Головной мозг (encephalon) — передний отдел центральной нервной системы, расположенный в полости черепа.
Эмбриология и анатомия
У четырехнедельного эмбриона человека в головной части нервной трубки появляются 3 первичных мозговых пузырька — передний (prosencephalon), средний (mesencephalon) и ромбовидный (rhombencephalon); последний имеет расширения, ромбомеры, указывающие на его сегментарное строение, и постепенно переходит в спинной мозг. На 5-й неделе передний и ромбовидный пузырьки разделяются, и образуются 5 вторичных пузырьков, которым соответствуют окончательные отделы Г. м.: конечный (telencephalon), промежуточный (diencephalon), средний (mesencephalon), задний (metencephalon) и продолговатый (myelencephalon, medulla oblongata). Задний мозг, утолщаясь, формирует мост мозга (pons: варолиев мост), а в его дорсальной части развивается мозжечок. Средний мозг подразделяется на дорсальную лежащую крышу среднего мозга и вентрально расположенные ножки мозга. В промежуточном мозге выделяются гипоталамус, эпиталамус, таламус (зрительный бугор) и метаталамус. Конечный мозг образует два полушария На 3-м месяце на поверхности полушария появляется боковая ямка, а в конце 4-го месяцы обозначаются первичные борозды, разделяющие полушарие на доли. С 5-го месяца происходит интенсивное образование борозд и извилин, между полушариями формируются спайки. Желудочки Г. м. развиваются из полостей мозговых пузырьков, которые вначале имеют тонкие стенки. В полушариях большого мозга образуются парные боковые желудочки, в промежуточном мозге — III желудочек, в ромбовидном мозге — IV желудочек, который продолжается в центральный канал спинного мозга. В среднем мозге сохраняется узкий канал, сосдиняющин III и IV желудочки, — водопровод мозга. В боковых стенках мозговых пузырьков развиваются клеточные массы, а в крыше желудочков остаются тонкие участки, где образуются сосудистые сплетения, вырабатывающие цереброспинальную жидкость.
В развивающемся мозге образуется серое и белое вещество. Серое вещество (substantia grisea) содержит тела нейронов, из него формируются ядра ц.н.с. (nuclei) и кора (cortex). Белое вещество (substantia alba) состоит из отростков нейронов, формирующих пучки (fasciculi) и тракты (tractus), которые являются звеньями проводящих путей центральной нервной системы. На последнем месяце внутриутробного периода начинается миелинизация нервных волокон, которая происходит в направлении от заднего к переднему мозгу; этот процесс завершается после рождения.
У новорожденного масса Г. м. составляет около 400 г и коррелирует с массой тела (12,3—12,8% массы тела). Рост Г. м. происходит интенсивно в первые годы жизни, а затем все более замедляется и прекращается к 20 годам. На первом году масса Г. м. возрастает в 2 раза, к 3 годам в 3 раза, а у детей 7 лет составляет 80% массы Г. м. взрослого. Масса Г. м. мужчины принимается равной в среднем 1400 г, а женщины — 1200 г, что составляет 2% массы тела; половые и индивидуальные различия связаны с длиной и массой тела, особенностями телосложения. После 60 лет масса Г. м. уменьшается (особенно заметно после 80 лет; у мужчин в среднем на 13%, у женщин на 16%). У людей старше 60 лет отмечается уменьшение количества нейронов Г. м.
В головном мозге выделяют мозговой ствол (truncus encephalicus), который объединяет продолговатый мозг, мост и средний мозг.
Мозговой ствол сохраняет некоторые общие черты строения со спинным мозгом, особенно продолговатый мозг, на поверхности которого видны продолжения борозд и канатиков спинного мозга (Спинной мозг). На передней поверхности продолговатого мозга проходя передняя срединная щель, по обе стороны которой располагаются пирамиды — pyramides (рис. 1). каждая из которых содержит пирамидный пучок (см. Пирамидная система). На границе со спинным мозгом пирамидные пучки перекрещиваются, образуя перекрест пирамид (decussatio pyramidum). Латерально от пирамиды выступает олива, в которой заложены ядра, относящиеся к экстрапирамидной системе. На задней поверхности продолговатого мозга различаются тонкий и клиновидный пучки, оканчивающиеся бугорками, в которых находятся ядра этих пучков. На передней поверхности моста проходит базилярная борозда для одноименной артерии. Латерально мост продолжается в среднюю мозжечковую ножку. Из передней поверхности моста и продолговатого мозга выходят V—XII пары черепных нервов (Черепные нервы). Особо выделяют мостомозжечковый угол (мостомозжечковый треугольник), расположенный между задним краем моста, мозжечком и оливой; здесь выходят лицевой и преддверно-улитковый нервы (VII и VIII пары). На задней поверхности продолговатого мозга и моста находится ромбовидная ямка (fossa rhomboidea), являющаяся дном IV желудочка. Края ромбовидной ямки образованы верхними и нижними мозжечковыми ножками. В ее верхнем углу открывается водопровод мозга, в нижнем углу располагается вход в центральный канал спинного мозга. В ромбовидной ямке выделяют ряд полей и треугольников, где проецируются ядра V, VI, VII, VIII, IX, X, XI и XII черепных нервов. По краям ромбовидной ямки прикрепляется крыша IV желудочка, в состав которой входят верхний и нижний мозговой парус, сосудистая основа IV желудочка (рис. 2). В нижней части крыши IV желудочка находятся непарное срединное и парное латеральные отверстия, соединяющие полость желудочка с подпаутинным пространством.
На поперечных срезах продолговатого мозга и моста выделяют переднюю (вентральную) часть, или основание, и заднюю (дорсальную) часть, или покрышку (tegmentum). В покрышке, кроме ядер черепных нервов, располагается Ретикулярная формация. Здесь проходят восходящие пути, главным из которых является медиальная петля (lemniscus medialis). Она берет начало от клеток тонкого и клиновидного ядер и включает также спиноталамические тракты. Нисходящие пути представлены кроме пирамидных пучков различными путями экстрапирамидной системы (красноядерно-спинномозговым, покрышечно-спинномозговым, преддверно-спинномозговым, ретикулярно-спинномозговым). В основании моста находятся ядра моста, от которых начинаются мостомозжечковые волокна, составляющие среднюю мозжечковую ножку. Строение мозжечка — см. Мозжечок.
Средний мозг отделен от моста суженным участком, который называется перешейком ромбовидного мозга, который включает верхние мозжечковые ножки, треугольник петли и верхний парус. Крыша среднего мозга (tectum mesencephali) представляет пластинку, на которой располагаются верхние и нижние холмики (colliculi superiores et inferiores). Серое вещество верхних холмиков является подкорковым зрительным центром, а парное ядро нижних холмиков относится к подкорковым слуховым центрам. Водопровод мозга (aqueductus cerebri) лежит на границе между крышей среднего мозга и ножкой мозга. Последняя подразделяется на покрышку и основание. В покрышке среднего мозга лежат ядра III и IV пар черепных нервов, располагаются красные ядра, относящиеся к экстрапирамидной системе, и медиальная петля. Большая часть покрышки занята ретикулярной формацией. На границе покрышки с основанием ножки мозга находится черное вещество (substantia nigra), принадлежащее к экстрапирамидной системе. В основании ножки мозга проходят нисходящие пути — пирамидный и корково-мостовые, последние оканчиваются в ядрах моста (см. Проводящие пути центральной нервной системы).
В промежуточном мозге центральное положение занимает таламус. В нем выделяют несколько групп ядер, к которым подходят пути различных видов чувствительности (Чувствительность). Из таламуса чувствительные импульсы передаются в кору большого мозга. За таламусом располагается эпиталамус, имеющий в своем составе поводки (habenulae), к которым прикрепляется шишковидное тело, спайку поводков, треугольники поводков, эпиталамическую (заднюю) спайку. Ядра поводков представляют подкорковые обонятельные центры. Метаталамус включает медиальные коленчатые тела, где локализуется подкорковый центр слуха, и латеральные коленчатые тела, в которых находится подкорковый центр зрения; из коленчатых тел слуховые и зрительные раздражения передаются в соответствующие поля коры большого мозга (Кора большого мозга). Гипоталамус содержит многочисленные ядра, осуществляющие регуляцию вегетативных функций (см. Вегетативная нервная система), ядра гипоталамуса анатомически и функционально связаны с Гипофизом. В заднем участке гипоталамуса располагаются сосцевидные тела (corpora mamillaria), представляющие подкорковые обонятельные центры. Третий желудочек занимает центральное положение в системе желудочков головного мозга, т.к. сообщается с боковыми и через водопровод мозга с IV желудочком.
Полушария большого мозга (hemispheria cerebri) разделяет продольная щель, в глубине которой находится мозолистое тело (corpus callosum). Полушария имеют сложный рельеф, обусловленный наличием борозд и извилин (рис. 3 и 4). Центральная борозда (sulcus centralis) на верхнелатеральной поверхности разделяет лобную и теменную доли; латеральная борозда (sulcus lateralis) отделяет лобную и теменную доли от височной доли; теменно-затылочная борозда (sulcus parietooccipitalis) на медиальной поверхности разграничивает теменную и затылочную доли. В глубине латеральной борозды располагается островковая доля. Поверхность полушария покрыта корой большого мозга, образующей плащ (pallium). Под корой находится белое вещество, и котором заложены базальные, или подкорковые, ядра. К ним относятся хвостатое ядро (nucleus caudatus), чечевицеобразное ядро (nucleus lentiformis), ограда (claustrum) и миндалевидное тело (corpus amygdaloideum). Чечевицеобразное ядро включает скорлупу (putamen), латеральный и медиальный бледный шар (globus pallidus, lateralis et medialis). Базальные ядра разделяются прослойками белого вещества, носящими название капсул. Между хвостатым, чечевицеобразным ядрами и таламусом располагается внутренняя капсула (capsula int.), в которой проходят основные проекционные пути коры большого мозга. Хвостатое и чечевицеобразное ядра составляют полосатое тело (corpus striatum), в котором находятся подкорковые центры экстрапирамидной системы. Миндалевидное тело относится к подкорковым ядрам лимбической системы. На нижней поверхности лобной доли располагаются образования обонятельного мозга: обонятельная луковица (bulbus olfactorius), обонятельный тракт (tractus olfactorius), обонятельный треугольник (trigonum olfactorium).
Боковой желудочек (ventriculus lat.) состоит из центральной части, сообщающейся с III желудочком посредством межжелудочкового отверстия; переднего рога, вдающегося в лобную долю; заднего рога, выступающего в затылочную долю; нижнего рога, заходящего в височную долю, В нижнем роге имеется валикообразное возвышение — гиппокамп (hippocampus), являющийся центральной частью диетической системы. Два полушария большого мозга соединяются спайками, в которых проходят комиссуральные волокна. Мозолистое тело содержит волокна, связывающие кору лобных, теменных и затылочных долей. Передняя спайка соединяет кору височных долей. Под мозолистым телом расположен свод (fomix), который состоит из двух изогнутых тяжей белого вещества. Между его ножками находится спайка свода.
Головной мозг кровоснабжают четыре магистральных сосуда головы: две внутренние сонные и две позвоночные артерии. Внутренняя сонная артерия (a. carotis int.) на основании мозга отдает переднюю и среднюю мозговые артерии (аа. cerebri ant. et media). Правая и левая передние артерии анастомозируют с помощью передней соединительной артерии (а. communicans ant.). Позвоночные артерии (аа. verterbrales) соединяются в непарную базилярную артерию (a. basilaris), которая делится на задние мозговые артерии (аа. cerebri post.). От внутренней сонной к задней мозговой артерии идет задняя соединительная артерия (a. communicans post.). В результате образуется замкнутый артериальный круг большого мозга (circulus arteriosus cerebri), или виллизиев круг (рис. 5). Передняя мозговая артерия кровоснабжает медиальную поверхность и верхний край лобной и теменной долей Средняя мозговая артерия залегает в латеральной борозде большого мозга, ее ветви осуществляют кровоснабжение большей части верхнелатеральной поверхности полушария. Задняя мозговая артерия кровоснабжает медиальную и нижнюю поверхности височной и затылочной долей. Ветви мозговых артерий образуют многочисленные анастомозы в мягкой мозговой оболочке. От артерий, проходящих в мягкой мозговой оболочке (см. Мозговые оболочки), отходят в мозговое вещество корковые артерии, снабжающие кору большого мозга и медуллярные артерии, проникающие в белое вещество. Кровоснабжение базальных ядер, внутренней капсулы, части промежуточного мозга обеспечивался центральными артериями, отходящими вблизи начала трех главных мозговых артерий. Сосудистые сплетения боковых и III желудочков кровоснабжаются ветвями передней ворсинчатой артерии (a. choroidea ant.) Кровоснабжение ствола головного мозга и мозжечка осуществляется ветвями позвоночных и базилярной артерий.
Из большого мозга кровь оттекает по поверхностным и глубоким венам, собирающим ее в синусы твердой мозговой оболочки. На поверхности полушарий большого мозга расположение вен не совпадает с расположением артерий (рис. 6). Верхние мозговые вены (vv. cerebri sup.) впадают в верхний сагиттальный синус; средняя мозговая вена (v. cerebri media) — в пещеристый синус. Нижние мозговые вены (vv. cerebri inf.) вливаются в поперечный и верхний каменистый синусы. Эти три группы вен связаны между собой анастомозами. Глубокие мозговые вены собирают кровь из островковой доли, базальных ядер, таламуса, сосудистых сплетений боковых и III желудочков; часть их впадает в базальную вену (v. basalis), часть — во внутреннюю мозговую вену (v. cerebri int.). Обе внутренние мозговые вены сливаются под задним концом мозолистого тела в непарную большую мозговую вену (v. cerebri magna), которая принимает базальные вены и вливается в прямой синус.
Физиология
Структурным элементом Г. м. как и всей ц.н.с. является Нервная клетка, основная физиологическая функция которой заключается в способности приходить в состояние возбуждения. Местом генерации возбуждения является область выхода из клетки аксона (аксонный холмик). Импульс возбуждения в нейроне возникает вследствие генетически детерминированных цитоплазматических процессов (синтез ДНК и белков, метаболизм информационных макромолекул). Кроме того, приходящие к дендритам и соме клеток возбуждения от других нервных клеток через синапсы, их медиаторы и через внутриклеточные посредники (например, циклические нуклеотиды) также могут вызывать процесс возбуждения в нейроне, выражением которого является биоэлектрический импульс. Т.о., нервная клетка является генетически самостоятельной, функционально специфичной и трофически автономной единицей нервной системы (Нервная система). Функциональное объединение нейронов осуществляется с помощью межнейрональных синапсов, свойства которых обусловливают специфику и особенности интеграции возбуждений в структурах Г. м.
Механизмы межнейрональиых взаимодействий определяются общими принципами работы Г. м. Среди них наибольшее значение имеет принцип конвергенции гетерогенных возбуждений к отдельным нейронам. Конвергенция возбуждении происходит на отдельных нейронах практически в любой структуре Г. м. Наиболее полно изученной является мультисенсорная конвергенция, которая характеризуется встречей и взаимодействием на нейроне двух и более гетеротопных или гетерогенных афферентных сигналов различной сенсорной модальности. Особенно отчетливо механизм мультисенсорной конвергенции проявляется в ретикулярной формации (Ретикулярная формация), на нейронах которой конвергируют и взаимодействуют возбуждения, возникающие при соматических, слуховых, зрительных, вестибулярных, корковых и мозжечковых раздражениях.
Мультисенсорная конвергенция отмечается и в неспецифических ядрах таламуса, срединном центре, хвостатом ядре, гиппокампе, структурах лимбической системы, где обнаружены нейроны, на которые конвергируют возбуждения при соматических, зрительных, звуковых, обонятельных, корковых раздражениях, а также при раздражениях ретикулярной формации. Эти области Г. м. являются как бы промежуточными, переключающими реле на пути распространения афферентного возбуждения от рецептивных полей к коре большого мозга. Особенно многочисленные эффекты мультисенсорной конвергенции наблюдаются на нейронах различных областей коры большого мозга. В первичных проекционных зонах коры (зрительной, слуховой, соматосенсорной) наряду со специфическими нейронами, реагирующими только на раздражитель строго определенной сенсорной модальности, имеются неспецифические нейроны, отвечающие на раздражители других сенсорных модальностей. Большое количество мультисенсорных нейронов найдено в ассоциативных областях коры большого мозга, что отражает функциональное значение этих областей в механизмах образования временных связей.
Все нейроны Г. м., дающие эффект мультисенсорной конвергенции, классифицируют в зависимости от количества и качества приходящих к ним возбуждений. Нейроны, к которым конвергируют два афферентных возбуждения различной сенсорной модальности (например, зрительной и слуховой), обозначают как бисенсорные нейроны, три возбуждения как трисенсорные, большее число возбуждений — как полисенсорные. Кроме этого, различают поливалентные нейроны, которые реагируют на сенсорные раздражители одной модальности — мономодальные (например, тактильные), но идут с различных рецептивных полей одного анализатора (Анализаторы) (например, поверхность кожи правой и левой конечности, поверхность кожи туловища).
Среди областей коры большого мозга особо выделяется моторная область, пирамидные клетки которой служат пунктом широкой конвергенции возбуждений различной сенсорной и биологической модальности. В пирамидной системе, являющейся общим конечным путем выхода на периферии многих сенсорных сигналов, мультисенсорная конвергенция создает условия для интеграции процессов возбуждения в головном мозге.
Существуют также другие виды конвергенции возбуждении на нейроне, характерный только для коры большого мозга. Это связано с тем, что любые периферические возбуждения, прежде чем достигнуть коры большого мозга, претерпевают дисперсию по многочисленным подкорковым образованиям Г. м., а затем в виде восходящих потоков возбуждении различной модальности направляются к корковым нейронам. Широкая конвергенция возбуждении различных модальностей дает большие возможности для последующего конечного эффекта взаимодействия возбуждений. Результат взаимодействия различных возбуждений на отдельном нейроне определяет степень его дальнейшего участия в формировании адекватного поведенческого акта организма.
Результатом такого взаимодействия могут быть явления проторения, обличения, торможения и окклюзии. Проторение заключается в уменьшении времени синаптической задержки и передаче возбуждения за счет временной суммации импульсов, следующих по аксону. Эффект облегчения проявляется тогда, когда серия импульсов возбуждения вызывает в синаптическом поле нейрона состояние подпорогового возбуждения, которое само по себе недостаточно для появления на постсинаптической мембране потенциала действия, но при наличии последующей импульсации, приходящей по каким-либо другим аксонам и достигающей того же самого синаптического поля, становится пороговым и в нейроне возможно возникновение возбуждения. В случае одновременного прихода различных афферентных возбуждений к синаптическим полям нескольких нейронов снижается общее количество возбужденных клеток (окклюзия), что проявляется снижением функциональной активности исполнительного органа.
Одиночное крупное афферентное окончание контактирует с большим числом дендритов отдельных нейронов. Такая ультраструктурная организация служит основой для широкой дивергенции импульсов возбуждения, приводящей к иррадиации возбуждения в пределах какой-либо структуры. Иррадиация является направленной, когда возбуждением охватывается определенная группа нейронов. Объединение на одном нейроне синаптических входов от многих соседних клеток создает условия для мультипликации (умножения) импульсов возбуждения на аксоне, а нейронная ловушка обеспечивает пролонгирование возбуждений в Г. м. Подобные функциональные связи могут способствовать длительной работе эффекторных нейронов при малом количестве приходящих в центры Г. м. афферентных импульсов.
Наряду с механизмами возбуждения (Возбуждение) нервных клеток в Г. м. существуют механизмы торможения (Торможение), которые проявляются в прекращении или уменьшении их деятельности. В отличие от возбуждения торможение является локальным нераспространяющимся процессом и следствием взаимодействия двух и более возбуждений. В Г. м. существуют специализированные тормозящие нейроны, которые при возбуждении подавляют деятельность других нервных клеток. В структурах Г. м. действует преимущественно механизм постсинаптического торможения, связанный с кратковременной гиперполяризацией постсинаптической мембраны, называемой тормозным постсинаптическим потенциалом (ТПСП). В отличие от возбуждающих постсинаптических потенциалов ТПСП возникает при воздействии на постсинаптическую мембрану тормозных медиаторов (например, гамма-аминомасляной кислоты или глицина). Структурно тормозные нервные клетки являются короткоаксонными и расположены в непосредственной близости от нейрона, подвергающегося постсинаптическому торможению.
Общие механизмы работы Г. м. определяют особенности деятельности его центров (см. Центры нервной системы), коры большого мозга и подкорковых образований, а также функциональные связи между различными отделами Г. м. Многие из них обеспечиваются сформированными в онтогенезе путями и ядрами. Афферентные проекционные пути осуществляют передачу импульсов возбуждения от периферических специализированных рецепторов (Рецепторы) через различные ядра Г. м. вплоть до коры большого мозга. Основные пути поступления в Г. м. возбуждений от соматосенсорных рецепторов проходят через спинной мозг. Проекционный путь передает информацию в Г. м. от кожных рецепторов давления и прикосновения, а также от проприоцепторов мышц и суставов. Возбуждения от рецепторов поступают в задние столбы спинного мозга, затем через ядра продолговатого мозга и вентробазальный комплекс таламуса достигают соматосенсорной области коры большого мозга. Передний и латеральный спиноталамические тракты приносят информацию в Г. м. не только от кожных рецепторов давления и прикосновения, но и от болевых и температурных рецепторов. Соматосенсорные волокна от кожных рецепторов лица идут в составе тройничного нерва и через заднемедиальное вентральное ядро таламуса также поступают в соматосенсорную область коры большого мозга. Тесная связь между нейронами и линейность распространения возбуждения определяют соматотопическую организацию ядер таламуса и соматосенсорной коры большого мозга: расположение нейронов в отдельных образованиях Г. м. четко соответствует локализации их рецептивных полей на поверхности тела. Другая обширная группа афферентных проекционных путей несет информацию в Г. м. от зрительных, слуховых, обонятельных, вкусовых и вестибулярных рецепторов. Все эти рецепторы расположены в области головы, и афферентные пути от них идут в составе черепных нервов. Возбуждения от каждой группы специфических рецепторов поступают в специфические ядра подкорковых структур и достигают различных проекционных областей коры большого мозга.
Кроме линейного распространения афферентных возбуждений по проводящим, проекционным путям в структурах Г. м. осуществляется генерализованное распространение возбуждений, обеспечивающее функциональное взаимодействие между корой и подкорковыми структурами. Среди последних важная роль отводится ретикулярным образованиям головного мозга. Они находятся в продолговатом мозге, в области покрышки на уровне мозга и среднего мозга, а также на уровне промежуточного мозга, захватывая субталамическое ядро и задний гипоталамус, доходя до медиальных таламических ядер. Перечисленные структуры составляют восходящую активирующую ретикулярную систему. Активация ретикулярных структур осуществляется за счет поступления к ним различных сенсорных сигналов (слуховых, обонятельных, соматосенсорных, вестибулярных, зрительных) по коллатералям от проекционных специфических путей. Эффект восходящих активирующих влияний ретикулярных образований проявляется в генерализованном возбуждении всех областей коры большого мозга, что приводит к десинхронизации суммарной биоэлектрической активности мозга (регистрируется на электроэнцефалограмме). Восходящие активирующие влияния подкорковых структур представляют собой физиологический механизм регуляции уровня возбудимости различных отделов Г. м., включая кору большого мозга, и поддержания состояния бодрствования. Уменьшение поступающих в Г. м. раздражителей снижает активирующие влияния ретикулярных образований на кору большого мозга, что вызывает развитие естественного сна (Сон).
Генерализованные активирующие влияния осуществляются также гипоталамусом и лимбическими структурами. Возникающие в клетках гипоталамуса возбуждения за счет его обширных связей распространяются на другие структуры Г. м. Наиболее выраженные восходящие активирующие влияния гипоталамуса направлены на передние отделы коры большого мозга, захватывают лимбические образования ядра таламуса. При усилении возбуждения центров гипоталамуса активируются также ретикулярные структуры ствола Г. м. Лимбические структуры, к которым относятся обонятельный мозг, парагиппокампальная извилина, височные и лобные отделы коры (см. Лимбическая система), за счет внутренних взаимосвязей и широкого влияния на другие образования Г. м. также способствуют его генерализованному возбуждению. Активирующие влияния служат физиологической основой возникновения мотивационного возбуждения головного мозга. При появлении внутренних потребностей организма происходит возбуждение мотивациогенных центров гипоталамуса, лимбических и ретикулярных образований, которые за счет своих активирующих влияний организуют процессы в Г. м., что приводит к формированию целенаправленного поведения. Наряду с активирующими восходящими влияниями в Г. м. существуют нисходящие, главным образом кортикофугальные, влияния на подкорковые структуры. Взаимодействие восходящих и нисходящих влияний обусловливает двустороннюю связь между структурами Г. м., особенно выраженную между корой большого мозга и подкорковыми образованиями. Подобная реверберация возбуждений может способствовать сохранению очагов длительного возбуждения, что лежит в основе механизмов кратковременной памяти (Память) или длительных эмоциональных состояний.
Функциональные связи между различными отделами Г. м., с одной стороны, определяют его функции как единого целого, с другой — отражают функциональную роль отдельных его структур. В общем виде основная функция Г. м. заключается в регуляции функций целостного организма. Однако при анализе каждой конкретной функции можно выявить и конкретные мозговые структуры, регулирующие ее в большей степени. Регуляция вегетативных функций организма в конечном счете направлена на поддержание постоянства его внутренней среды. Постоянство внутренней среды, или Гомеостаз, характеризуется множеством показателей — гемодинамическим и осмотическим давлением крови, ее температурой, рН, количеством форменных элементов, концентрацией сахара, некоторых других веществ и др. Гомеостаз обеспечивают Функциональные системы организма, динамически организующиеся по принципу саморегуляции (см. Саморегуляция физиологических функций). Каждая функциональная система избирательно объединяет различные структуры головного мозга, которые во взаимодействии с железами внутренней секреции осуществляют нейрогуморальную регуляцию функций (Нейрогуморальная регуляция функций). Важная роль в этой регуляции принадлежит гипоталамо-гипофизарной системе (Гипоталамо-гипофизарная система), центром которой является гипоталамус. В нем находятся центры голода, насыщения, жажды, терморегуляции, сна и бодрствования. Получая афферентные потоки возбуждений от интероцепторов (осморецепторов, терморецепторов, хеморецепторов), ядра гипоталамуса, интегрируя их, адресуют возбуждения по функциональным связям к эфферентным нейронам парасимпатического и симпатического отделов вегетативной нервной системы. В соответствии с измененным параметром внутренней среды организма осуществляется регулирующее воздействие вегетативной нервной системы на соответствующий орган (например, почки, желудочно-кишечный тракт, легкие, сердце). Кроме того, центры гипоталамуса, так же как и центры лимбической системы, за счет функциональных межструктурных взаимодействий в Г. м. формируют соответствующее мотивационное состояние организма (например, состояние голода, жажды, полового влечения), на основе чего организуется поведение человека.
Жизненно важные центры регуляции вегетативных функций (сосудодвигательный и дыхательный) находятся в структурах продолговатого мозга. Продолговатым мозгом осуществляется также регуляция таких простейших реакций, как сосание, глотание, жевание, рвота, чиханье, кашель, моргание и др. В регуляции вегетативных функций принимает участие мозжечок, который влияет на деятельность внутренних органов через симпатический отдел вегетативной нервной системы. Высшим центром регуляции вегетативных функций является лимбическая система, иногда называемая висцеральным мозгом. От лимбической системы импульсы возбуждения направляются прежде всего к вегетативным центрам гипоталамуса, через него к гипофизу и ядрам симпатического и парасимпатического отделов вегетативной нервной системы. Благодаря своим связям с базальными ганглиями, передними отделами таламуса и ретикулярной формацией лимбическая система может влиять на функциональное состояние скелетных мышц. Некоторые области коры большого мозга, особенно лобные и теменные отделы, участвуют в регуляции вегетативных функций. Раздражение этих областей вызывает изменение сердечной деятельности, уровня АД и ритма дыхания, слюноотделение, движения кишечника, рвоту.
Наряду с регуляцией функций отдельных органов Г. м. оказывает трофические регуляторные влияния на различные клетки и ткани. Центральные механизмы регуляции трофики (Трофика) осуществляются подобно механизмам регуляции функций, но опосредуются преимущественно через симпатический отдел нервной системы (см. Вегетативная нервная система). Симпатические влияния на клетки, особенно на скелетные мышцы, всегда адаптационно-трофические и осуществляются за счет выделяемого медиатора норадреналина. Адаптационно-трофическое влияние симпатической нервной системы может быть и косвенным за счет выделения норадреналина в жидкие среды организма (кровь, цереброспинальную жидкость, лимфу) или осуществляться через гипоталамус и железы внутренней секреции. Большинство исследователей рассматривают любое влияние нервной системы как трофическое, которое осуществляется в безымпульсной форме и имеет сходство с процессами нейросекреции. Образующиеся в нервных клетках такие вещества, как медиаторы, пептиды, аминокислоты, ферменты и др., доставляются к исполнительным органам посредством аксонального транспорта и влияют на их обмен.
Регулируя двигательные функции, Г. м. обеспечивает два основных процесса: создание и перераспределение тонуса скелетных мышц для сохранения позы (Поза) и координацию последовательности и силы сокращения мышц для организации Движения. Поддержание позы и координация этих процессов с организацией целенаправленного движения осуществляются главным образом стволовыми структурами Г. м., в то время как сама организация и выполнение целенаправленного двигательного акта требуют участия вышележащих образований Г. м., включая кору большого мозга. Регуляция мышечного тонуса и формирование позы обеспечиваются комплексом установочных реакций, которые подразделяются на статические и статокинетические. Статические реакции способствуют сохранению равновесия тела (Равновесие тела) человека в пространстве при изменении положения его отдельных частей (головы, рук, ног). Статокинетические реакции связаны с перераспределением тонуса скелетных мышц, обеспечивающим сохранение равновесия тела человека при угловых и линейных ускорениях активного или пассивного перемещения его в пространстве. Вестибулярные ядра продолговатого мозга являются первым уровнем в Г. м., где происходит обработка поступающей от рецепторов лабиринта информации о движении или изменении положения тела в пространстве. Нейроны этих ядер получают афферентные потоки также от проприоцепторов мышц и сухожилий, возникающие при изменении положения частей тела в пространстве, а также влияния со стороны других структур Г. м., (мозжечка, ретикулярной формации, базальных ядер, моторной области коры большого мозга). Нисходящие регулирующие влияния Г. м. на скелетные мышцы осуществляются через сегментные механизмы спинного мозга.
Высшим уровнем регуляции движений являются кора большого мозга, базальные ядра и мозжечок. К двигательным областям коры большого мозга относятся первичная и вторичная моторные области и премоторная область. Цитоархитектоника первичной двигательной области характеризуется совокупностью вертикальных колонок нейронов, каждая из которых обеспечивает возбуждение или торможение одной группы мотонейронов, иннервирующих отдельную мыщцу. Т.о., в соматотопической организации двигательной области представлены мышцы всех частей тела человека, причем в большей степени мышцы пальцев рук, губ и языка, в меньшей — мышцы туловища и нижних конечностей. От двигательной коры начинается пирамидный, или кортикоспинальный, путь прямой регуляции активности мотонейронов спинного мозга для осуществления тонких движений (например, артикуляция, вдевание нитки в иголку). Многие общие двигательные акты (например, ходьба, бег, прыжки) происходят без участия пирамидной системы, но с обязательным участием экстрапирамидной системы. Центральное место среди структур экстрапирамидной системы занимают базальные ядра. С помощью этих структур достигаются плавность движений и установка исходной позы для их осуществления. Большинство структур экстрапирамидной системы не имеет прямых выходов к мотонейронам спинного мозга, а опосредует свое влияние на них через ретикулоспинальный тракт. Широкие афферентные и эфферентные связи структур экстрапирамидной системы между собой, двусторонние связи подкорковых узлов с корой большого мозга, особенно с ее моторными областями, а также связи со структурами промежуточного, среднего и продолговатого мозга обеспечивают широкое взаимодействие возбуждений на нейронах, что является основой высшей интеграции и контроля поведенческих актов.
При осуществлении двигательного акта перемещающиеся части тела испытывают влияние инерционных сил, что нарушает плавность и точность выполняемого движения. Корректируют это движение структуры мозжечка. В промежуточную часть мозжечка по коллатералям кортикоспинального тракта поступает информация о планируемом движении, а также афферентация от соматосенсорной системы. В результате формируются потоки возбуждения к красному ядру и стволовым двигательным центрам, обеспечивающие взаимную координацию позных и целенаправленных движений, а также коррекцию выполняемого движения. Особенно большую роль мозжечок играет при построении быстрых баллистических целенаправленных движений (например, бросание мяча в цель, прыжок через препятствие, игра на фортепиано). В таких случаях коррекция по ходу выполнения движения невозможна из-за малых временных параметров, баллистическое движение осуществляется только по заранее заготовленной программе. Она формируется в полушариях мозжечка и его зубчатом ядре на основе импульсации, поступающей от всех областей коры большого мозга, и фиксируется в мозжечке. Т.о., в течение жизни человека происходит непрерывное «обучение» мозжечка с сохранением информации, позволяющей пирамидной и экстрапирамидной системам сформировать необходимый комплекс двигательных импульсов, под действием которых будет выполнено необходимое движение.
Структуры Г. м. участвуют в формировании поведения человека, которое осуществляется по принципу рефлекса, лежащего в основе всего многообразия поведенческих актов. Анализ закономерностей формирования рефлекторных реакций позволил И.П. Павлову установить фундаментальную основу обучения в течение индивидуальной жизни человека — условный рефлекс. Главным положением учения об условных рефлексах (Условные рефлексы) явились представления о механизмах замыкания временных связей в Г. м. Результаты дальнейших исследований центральных механизмов формирования условного рефлекса послужили основой для разработки школой П.К. Анохина системных принципов организации внутримозговых процессов при формировании целенаправленных поведенческих актов. Начальной стадией внутримозговой организации поведения любой степени сложности служит афферентный синтез. Он является системным процессом сопоставления, объединения и отбора в структурах Г. м. разнообразных по значению для организма многочисленных афферентных потоков возбуждений. Основными компонентами афферентного синтеза являются мотивационное возбуждение, механизмы памяти, потоки обстановочной и пусковой афферентации. Мотивационное возбуждение возникает на основе внутренней потребности организма, например пищевой, питьевой, температурной (см. Мотивации), в гипоталамических, лимбических или ретикулярных структурах Г. м. и в виде восходящих активирующих влияний охватывает различные области коры большого мозга. Важным свойством мотивационного возбуждения является его доминантность. Из всего многообразия потребностей организма, отражающих различные стороны его метаболических изменений, в данный момент времени доминирует потребность, являющаяся наиболее важной для жизни индивидуума. Она будет создавать доминирующую мотивацию, которая по физиологическим механизмам всегда строится на основе принципа доминанты (Доминанта). Доминирующее возбуждение повышает возбудимость нейронов определенных областей коры большого мозга, что приводит к увеличению их конвергентной емкости и способствует интеграции других приходящих афферентных возбуждений. Мотивационное возбуждение способно активировать врожденные механизмы долговременной памяти, что может реализоваться в развертывании жестких, генетически предопределенных программ поведения (инстинктов). Вместе с тем мотивационное возбуждение обеспечивает фиксацию в Г. м. тех новых возбуждений, которые возникают при воздействии на организм раздражителей, сигнализирующих о достижении полезных результатов поведения. Доминирующее мотивационное возбуждение легко и быстро активизирует приобретенный индивидуальный опыт по удовлетворению соответствующей потребности.
Среди афферентных потоков возбуждения на стадии афферентного синтеза первостепенное значение имеет обстановочная афферентация. Она складывается из воздействий на организм совокупности внешних факторов, составляющих конкретную обстановку, на фоне которой развертывается целенаправленный поведенческий акт. Он начинается после действия раздражителя, вызывающего пусковое афферентное возбуждение (такой раздражитель называется условным). От момента появления пускового стимула до начала двигательной реакции происходит также процесс, получивший название «принятие решения». В результате афферентного синтеза организм имеет возможность совершать бесконечное количество поведенческих актов, однако механизм принятия решения освобождает его от чрезвычайно большого количества степеней свободы в поведении и тем самым способствует формированию интеграла эфферентных возбуждений. Принятие решения переводит один системный процесс — афферентный синтез в другой системный процесс — программу действия. Этот процесс включает интеграцию в Г. м. эфферентных возбуждений, обеспечивающих перераспределение тонуса мышц, необходимого для поддержания позы (позиционное возбуждение). Одновременно с этим программируется последовательность выхода возбуждений на скелетные мышцы для осуществления двигательного акта (локомоторное возбуждение). Нейрофизиологической основой стадии формирования программы действия являются механизмы, обеспечивающие регуляцию соматических функций. На этой стадии соматические функции динамически объединяются с вегетативной регуляцией функций и в едином эфферентном синтезе приводят к целенаправленному движению, которое способствует получению конкретных полезных для организма результатов.
Каждый из раздражителей внешнего мира своими физическими, химическими, биологическими и другими свойствами действует на соответствующие органы чувств человека и вызывает у него комплекс афферентных возбуждений. Именно эти возбуждения и несут информацию в Г. м. о том, что достигнуто и насколько это целесообразно для организма. Физиологически целью поведения является получение конкретных раздражителей с четко очерченными параметрами. Формирование цели поведения связано со специальной стадией системной организации внутримозговых процессов, предвидением результатов поведения, удовлетворяющего доминирующую потребность. Г. м. производит оценку и коррекцию результатов совершенного действия в соответствии с исходным мотивационным возбуждением. Сопоставление параметров результатов действия в виде возбуждении, идущих в Г. м. от периферических рецепторов, с «афферентной моделью» результата, представленной в так называемом гипотетическом аппарате акцептора результатов действия, осуществляется на основе поступления к структурам мозга «обратной» афферентации. Если комплекс афферентных возбуждений от параметров внешнего раздражителя не соответствует закодированным в определенной форме нервного возбуждения параметрам акцептора результатов действия, поисковое действие во внешней среде продолжается. Оно прекращается только в том случае, когда параметры результата действия, поступающие в Г. м. в форме соответствующей «обратной» афферентации, будут полностью соответствовать свойствам акцептора результатов действия. Только в этом случае организм прекращает поиск и может переключаться на другую деятельность.
Структуры Г. м. формируют такие состояния человека, как сон и бодрствование. В области продолговатого мозга и моста мозга расположены ядра, которые тормозят деятельность ретикулярной формации, обеспечивающей своими активирующими влияниями состояние бодрствования. Снижение активности ретикулярной формации облегчает деятельность таламокортикальной синхронизирующей системы, что приводит к углублению сна.
Ряд областей Г. м., особенно относящихся к лимбической системе, участвуют в формировании эмоциональных состоянии человека (см. Эмоции). Эмоциональные состояния, сопровождающиеся положительными или отрицательными субъективными переживаниями, объективно проявляются двигательными (смех, плач, агрессия) и вегетативными (изменения дыхания, кровяного давления потоотделения) реакциями. При формировании эмоций происходит функциональное объединение корково-подкорковых образований, когда возбуждение способно циркулировать по различным структурам. Подобная циркуляция возбуждений может служить основой затяжных эмоциональных состояний и даже носить патологический характер.
Головной мозг формирует психическую деятельность человека, заключающуюся в субъективном отражении объективного мира. Высокоорганизованная кора большого мозга способна образовывать многочисленные новые временные связи, а также вырабатывать и сохранять сложнейшие программы поведения. Психическая деятельность особенно обогатилась за счет развития у человека речи (Речь), что привело к возникновению у него абстрактного мышления. Речь создает основу для сложных форм осмысленного восприятия окружающего мира и способствует формированию высших психических функций.
Методы исследования
На первом уровне диагностических исследований основным является клиническое Обследование больного, включающее обязательное исследование неврологического, нейроофтальмологического и отоневрологического статуса. Выявление симптомов неврологического дефицита, обще мозговых и менингеальных симптомов, психических нарушений, изменений остроты зрения, полей зрения или картины глазного дна, а также патологии вестибулярных и слуховой функций в подавляющем большинстве случаев позволяет при амбулаторном обследовании поставить клинический диагноз, не прибегая к инструментальным исследованиям. Для уточнения диагноза применяют инструментальные исследования, которые должны обеспечить наиболее быстрый и точный диагностический поиск. Они являются методами второго уровня — стандартная краниография (см. Череп, рентгенодиагностика) и рентгенография шейного отдела позвоночника, обычная (конвенциональная) рентгеновская томография черепа, ультразвуковое исследование (Эхоэнцефалография), Электроэнцефалография, Реоэнцефалография, прицельная рентгенография отдельных костей черепа (например, рентгенография глазниц по Резе, пирамид по Стенверсу и др.). Выполненное на амбулаторном этапе такое обследование больного при многих заболеваниях Г. м. позволяет уточнить топику и характер патологического процесса. Третий уровень диагностического поиска требует госпитализации больного для проведения специализированных, в большинстве случаев инвазивных исследований, таких как церебральная Ангиография, вентрикулография, пневмоэнцефалография (иногда пневмоцистернография), исследование состава и давления цереброспинальной жидкости (Цереброспинальная жидкость), радионуклидные исследования (гамма-энцефалография, цистернография), магнитно-резонансная и позиторно-эмиссионная томография головы. Особое место занимает рентгеновская компьютерная томография с контрастным усилием. Компьютерная томография — метод второго или третьего уровня диагностического поиска. В специализированых нейрохирургических стационарах проводят также стереотаксическую компьютерную томографию с биопсией опухоли с помощью стереотаксического устройства, укрепленного на голове больного. Диагностические изображения и данные лабораторных исследований следует оценивать лишь в комплексе с данными собранного анамнеза и осмотра больного невропатологом; офтальмологом, радиологом и др.
Патология
Семиотика. Разнообразная патология Г. м. проявляется определенными симтомокомплексами: общемозговыми симптомами, оболочечным (менингеальным) синдромом, очаговыми (локальными) симптомами и так называемыми симптомами на отдалении.
Общемозговые симптомы возникают при повышении внутричерепного давления, которое чаще развивается при опухолях Г. м., черепно-мозговой травме (чаще закрытой), гидроцефалии, абсцессах и паразитарных заболеваниях, реже — при энцефалитах и сосудистых заболеваниях Г. м. Основными общемозговыми симптомами являются головная боль, рвота, застойные соски зрительных нервов, нарушение сознания. Для головной боли, обусловленной внутричерепной гипертензией, характерна наибольшая интенсивность по утрам, после пробуждения или непосредственно перед ним. На высоте головной боли нередко возникает рвота, которая также чаще отмечается по утрам. Рвоте может предшествовать тошнота, причем иногда наблюдается только тошнота без последующей рвоты. Появление сильной головной боли, головокружения и рвоты при перемене положения головы или тела — характерное проявление внутричерепных опухолей. Застойные соски (Застойный сосок) зрительных нервов — объективный симптом внутричерепной гипертензии, при длительном существовании которой начинается вторичная атрофия зрительных нервов со снижением остроты зрения. Различная степень нарушения сознания — один из основных общемозговых симптомов. Наиболее характерны заторможенность («загруженность»), оглушение, которое по мере ухудшения состояния переходит в сопор и кому (Кома). Психические общемозговые нарушения проявляются состоянием психомоторного возбуждения, сменяющегося оглушенностью. Более редкими общемозговыми симптомами являются общие (генерализованные) эпилептические припадки (см. Эпилепсия), двустороннее снижение слуха (обусловлено застойными явлениями во внутреннем ухе), обоняния, корнеальных рефлексов, сходящееся косоглазие (вызваны придавливанием I, V, VI черепных нервов к костям основания черепа в случае увеличения объема внутричерепных структур). На краниограммах могут выявляться расширение диплоических вен, пальцевые вдавления (чаще у детей), остеопороз структур турецкого седла, усиление сосудистого рисунка. Поздними и важными для оценки степени тяжести состояния больного симптомами являются изменение частоты пульса (брадикардия или выраженная тахикардия с аритмией) и дыхания. Эти симптомы обычно служат признаком дислокации головного мозга.
Менингеальный синдром — следствие раздражения мозговых оболочек. Для него характерны так называемые оболочечные головные боли (боль усиливается при кашле, натуживании, резких движениях), рвота, болезненность при постукивании по своду черепа, общая гиперестезия (см. Чувствительность), светобоязнь. Больной с менингеальным синдромом стремится лежать на боку с подтянутыми к животу ногами и согнутыми руками; голова может быть запрокинута назад, мышцы шеи напряжены (ригидность затылочных мышц). Вызываются менингеальные симптомы Кернига, Брудзинского и др. Пальпация в надглазничных, подглазничных, подбородочных и затылочных болевых точках болезненна. См. Менингизм, Менингиты.
Очаговые симптомы различны и зависят от локализации поражения в различных отделах пирамидной системы, черепных нервов, мозжечка, коры большого мозга, вегетативной нервной системы, экстрапирамидной системы. К так называемым симптомам на отдалении могут быть отнесены признаки поражения ствола головного мозга и черепных нервов при дислокации мозга и развитии тенториального и затылочного вклинений, сосудистые нарушения в отдаленных от основного очага поражения областях головного мозга и др. При патологии Г. м. наблюдаются также изменения давления и состава цереброспинальной жидкости.
Патология Г. м. включает пороки его развития, повреждения, заболевания и опухоли.
Пороки развития. Наиболее частыми причинами различных пороков развития Г. м. являются неправильная закладка нервной системы или поражение ее в период эмбрионального развития, что связано с генетическими изменениями (нарушения гистогенеза и цитоархитектоники Г. м.) или влияние внешних факторов. К основным порокам развития Г. м. относятся пороки развития системы желудочков Г. м. и коры большого мозга, агенезии, краниосхизы. Пороками развития системы желудочков являются: порэнцефалия — дефект в ткани мозга, связывающий полость желудочка головного мозга с подпаутинным пространством; врожденная гидроцефалия — увеличение желудочков Г. м.; гидроэнцефалия — сочетание врожденной гидроцефалии с выраженной атрофией больших полушарий Г. м. Клинически такие пороки развития могут проявляться внутричерепной гипертензией, парезами, параличами, олигофренией. К порокам развития коры большого мозга (обычно сочетаются с недостаточной дифференцированностью ее клеток) относятся макрогирия (увеличение размеров извилин большого мозга при уменьшении их числа), микрогирия (уменьшение размеров извилин большого мозга при увеличении их числа), агирия- отсутствие извилин большого мозга (нередко сочетается с порэнцефалией). Микрогирия и агирия могут сочетаться с пороком развития черепа — краниостенозом (см. Череп, пороки развития). Эта группа пороков клинически проявляется слабоумием, спастическими парезами, судорожными припадками.
При агенезиях Г. м. могут отсутствовать или быть недоразвитыми различные его отделы: лобные, теменные, височные, реже затылочные доли, мозолистое тело, мозжечок, мозговой ствол. Агенезии Г. м. часто сочетаются с дефектами развития черепных нервов, спинного мозга, дисплазией внутренних органов. Клинически они проявляются выраженной задержкой психического и физического развития, очаговой неврологической симптоматикой (парезами, параличами, судорожными припадками).
Пороки развития Г. м., сочетающиеся с дефектами лицевого и мозгового черепа, называют краниосхизами. К ним относятся: ацефалия — отсутствие Г. м., свода черепа и лицевого скелета (часто сочетается с дефектами развития спинного мозга и внутренних органов); анэнцефалия — отсутствие крыши черепа, полушарий большого мозга и недоразвитие мозгового ствола, нередко в сочетании с другими дефектами развития; гемицефалия — частичное недоразвитие различных отделов Г. м., отсутствие, как правило, крыши черепа, а иногда и кожного покрова. При этих сочетанных пороках новорожденный нежизнеспособен; при некоторых других видах краниосхиза, например циклопии (слияние глазниц, одноглазие), плод жизнеспособен.
К группе краниосхизов принадлежат врожденные грыжи головного мозга, которые представляют собой прикрытое кожей (чаще истонченной) выпячивание содержимого полости черепа через срединно расположенный дефект его костей (черепно-мозговая грыжа). Часто грыжи Г. м. сочетаются с другими пороками развития черепа и мозга: микроцефалией (уменьшение объема мозгового черепа), гидроцефалией, агенезией мозолистого тела и др. Грыжи Г. м. подразделяют на менингоцеле (выпячивание мягкой и паутинной мозговых оболочек, заполненное цереброспинальной жидкостью); энцефалоцеле (грыжа содержит измененную ткань мозга, оболочки и цереброспинальную жидкость); энцефалоцистоцеле (энцефалоцеле в сочетании с выпячиванием части расширенного бокового желудочка мозга). Выделяют также скрытую форму грыжи Г. м. (дефект костей черепа, но без заметной эктопии содержимого черепа) и отщепленную мозговую грыжу (грыжа не сообщается с полостью черепа).
В зависимости от локализации грыжи Г. м. бывают передними, задними, базальными и сагиттальными Передние грыжи, которые встречаются наиболее часто, в зависимости от расположения костного дефекта разделяют на носолобные, носорешетчатые и носоглазничные. При наличии 2—3 дефектов могут развиться двусторонние смешанные передние грыжи. Задние грыжи в зависимости от их отношения к затылочному бугру могут быть верхними и нижними. Базальные мозговые грыжи обычно представляют собой выбухание в полости носа или носоглотки; дефект кости находится в передней или средней черепной ямке.
Клиническая картина грыжи Г. м. зависит от ее локализации и размеров. Грыжевое выпячивание, как правило, пульсирует, при пальпации в нем могут определяться как жидкость, так и плотные фиброзные включения. С течением времени грыжевое выпячивание часто увеличивается в размере, кожа над ним истончается, нередко воспаляется, может произойти разрыв истонченной стенки с развитием ликвореи (Ликворея), абсцесса. При носоглазничных грыжах из-за деформации и непроходимости носослезного канала часто развиваются дакриоцистит, конъюнктивит. При грыжах, выбухающих в полость носа, носовое дыхание затруднено, речь гнусавая. Грыжи Г. м. могут сопровождаться головной болью, головокружением, симптомами поражения черепных нервов, двигательными нарушениями, эпилептическими припадками, нарушением статики и походки. С возрастом нередко проявляется умственная отсталость.
Диагноз пороков развития Г. м., особенно краниосхизов, обычно не вызывает затруднений. Для уточнения диагноза грыж Г. м. и некоторых пороков развития желудочковой системы необходимо дополнительное обследование, которое включает краниографию, томографию черепа, компьютерную рентгеновскую и магнитно-резонансную томографию головы, пневмоэнцефалографию, вентрикулографию, ангиографию, пункцию грыжевого выпячивания В диагностике агенезий и пороков формирования коры большого мозга важную роль играет рентгеновская компьютерная томография. Выявление некоторых генетически обусловленных пороков развития требует специального цитогенетического и биохимического обследования. Особое значение имеют методы внутриутробной диагностики пороков развития ц.н.с.
Лечение пороков развития Г. м. оперативное. Радикальное хирургическое вмешательство осуществляют при некоторых формах врожденной гидроцефалии и в большинстве случаев мозговых грыж; его следует проводить в ранние сроки. При мозговых грыжах производят экстра- и интракраниальные операции. Задачей операций являются иссечение грыжевого мешка и пластика костного канала. При обширных дефектах кости операцию проводят в два этапа — сначала интракраниальную пластику дефекта кости черепа, а затем экстракраниальное иссечение грыжевого мешка. После операции иногда появляются рецидивы грыжи, ликворея. В случае своевременно произведенной операции большинство детей в дальнейшем развивается нормально.
Повреждения — см. Черепно-мозговая травма.
Сосудистые заболевания. Многие сосудистые заболевания — Гипертоническая болезнь, церебральный Атеросклероз и атеросклероз магистральных артерий головы, артериальные и артериовенозные аневризмы сосудов Г. м. (см Аневризмы сосудов головного и спинного мозга), церебральные васкулиты (Васкулиты кожи) (ревматический, сифилитический, инфекционно-аллергический), системные сосудистые заболевания (периартериит узелковый (Периартрит) и др.), а также травмы головы, тромбофлебит, болезни сердца и легких, болезни крови — могут явиться причиной расстройств мозгового кровообращения. Клинические проявления зависят от характера патологического сосудистого процесса, локализации и величины очага поражения Г. м., а также непосредственной причины, обусловившей нарушение кровообращения (резкое изменение АД, Ангиоспазм или разрыв сосуда, тромбоз либо эмболия и др.). Выделяют острые нарушения мозгового кровообращения (преходящие нарушения, церебральные инсульты) и хроническую (медленно прогрессирующую) недостаточность мозгового кровообращения (хроническую сосудистую энцефалопатию, дисциркуляторную энцефалопатию).
К острым нарушениям мозгового кровообращения относят внезапно наступающие и кратковременные нарушения церебральной гемодинамики, проявляющиеся общемозговыми и очаговыми неврологическими симптомами, которые регрессируют в течение нескольких минут или часов, но не дольше 24 ч. К этой группе сосудистых расстройств принадлежат и так называемый гипертонический криз (Гипертонические кризы), сопровождающийся как очаговыми, так и общемозговыми симптомами, а также острая гипертоническая энцефалопатия при злокачественном течении гипертонической болезни, в патогенезе которой основную роль играют внутричерепная гипертензия, системная артериальная гипертензия, нарушение венозного оттока из полости черепа и др. Преходящие ишемические нарушения в стволе мозга наблюдаются при Остеохондрозе шейного отдела позвоночника.
Инсультом считают острые нарушения мозгового кровообращения, при которых очаговая неврологическая симптоматика сохраняется более 24 ч (см. Инсульт). Одной из причин геморрагического инсульта со спонтанным субарахноидальным или внутримозговым кровоизлиянием нередко, особенно у лиц молодого возраста, являются врожденные пороки развития мозговых сосудов — артериовенозные аневризмы (мальформации) и единичные или множественные артериальные аневризмы. Кровоизлияния под твердую мозговую оболочку (субдуральные гематомы) чаще возникают при черепно-мозговой травме (см. Подоболочечные кровоизлияния).
Хроническая недостаточность мозгового кровообращения отмечается в тяжелых случаях гипертонической болезни и атеросклероза сосудов мозга. Вследствие хронической гипоксии, ишемического повреждения мозговой ткани развивается атрофический процесс в Г. м., возникают мелкие очаги некрозов. Характерны тупая диффузная головная боль, чаще без четкой локализации (развивается чаще в первой половине дня, после сна), головокружения, раздражительность, слезливость, утомляемость, снижение работоспособности, памяти (особенно на ближайшие события), тревога, иногда депрессивный фон настроения, бессонница. При неврологическом обследовании выявляются рассеянные симптомы — рефлексы орального автоматизма, двусторонние пирамидные симптомы, экстрапирамидные нарушения тонуса мышц, нарушение координации движений и статики и др. Хроническая недостаточность мозгового кровообращения может вызывать нарастание психических нарушений, снижение интеллекта, утрирование характерологических черт личности больного (см. Мозговое кровообращение, патология).
Редкой сосудистой патологией Г. м. являются артериосинусные и каротидно-кавернозные соустья. Артериосинусное соустье — врожденная или развившаяся после травмы головы патологическая связь между артериями и синусами твердой мозговой оболочки. При наличии соустья (фистулы) происходит прямое шунтирование (сбрасывание) под высоким давлением артериальной крови во внутричерепную систему венозного оттока, которое приводит к нарушению мозгового кровотока и повышению внутричерепного давления. Чаще всего артериосинусное соустье возникает в затылочной области, формируя связь между ветвями оболочечной артерии или артерий скальпа с венозными внутричерепными синусами. Клинически проявляется пульсирующим шумом в голове, который иногда выслушивается при аускультации головы, а также симптомами нарастающей внутричерепной гипертензии (головной болью, застоем на глазном дне со снижением зрения). Иногда в области соустья (чаще располагается в области сосцевидного отростка височной кости) определяется пульсирующая припухлость мягких тканей, при надавливании на которую шум в голове исчезает. Каротидно-кавернозное соустье является одной из форм артериосинусного соустья. Оно формируется между внутри-кавернозной частью внутренней сонной артерии и кавернозным синусом. Развивается вследствие черепно-мозговой травмы или спонтанно (часто — при выраженном церебральном атеросклерозе). Клинически проявляется пульсирующим экзофтальмом, выраженным отеком конъюнктивы, иногда глазодвигательными нарушениями, снижением остроты зрения, сосудистым шумом, который можно прослушать над сонной артерией на шее и в окологлазничной области. Может сопровождаться симптомами ишемии соответствующего полушария Г. м. Диагноз устанавливают при ангиографии.
Лечение артериосинусного соустья оперативное и направлено на восстановление нормального мозгового кровотока. Проводят коагуляцию приводящих сосудов, резекцию кости над соустьем и др. После операции нередко возникают рецидивы. При каротидно-кавернозном соустье лечение в большинстве случаев оперативное. Эффективными являются эндовазальные вмешательства: деконструктивная операция (окклюзия сбрасываемым баллоном просвета внутренней сонной артерии в месте расположения дефекта ее стенки) и реконструктивная операция (закрытие дефекта в стенке артерии баллоном, проведенным через дефект в полость кавернозного синуса); в последнем случае удается восстановить нормальное кровоснабжение мозга независимо от особенностей строения артериального круга мозга.
Воспалительные заболевания. Чаще поражения Г. м. и его оболочек обусловлены арахноидитом (см. Мозговые оболочки, патология), менингитами (Менингиты), энцефалитами (Энцефалиты).
Абсцесс головного мозга возникает при проникновении в Г. м. возбудителей гнойной инфекции. При этом развивается ограниченный гнойный энцефалит, вокруг очага которого постепенно (в течение 4—6 нед.) формируется капсула. Абсцессы Г. м. чаще бывают единичными; их разделяют на контактные (отогенные, риногенные, возникающие при наличии гнойного очага в мягких тканях и остеомиелита костей черепа), метастатические гематогенные (при наличии первичного гнойного процесса на отдалении), посттравматические (проникновение возбудителей инфекции в Г. м. при открытой черепно-мозговой травме). Контактные абсцессы чаще локализуются в височной доле головного мозга или мозжечке; метастатические абсцессы — в лобной, теменной или затылочной доле. Посттравматические абсцессы развиваются по ходу раневого канала, вокруг инородных тел либо вблизи поврежденных при переломе основания черепа воздухоносных пазух (лобной, решетчатого лабиринта, воздухоносных полостей височной кости). Течение заболевания может быть острым и латентным, длиться от нескольких дней до многих месяцев и даже нескольких лет. Клиническая картина складывается из проявлений общей интоксикации, общемозговых и очаговых неврологических симптомов. Интоксикация проявляется ощущением недомогания, вялостью, отсутствием аппетита, тошнотой, повышением температуры тела. В остром периоде в крови наблюдаются лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ, в тяжелых случаях — моноцитопения, лимфопения, эозинопения. В последующем, если процесс приобретает хроническое течение, могут отмечаться лишь периодические повышения температуры тела на фоне постоянного субфебрилитета, изменения крови не так выражены, как в остром периоде. Общемозговые симптомы представлены головной болью, которая нередко имеет приступообразный характер, рвотой, нарушением сознания. Нарастание частоты и тяжести приступов головной боли, особенно в сочетании с изменениями частоты пульса (брадикардия) и колебаниями АД, свидетельствует о развивающейся дислокации головного мозга (Дислокация головного мозга). Застойные диски зрительных нервов и рентгенологические признаки внутричерепной гипертензии появляются при нарастании внутричерепного давления (Внутричерепное давление). Нарушения сознания различны по характеру и степени выраженности. Для абсцесса Г. м. характерна смена состояний заторможенности острыми психическими нарушениями. Очаговая неврологическая симптоматика в начале заболевания определяется локализацией абсцесса, позднее она изменяется за счет присоединения симптомов дислокации. При прорыве абсцесса в субарахноидальное пространство или желудочки мозга состояние резко ухудшается, наблюдается психомоторное возбуждение, сменяющееся угнетением сознания до сопора (см. Оглушение) или комы (Кома). Повышается температура тела, появляются менингеальные симптомы. Психические расстройства возникают нередко еще до развития очаговых неврологических симптомов. В этот период преобладают признаки астении: утомляемость, слезливость, неустойчивость настроения, расстройства сна и др. В стадии нарастания симптомов заболевания появляются оглушенность, рассеянность, трудности осмысления происходящего и его словесного выражения, ухудшение запоминания и воспроизведения событий прошлого, общая психическая и двигательная заторможенность. При нарастании интоксикации и общемозговых нарушений возникает сопор. При остром развитии заболевания помимо быстро нарастающего оглушения могут появляться и другие формы нарушения сознания, например делирий, аментивный синдром. Они непродолжительны, могут возникать неоднократно на фоне оглушения, вялости, апатии. В других случаях наблюдаются преходящие состояния двигательного возбуждения или, наоборот, обездвиженности, напоминающей ступор. При медленном развитии абсцесса к явлениям астении постепенно присоединяются нарушения, связанные с появлением психоорганического синдрома (Психоорганический синдром), глубина которого обычно не достигает степени выраженного слабоумия. При локализации абсцесса в лобных и, реже, височных долях Г. м. может возникать мориоподобное состояние — веселое возбуждение, сопровождающееся дурашливостью, склонностью к плоским шуткам, расторможенностью влечений, которое сменяется аспонтанностью. Очень редко при абсцессе Г. м. отмечаются психозы с шизофреноподобной картиной.
Больной с подозрением на абсцесс Г. м. подлежит срочной госпитализации в нейрохирургический стационар, где с целью уточнения диагноза могут быть проведены церебральная ангиография, гамма-энцефалография, абсцессография, исследование цереброспинальной жидкости, краниография, эхоэнцефалография, позволяющие обнаружить как полость абсцесса, так и сопутствующую ему внутричерепную гипертензию и дислокацию структур Г. м. Наиболее высока диагностическая ценность компьютерной томографии головы.
Лечение начинают с назначения антибиотиков широкого или направленного действия. Выявление сформировавшегося абсцесса Г. м. служит, как правило, показанием к операции. При тяжелом состоянии больного или труднодоступной локализации абсцесса используют пункционный метод лечения с отсасыванием гноя и введением в полость абсцесса антибиотиков либо временное дренирование абсцесса. При хорошо сформированной капсуле и относительно компенсированном состоянии больного без признаков менингоэнцефалита осуществляют тотальное удаление абсцесса с капсулой.
Туберкулезные поражения головного мозга. Типичны туберкулезный менингит и туберкулема. Туберкулезный менингит — преимущественно вторичное туберкулезное поражение оболочек Г. м. (см. Менингиты), возникает у больных с различными, чаще активными и распространенными формами туберкулеза. Заболевание развивается постепенно. Вначале появляются недомогание, общая слабость, головная боль, раздражительность, субфебрильная температура тела; позднее — менингеальные симптомы. Ранним признаком является рвота. Могут наблюдаться различные очаговые неврологические симптомы. Цереброспинальная жидкость обычно прозрачная, с желтоватым оттенком, количество белка и число лимфоцитов в ней повышены; при отстаивании жидкости на ее поверхности образуется пленка, в которой могут обнаруживаться микобактерии туберкулеза. Лечение основывается на применении противотуберкулезных средств (Противотуберкулёзные средства). Прогноз при своевременно начатом лечении чаще благоприятный.
Туберкулема Г. м. связана с гематогенной диссеминацией возбудителей инфекции из первичного туберкулезного очага. Отмечаются как симптомы общей интоксикации (общая слабость, вялость, астенизация, отсутствие аппетита и др.), так и очаговые симптомы поражения Г. м. Клинически туберкулема нередко проявляется как опухоль Г. м., вызывая общемозговые и очаговые неврологические симптомы, но может длительное время протекать бессимптомно. Течение хроническое прогрессирующее. Возможно обызвествление туберкулемы с последующим клиническим выздоровлением либо развитие казеозного некроза с образованием туберкулезного абсцесса. Иногда туберкулема является причиной острого туберкулезного менингита или хронического лептоменингита. Лечение оперативное в сочетании со специфической и общеукрепляющей терапией.
Сифилис головного мозга (нейросифилис) чаще протекает в виде менинговаскулита, острого или латентного менингита. Может наблюдаться сифилитический гуммозный менингит, характеризующийся вялым (с обострениями) течением, поражением черепных нервов, слабо выраженным менингеальным синдромом. При сифилитическом менингоэнцефалите в патологический процесс вовлекается вещество мозга.
К. поздним формам нейросифилиса относятся Прогрессивный паралич, Спинная сухотка, гумма головного мозга. Последняя чаще локализуется в оболочках выпуклой или базальной поверхности Г. м.; может достигать нескольких сантиметров в диаметре. Клинически проявляется симптомами объемного внутричерепного образования. Применяют антибиотики (преимущественно пенициллин), йодистые препараты, витамины В1, В12, С. Для контроля за эффективностью лечения повторно исследуют цереброспинальную жидкость.
Паразитарные заболевания. К ним относят Цистицеркоз и Эхинококкоз.
Цистицеркоз головного мозга — обычно множественная гематогенная инвазия в мозг личинок свиного цепня. Выделяют три основные формы заболевания: поражение больших полушарий, желудочковой системы, основания мозга. Поражение больших полушарий проявляется нарушениями психики, мультифокальными эпилептическими припадками, другими обычно слабо выраженными очаговыми симптомами, головными болями оболочечного характера. Цистицерк желудочков мозга чаще бывает одиночным и локализуется в IV желудочке; клинические проявления связаны с нарушением ликворооттока — развиваются внутричерепная гипертензия, гидроцефалия боковых и III желудочков, Окклюзионный синдром. Цистицерк основания мозга чаще ветвистый (рацемозный). Клинически проявляется синдромом базального лептоменингита, оптико-хиазмальным арахноидитом, поражением III, IV, V, VI пар черепных нервов, окклюзионным синдромом.
Диагноз основывается на данных анамнеза, ремиттирующем лечении заболевания с полиморфной клинической картиной, наличии колеблющегося лимфоидно-нейтрофильного плеоцитоза в цереброспинальной жидкости, положительной реакции связывания комплемента крови и цереброспинальной жидкости с цистицеркозным антигеном (реакция Боброва — Возной), результатах специального инструментального исследования (компьютерной томографии, вентрикулографии и др.). Характерно наличие обызвествлений в подкожной клетчатке и мышцах (выявляются рентгенологически) и яиц паразита в кале больного. Лечение главным образом симптоматическое, применяют дегидратирующие и противосудорожные средства. При доминировании в клинике окклюзионно-гидроцефального синдрома показано оперативное вмешательство: удаление паразитов, разъединение сращений, восстановление или создание новых путей оттока цереброспинальной жидкости
Эхинококкоз головного мозга — инвазия в мозг личинок Echinococcus granulosus. Развивающаяся из личинок киста может быть однокамерной (гидатидозной) и достигать большого объема (до 700 мл) либо многокамерной, состоящей из множества пузырьков. Однокамерный эхинококк при локализации в толще ткани Г. м. проявляет себя как опухоль; при внутрижелудочковом расположении вызывает окклюзионно-гипертензионный синдром. При многокамерном эхинококке в клинической картине преобладают общемозговые симптомы. Очаговые симптомы представлены признаками раздражения (эпилептические приступы), симптомы выпадения функций появляются лишь в поздней стадии заболевания. Вследствие периодического обострения перифокального воспаления в ткани Г. м. и изменения объема кист течение заболевания ремиттирующее. Иногда происходит абсцедирование кист; при прорыве содержимого кисты в подоболочечное пространство или желудочки Г. м. развиваются явления острого менингоэнцефалита или вентрикулита. Диагноз основывается на данных анамнеза (контакт с домашними животными) и объективном обследовании. При суб- и эпидуральном расположении паразита иногда выражена атрофия прилежащих костей черепа (при пальпации костей свода возникает ощущение хруста пергамента). При краниографии иногда обнаруживают врутричерепные кольцевидные обызвествления. Диагноз уточняют с помощью компьютерной томографии, а также кожно-аллергической реакции Касони (см. Альвеолярный эхинококкоз) и реакции связывания комплемента (см. Иммунологические методы исследования). Эхинококкоз Г. м., как правило, сочетается с эхинококкозом других органов, чаще печени. Лечение оперативное; при однокамерном эхинококке проводят тотальное его удаление, при многокамерном нередко ограничиваются операциями, направленными на снижение внутричерепного давления.
Поражение Г м. происходит и при других глистных инвазиях (Ценурозе, парагонимозе (Парагонимозы), трихинеллезе (Трихинеллёз)). Клиническая картина, обусловленная воспалительными изменениями в веществе и оболочках Г. м., сходна с клиникой цистицеркоза и эхинококкоза. Распознаванию заболевания способствуют сведения о пребывании в эндемическом районе, проведение серологических реакций. Принципы лечения в целом соответствуют таковым при цистицеркозе и эхинококкозе.
Токсоплазмоз головного мозга может быть врожденным или приобретенным (см. Токсоплазмоз). Внутриутробное заражение плода является одной из причин формирования пороков развития Г. м. При приобретенном токсоплазмозе в основном отмечаются гидроцефалия, судорожные припадки, клиническая картина энцефаломенингомиелита. Диагноз основывается на данных серологических исследований. Оперативное лечение проводят только с целью нормализации внутричерепного давления.
Амебиаз головного мозга проявляется картиной гнойного менингоэнцефалита с множественным абсцедированием. Клинические проявления аналогичны клинической картине абсцесса мозга. См. также Амебиаз.
Демиелинизирующие заболевания. Особую группу патологии Г. м. представляют Демиелинизирующие заболевания, объединенные общностью патогенетических механизмов и патоморфологического субстрата (поражение миелиновых нервных волокон). Из этой группы наиболее часто встречается Рассеянный склероз, острый рассеянный энцефаломиелит, лейкоэнцефалит Шильдера.
Наследственные прогрессирующие заболевания отличаются клиническим разнообразием, что обусловлено, как и при демиелинизирующих заболеваниях, лишь преимущественным поражением Г. м. в ряду других патологических изменений — в спинном мозге, периферической нервной системе, внутренних органах. К ним относятся двойной атетоз (см. Атетоз двойной), Гентингтона хорея, Гепатоцеребральная дистрофия, Торсионная дистония, некоторые формы атаксий (Атаксии), миоклонус-эпилепсии (Миоклонус-эпилепсия) и др.
Опухоли головного мозга составляют около 4—5% всех его органических поражений. Их классифицируют по гистологическому типу, степени злокачественности и локализации. Международная гистологическая классификация опухолей ц.н.с. включает в упрощенном виде следующие основные группы опухолей:
I Опухоли нейроэпителиальной ткани (астроцитомы, олигодендроглиомы, эпендимомы, папилломы сосудистого сплетения, опухоли из клеток шишковидного тела и др.);
II. Опухоли исходящие из оболочек нервов (неврилеммомы и др.);
III. Опухоли исходящие из мозговых оболочек (менингиомы, саркомы и др.);
IV. Злокачественные лимфомы;
V. Опухоли исходящие из кровеносных сосудов (гемангиобластома и др.);
VI. Опухоли из зародышевых клеток (герминомы, тератомы и др.);
VII. Другие дизонтогенетические опухоли и опухолевидные процессы (краниофарингиомы, коллоидные кисти III желудочка и др.);
VIII. Пороки развития сосудов (кавернозная ангиома и др.);
IX. Опухоли передней доли гипофиза (аденома и др.);
X. Опухоли прорастающие из близлежащих тканей (хордома, хондрома, параганглиома и др.);
XI Метастатические опухоли;
XII. Неклассифицированные опухоли.
В клинической практике применяется упрощенная схема деления опухолей на внемозговые (менингиомы, неврилеммомы и др.) и внутримозговые (астроцитомы, олигодендроглиомы и др.); последние составляют более половины всех опухолей Г. м. Различают также опухоли супратенториальные, т.е. расположенные над наметом мозжечка (опухоли больших полушарий, опухоли основания передней и средних черепных ямок) и субтенториальные (опухоли мозжечка, ствола мозга, околостволовые, IV желудочка). Встречаются супрасубтенториальные опухоли, например неврилеммомы VIII нерва, которые через тенториальное отверстие проникают из задней в среднюю черепную ямку.
Супратенториальные опухоли разделяют на базальные (опухоли основания передней и средних черепных ямок) и полушарные (конвекситальные и глубинные). Опухоли, распространяющиеся из полости черепа через большое затылочное отверстие в позвоночный канал, называют краниоспинальными опухолями (Краниоспинальные опухоли). В особую группу выделяют наиболее сложные для оперативного лечения опухоли средней линии мозга — различные новообразования области III желудочка, глиомы прозрачной перегородки и мозолистого тела, опухоли области шишковидного тела, ствола мозга. Большинство внутримозговых опухолей обладает выраженным инфильтративным ростом, они могут распространяться в 2—3 доли одного полушария или в другое полушарие. Эти опухоли не могут быть полностью удалены. Некоторые внутримозговые опухоли, расположенные внутри желудочков (папиллома сосудистого сплетения, эпендимома) не обладают выраженным инфильтративным ростом, поэтому они доступны для радикального хирургического лечения.
Опухоли Г. м. относительно редко бывают множественными, например множественные неврилеммомы, менингиомы; возможно одновременное наличие двух опухолей разной гистологической структуры (например, аденомы гипофиза и менингиомы).
Опухоли Г. м. редко метастазируют в другие органы. Интракраниальное метастазирование по путям циркуляции цереброспинальной жидкости встречается при злокачественных опухолях (медуллобластоме, глиобластоме, пинеобластоме).
Клиническая картина опухолей Г. м. складывается из очаговых и общемозговых симптомов. Различают первичные и вторичные симптомы опухоли Г. м. Вторичные симптомы могут быть как очаговыми, так и общемозговыми. Выделение из симптомокомплекса опухоли Г. м. первичных очаговых симптомов необходимо для предварительного топического диагноза и разработки оптимальной схемы его уточнения инвазивными и неинвазивными методами; вторичные симптомы позволяют оценить функциональное состояние Г. м., что определяет показания к операции.
Первичным очаговым симптомом опухоли Г. м. является головная боль, которая при опухолях, расположенных в непосредственной близости к своду черепа, особенно менингиомах, нередко носит локальный характер. При менингиомах намета мозжечка на стороне опухоли могут отмечаться своеобразные головные боли, простреливающие из области затылка в область глазницы (синдром Бурденко — Крамера). При опухолях, прорастающих в кавернозный синус (менингиомах, аденомах гипофиза), могут наблюдаться интенсивные односторонние боли в области глазницы, нередко сочетающиеся с нарушением подвижности глаза и экзофтальмом. Опухоли гассерова (тройничного) узла часто проявляются невралгией V нерва. Рвота как очаговый симптом отмечается при опухолях, затрагивающих область дна IV желудочка; она часто является изолированным симптомом, но может сопровождаться постоянной или приступообразной икотой, приступом головной боли, вынужденным положением головы; провоцируется изменением положения головы. Нарушения зрения могут быть симптомом очагового поражения зрительного анализатора на всем протяжении от зрительного нерва до коры затылочной доли Г. м. Одно или двустороннее снижение зрения в сочетании с расширением канала зрительного нерва (выявляется при рентгенографии глазниц по Резе) характерно для глиомы зрительного нерва. Полный, или асимметричный, хиазмальный синдром (изменение полей зрения по типу битемпоральной гемианопсии (Гемианопсия) со снижением остроты зрения) в сочетании с увеличением размеров турецкого седла отмечается при эндосупраселлярных опухолях, в основном аденомах гипофиза (Аденома гипофиза) и краниофарингиомах (для краниофарингиом типично наличие петрификатов в опухоли). Хиазмальный синдром при нормальных размерах турецкого седла развивается при супраселлярно расположенных новообразованиях (менингиомы, стебельные краниофарингиомы); для менингиом характерно наличие гиперостоза области бугорка или площадки основной кости; для краниофарингиом — петрификата супраселлярно расположенного. Асимметричные нарушения зрения, сочетающиеся с деструкцией либо гиперостозом крыльев основной кости, наблюдаются при менингиомах этой локализации; им нередко сопутствует офтальмологический синдром Кеннеди (атрофия зрительного нерва на стороне опухоли и застойный сосок зрительного нерва на другой стороне).
Нарушение обоняния может быть очаговым симптомом опухолей срединно-базальной локализации, чаще всего менингиом ольфакторной ямки. Глазодвигательные нарушения и птоз возникают в случае поражения III, IV, VI черепных нервов и их корешков при опухолях, растущих в области кавернозного синуса. При опухолях области шишковидного тела и среднего мозга может развиваться четверохолмный синдром (парез взора вверх, нарушение зрачковых реакций на свет и конвергенцию). Боли в лице по типу невралгии V нерва либо гипоанестезии в зоне его иннервации встречаются при опухолях основания средней черепной ямки (неврилеммома V нерва, менингиома передней грани пирамиды височной кости, опухоли основания черепа, врастающие в полость черепа, и др.). Одностороннее снижение слуха в сочетании с расширением внутреннего слухового прохода (рентгенограммы черепа по Стенверсу) типично для неврилеммомы VIII черепного нерва. Поражение каудальной группы черепных нервов (IX, X, XI, XII), проявляющееся нарушением фонации, глотания, снижением глоточного рефлекса и другими симптомами, встречается при опухолях задней черепной ямки и краниоспинальных новообразованиях.
Очаговые симптомы поражения больших полушарий мозга и мозжечка могут проявляться фокальными эпилептическими припадками, нарушениями психики, двигательными и чувствительными поражениями, нарушениями речи, зрения, статики, походки и др.
Очаговые симптомы вторичного происхождения (так называемые симптомы по соседству, на отдалении) при опухолях Г. м. обусловлены, главным образом, перифокальным отеком головною мозга (Отёк головного мозга), сдавлением, дислокацией головного мозга с вклинением мозговых структур. К ним относятся аносмия, развивающаяся за счет прижатия обонятельных нервов к костям основания черепа при внутричерепной гипертензии, и недостаточность функции VI черепного нерва, появляющаяся при повышении внутричерепного давления. При опухолях больших полушарий происходит сдавление ствола мозга, проявляющееся симптомами поражения сначала среднего мозга, затем моста мозга и продолговатого мозга, при этом последовательно возникают нарушение функций III, IV черепных нервов, рвота, децеребрационная ригидность, нарушения дыхания и сердечной деятельности.
Общемозговые симптомы опухолей Г. м. связаны с нарушениями кровотока, отеком мозга, повышением внутричерепного давления, дислокацией и вклинением мозга. К ним относится диффузная головная боль, сначала приступообразная, затем постоянная, усиливающаяся по ночам и под утро, часто сопровождающаяся рвотой, после которой не наступает облегчения. Общемозговые симптомы включают и такие проявления внутричерепной гипертензии, как застойные явления на глазном дне, различные нарушения сознания (от спутанности и возбуждения до его угнетения вплоть до комы), генерализованные эпилептические припадки и общие изменения биоэлектрической активности головного мозга.
Психические расстройства при опухолях Г. м. наблюдаются в 50—78% случаев. Чем старше больной, тем психические расстройства развиваются чаще. Они обычно возникают позднее очаговых неврологических симптомов, реже — одновременно с ними и сравнительно редко как первый симптом. Наиболее частым психическим расстройством являются нарушения сознания (от оглушения до комы). На начальных этапах развития опухоли отмечается колебания степени оглушения, эпизодически возникают неразвернутые картины делирия, аменции, эпилептиформного возбуждения, сумеречного состояния. При некоторых локализациях опухоли эти явления сопровождаются вестибулярными расстройствами, деперсонализацией, расстройствами схемы тела (Схема тела) (опухоли височных и лобных долей, ствола мозга). При медленном росте опухоли, а также у лиц пожилого возраста начальным психопатологическим расстройством нередко является психоорганический синдром, в котором ведущее место принадлежит нарушениям памяти. В тяжелых случаях амнестические расстройства проявляются ретро- и антероградной амнезией, амнестической дезориентировкой, конфабуляциями. Одновременно у больных могут появляться то повышенная раздражительность и возбудимость, то вялость и апатия. При опухолях височных и реже теменных и затылочных долей возникают преходящие обонятельные и вкусовые галлюцинации неприятного характера (например, запах дыма, гнили), зрительные галлюцинации устрашающего содержания, проявления деперсонализационно-дереализационного синдрома (Деперсонализационно-дереализационный синдром) и др. В части случаев они могут сопровождаться измененным сознанием. При опухолях лобных долей (двусторонних или левосторонних) в одних случаях наблюдается резкое снижение уровня побуждений (фронтальная акинезия), в других, более редких случаях отмечаются мориоподобные состояния или выраженные расстройства поведения с расторможенностью влечений и грубым снижением критики. При опухолях мезодиэнцефальной области часто встречается Корсаковский синдром. При опухолях таламуса и базальных ганглиев могут наблюдаться негативизм, гримасничанье, отказ от еды. При опухолях различной локализации могут возникать дисфории, экстатические состояния, а также такие симптомы, как патологическая обстоятельность и замедленность мышления. Очень редко отмечаются психозы в форме маниакальных или галлюцинаторно-бредовых состояний (см. Симптоматические психозы).
При подозрении на опухоль Г. м. в амбулаторных условиях необходимо провести тщательное неврологическое обследование больного, офтальмологическое (острота зрения, поля зрения, глазное дно) и отоневрологическое (обоняние, вкус, слух, вестибулярные функции) исследования, краниографию в двух проекциях для выявления местных (петрификаты, гиперостозы, деструктивные и другие изменения костей) и вторично-гипертензионных изменений костей черепа. С помощью электроэнцефалографии определяют очаговые и общемозговые изменения биоэлектрической активности мозга, при эхоэнцефалографии выявляют смещение срединных структур мозга, гидроцефалию желудочков и наличие больших, особенно кистозных, опухолей. Компьютерная томография головы в большинстве случаев позволяет установить топический диагноз опухоли Г. м.; роль ее как амбулаторного метода исследования возрастает с расширением сети диагностических центров. При подозрении на аденому гипофиза или другую гормонально-зависимую опухоль необходимо исследование содержания гормонов в крови с помощью радиоиммунного метода.
В специализированном нейрохирургическом стационаре для уточнения диагноза применяют ангиографию, различные варианты энцефало- и вентрикулографии, радиоизотопное сканирование мозга и другие диагностические исследования, целью которых является получение данных, уточняющих топический диагноз, характер гистологического строения, кровоснабжения опухоли, ее отношение к сосудам и другим жизненно важным внутричерепным образованиям. Спинномозговую пункцию (Спинномозговая пункция) можно проводить только в специализированном стационаре из-за опасности развития дислокаций и вклинения мозга.
Для уточнения диагноза опухоли Г. м. у больных с психическими расстройствами их обязательно должен осмотреть психиатр. Опухоль Г. м. следует заподозрить во всех случаях, когда при упорных головных болях, тошноте, особенно у лиц старше 40 лет, впервые возникают пароксизмальные и мнестические расстройства. Имеет значение и темп развития болезненных симптомов — во многих случаях он носит прогредиентный характер и симптомы развиваются на протяжении короткого отрезка времени.
В большинстве случаев при опухолях Г. м., в т.ч. и метастатических, осуществляют оперативное лечение. Показанием к экстренной операции является выраженный гипертензионный синдром с дислокацией и вклинением мозга. Операции не производят больным, находящимся в терминальном состоянии (особенно лицам преклонного возраста), при неоперабельных глубинных глиомах (особенно при двустороннем распространении), при множественных метастазах, расположенных в различных отделах Г. м. Срочные операции проводят при непосредственной угрозе утраты жизненно важной функции, например при резком снижении зрения у больного с опухолью хиазмально-селлярной области, при быстро прогрессирующем гемипарезе у больного с конвекситальной менингиомой, В ряде случаев удаление опухоли не восстанавливает утраченной функции (например, слух при неврилеммоме VIII нерва). Показания к такой операции считаются относительными, если нет непосредственной угрозы для жизни больного, если удаление опухоли вызовет или усугубит уже имеющийся неврологический дефект либо когда возможно консервативное лечение (лучевое, медикаментозное).
Лучевая терапия опухолей Г. м. в качестве самостоятельного лечения осуществляется с помощью радиохирургического имплантационного метода или дистанционного облучения. К радиохирургическим методам относится стереотаксическая или прямая имплантация твердых радиофармакологических препаратов в опухоль или жидких радиофармакологических препаратов в опухолевые кисты (например, при краниофарингиомах). Дистанционная мегавольтная рентгено- или гамма-терапия, облучение пучками тяжелых ускоренных частиц в качестве самостоятельного метода лечения применяются при некоторых радиочувствительных опухолях основания черепа, аденомах гипофиза, шишковидного тела, реже — при глиомах больших полушарий мозга. Дистанционное облучение используют в основном после операций как этап комплексного лечения. При опухолях Г. м. препараты цитостатического действия назначают редко из-за их низкой эффективности, чаще применяют препараты нитрозомочевины, особенно в комплексной терапии некоторых злокачественных опухолей (медуллобластом, гермином). Препараты группы парлодела, тормозящие повышенную секрецию пролактина, эффективны в лечении некоторых аденом гипофиза, в частности при микропролактиномах они показаны как основное средство лечения. Многие больные с опухолями Г. м. до или после операции нуждаются в лечении противосудорожными, сосудорасширяющими препаратами, в заместительной гормонотерапии.
Операции
Операции ни головном мозге производят при его повреждениях (см. Черепно-мозговая травма), воспалительных и паразитарных заболеваниях (абсцессе Г. м., эхинококкозе и др.), нарушениях циркуляции цереброспинальной жидкости (см. Гидроцефалия, Окклюзионный синдром), патологии сосудов (см. Аневризмы сосудов головного и спинного мозга), опухолях Г. м. Различают операции радикальные, паллиативные, реконструктивные, операции так называемой функциональной нейрохирургии и др.
К радикальным операциям относят тотальное удаление абсцесса, внутричерепной опухоли, клипирование шейки мешковидной аневризмы, удаление внутричерепной гематомы и др.
Цель паллиативных операций — уменьшение выраженности симптомов заболевания, замедление темпов его развития; иногда паллиативные операции являются этапом подготовки тяжелого больного к радикальному оперативному вмешательству. К таким операциям относят декомпрессивную трепанацию черепа (см. Череп), частичное удаление опухоли, окклюзию приводящих сосудов большой артерио-венозной аневризмы, установку наружного дренажа при окклюзионном приступе; операции, создающие новые пути оттока цереброспинальной жидкости при окклюзионной гидроцефалии (вентрикулоцистерностомия, вентрикулиатриостомия, вентрикулоперитонеостомия и др.) и окклюзионном синдроме опухолевого генеза.
Реконструктивные операции проводят для восстановления анатомо-функциональной целости нервной системы. К ним относятся операции при мозговых грыжах, на артериальных сосудах мозга (создание артерио-артериального анастомоза при ишемии мозга, реконструкция сонной артерии при каротидно-кавернозном соустье и др.), операции на венозных сосудах мозга (пластика поврежденных синусов), пластическое закрытие дефектов черепа и твердой мозговой оболочки, пластические операции при ликворее, пластика черепных нервов и др.
Операции функциональной нейрохирургии проводят при эпилепсии, болевых синдромах, гиперкинезах и других поражениях экстрапирамидной системы (см. Функциональная нейрохирургия). Целью операций является перерыв потока патологической импульсации. Для этого осуществляют деструкцию определенных структур Г. м. В других случаях проводят их стимуляцию с помощью вживленных специальных электродов
Большинство нейрохирургических операций проводят с костно-пластической или резекционной трепанацией костей свода черепа. Резекционная трепанация выполняется при поражениях костей черепа (травма, опухолевая инфильтрация и др.), при удалении опухолей задней черепной ямки с целью декомпрессии. Часть опухолей (некоторые аденомы гипофиза, опухоли основания черепа) удаляют через трансбазальные доступы (трансназосфеноидальный и др). Транслабиринтный подход используют для удаления небольших неврилеммом VIII нерва. Операции, при которых применяют стереотаксический метод, осуществляют через небольшое фрезевое отверстие в костях черепа. Этим способом производят биопсию опухоли, опорожнение кист, удаление внутримозговых гематом, клипирование шейки артериальной аневризмы, имплантацию в опухоль радиофармацевтических препаратов, деструкцию определенных мозговых структур и др. Большинство нейрохирургических вмешательств выполняют с помощью микрохирургической техники (см. Микрохирургия), позволяющей удалять опухоли, расположенные в труднодоступных областях головного мозга (например, некоторые глиомы ствола мозга).
Библиогр.: Абашев-Константиновский А.Л. Психопатология при опухолях головного мозга, М., 1973; Анохин П.К. Биология и нейрофизиология условного рефлекса, М., 1968; Веков Д.Б. и Михайлов С.С. Атлас артерий и вен головного мозга человека, М., 1979; Бехтерев В.М. Основы учения о функциях мозга, в. 1—7, Спб., 1903—1907; Бехтерева Н.П. Здоровый и больной мозг человека, Л., 1988; Блинков С.М. и Смирнов Н.А. Смещения и деформация головного мозга, Л., 1967, библиогр.; Голант Р.Я. К клинике опухолей третьего желудочка, Невропат, и психиат., т. 19, № 3, с. 13, 1950; Карлсон Б. Основы эмбриологии по Пэттену, пер. с англ., т. 2, М., 1983; Клиническая хирургия, под ред. Ю.М. Панцырева, с. 466, М., 1988; Копылов М.Б. Основы рентгенодиагностики заболеваний головного мозга, М., 1968, библиогр.; Корнянский Г.П., Васин Н.Я. и Эпштейн П.В. Паразитарные заболевания центральной нервной системы, М., 1968, библиогр.; Красовский Е.Б. Уродства центральной нервной системы (диспластические болезни), М., 1968, библиогр.; Многотомное руководство по хирургии, под ред. Б.В. Петровского, т. 3, кн. 1, 2, М., 1968; Опухоль лобной доли, под ред. Л.Б. Литвака и П.И. Коваленко, с. 33, Харьков, 1959; Основы нейрохирургии детского возраста, под ред. А.А. Арендта и С.И. Нерсесянц, М., 1968, библиогр.; Павлов И.П. Полное собрание сочинений, т. 3, кн. 1—2, М. — Л., 1951; Пастор Э. Основы нейрохирургии, пер. с венгер., Будапешт, 1985; Руководство по психиатрии, под ред. А.В. Снежневского, т. 2, с. 140, 173, М., 1983; Сепп Е.К. История развития нервной системы позвоночных, от бесчерепных до человека, с. 84, М., 1959; Сеченов И.М. Рефлексы головного мозга, М., 1952; Симонов П.В. Мотивированный мозг, М., 1987; Смирнов Л.И. Гистогенез, гистология и топография опухолей мозга, ч. 1—2, М., 1951—1959; Хьюбел Д. и др. Мозг, пер. с англ., М., 1982; Человек. Медико-биологические данные. Доклад рабочей группы Комитета II МКРЗ по условному человеку, пер. с англ., М., 1977; Шаде Дж. и форд Д. Основы неврологии, пер. с англ. с. 9, М., 1976; Шмарьян А.С. Мозговая патология и психиатрия, т. 1, М., 1949, библиогр.
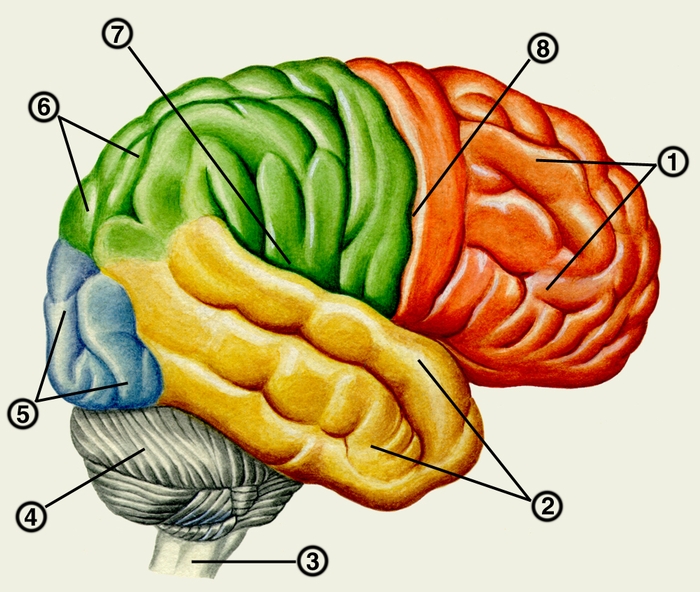 вид сбоку): 1 — лобная доля; 2 — височная доля; 3 — продолговатый мозг; 4 — мозжечок; 5 — затылочная доля; 6 — теменная доля; 7 — латеральная борозда; 8 — центральная борозда">
вид сбоку): 1 — лобная доля; 2 — височная доля; 3 — продолговатый мозг; 4 — мозжечок; 5 — затылочная доля; 6 — теменная доля; 7 — латеральная борозда; 8 — центральная борозда">Рис. 3. Головной мозг (вид сбоку): 1 — лобная доля; 2 — височная доля; 3 — продолговатый мозг; 4 — мозжечок; 5 — затылочная доля; 6 — теменная доля; 7 — латеральная борозда; 8 — центральная борозда.
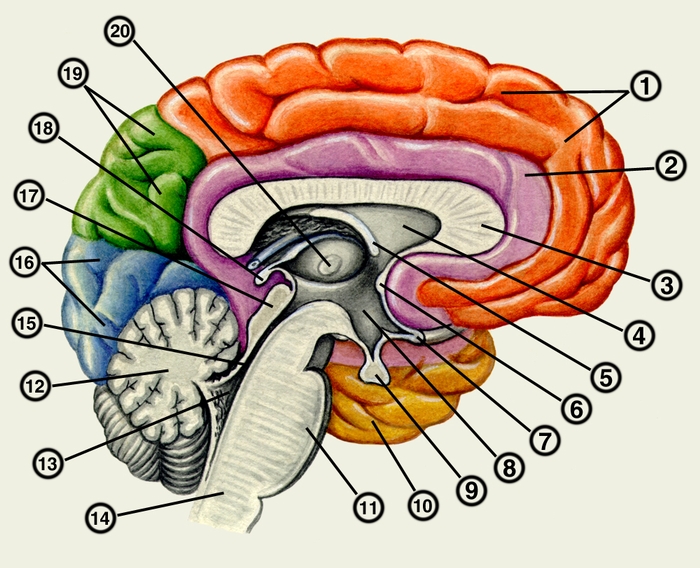 Сагиттальный разрез головного мозга: 1 — лобная доля; 2 — поясная извилина; 3 — мозолистое тело; 4 — прозрачная перегородка; 5 — свод; 6 — передняя спайка; 7 — зрительный перекрест; 8 — подталамическая область; 9 — гипофиз; 10 — височная доля; 11 — мост; 12 — продолговатый мозг; 13 — четвертый желудочек; 14 — мозжечок; 15 — водопровод мозга; 16 — затылочная доля; 17 — пластинка крыши; 18 — шишковидное тело; 19 — теменная доля; 20 — таламус">
Сагиттальный разрез головного мозга: 1 — лобная доля; 2 — поясная извилина; 3 — мозолистое тело; 4 — прозрачная перегородка; 5 — свод; 6 — передняя спайка; 7 — зрительный перекрест; 8 — подталамическая область; 9 — гипофиз; 10 — височная доля; 11 — мост; 12 — продолговатый мозг; 13 — четвертый желудочек; 14 — мозжечок; 15 — водопровод мозга; 16 — затылочная доля; 17 — пластинка крыши; 18 — шишковидное тело; 19 — теменная доля; 20 — таламус">Рис. 2. Сагиттальный разрез головного мозга: 1 — лобная доля; 2 — поясная извилина; 3 — мозолистое тело; 4 — прозрачная перегородка; 5 — свод; 6 — передняя спайка; 7 — зрительный перекрест; 8 — подталамическая область; 9 — гипофиз; 10 — височная доля; 11 — мост; 12 — продолговатый мозг; 13 — четвертый желудочек; 14 — мозжечок; 15 — водопровод мозга; 16 — затылочная доля; 17 — пластинка крыши; 18 — шишковидное тело; 19 — теменная доля; 20 — таламус.
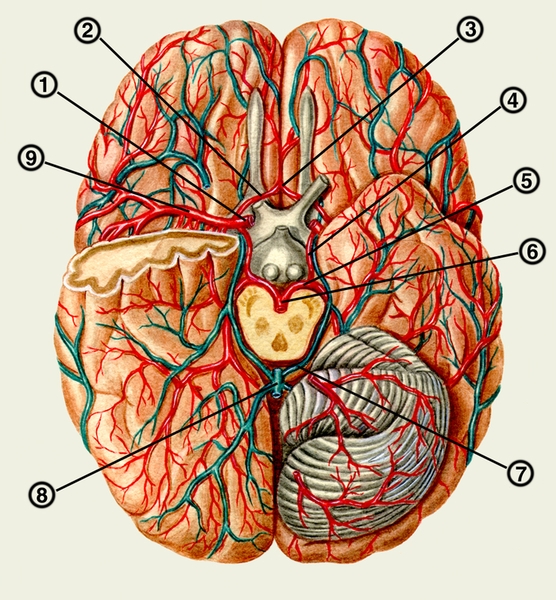
Рис. 5. Сосуды большого мозга (вид снизу): 1 — внутренняя сонная артерия; 2 — передняя мозговая артерия; 3 — передняя соединительная артерия; 4 — задняя соединительная артерия; 5 — задняя мозговая артерия; 6 — базилярная артерия; 7 — базальная вена; 8 — большая вена мозга; 9 — средняя мозговая артерия.
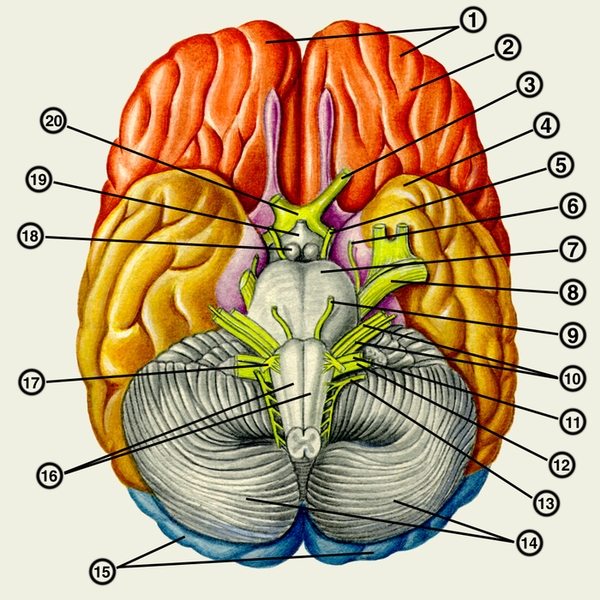 нерв; 4 — височная доля; 5 — глазодвигательный нерв; 6 — блоковой нерв; 7 — мост; 8 — тройничный нерв; 9 — отводящий нерв; 10 — лицевой и преддверно-улитковый нервы; 11 — языкоглоточный нерв; 12 — блуждающий нерв; 13 — добавочный нерв; 14 — мозжечок; 15 — затылочные доли; 16 — пирамиды; 17 — подъязычный нерв; 18 — сосцевидное тело; 19 — серый бугор и воронка; 20 — зрительный перекрест">
нерв; 4 — височная доля; 5 — глазодвигательный нерв; 6 — блоковой нерв; 7 — мост; 8 — тройничный нерв; 9 — отводящий нерв; 10 — лицевой и преддверно-улитковый нервы; 11 — языкоглоточный нерв; 12 — блуждающий нерв; 13 — добавочный нерв; 14 — мозжечок; 15 — затылочные доли; 16 — пирамиды; 17 — подъязычный нерв; 18 — сосцевидное тело; 19 — серый бугор и воронка; 20 — зрительный перекрест">Рис. 1. Основание головного мозга: 1 — лобные доли; 2 — обонятельный тракт; 3 — зрительный нерв; 4 — височная доля; 5 — глазодвигательный нерв; 6 — блоковой нерв; 7 — мост; 8 — тройничный нерв; 9 — отводящий нерв; 10 — лицевой и преддверно-улитковый нервы; 11 — языкоглоточный нерв; 12 — блуждающий нерв; 13 — добавочный нерв; 14 — мозжечок; 15 — затылочные доли; 16 — пирамиды; 17 — подъязычный нерв; 18 — сосцевидное тело; 19 — серый бугор и воронка; 20 — зрительный перекрест.
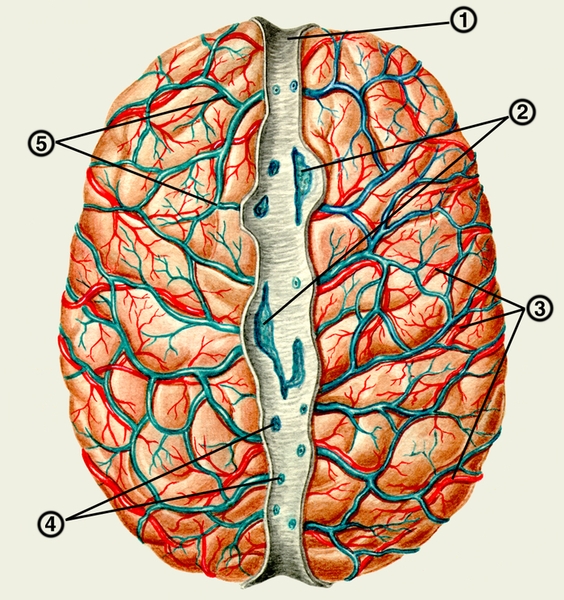 боковые лакуны; 3 — артерии поверхности больших полушарий мозга; 4 — впадение вен мозга в верхний сагиттальный синус; 5 — лобные вены">
боковые лакуны; 3 — артерии поверхности больших полушарий мозга; 4 — впадение вен мозга в верхний сагиттальный синус; 5 — лобные вены">Рис. 6. Сосуды большого мозга (вид сверху): 1 — верхний сагиттальный синус; 2 — боковые лакуны; 3 — артерии поверхности больших полушарий мозга; 4 — впадение вен мозга в верхний сагиттальный синус; 5 — лобные вены.
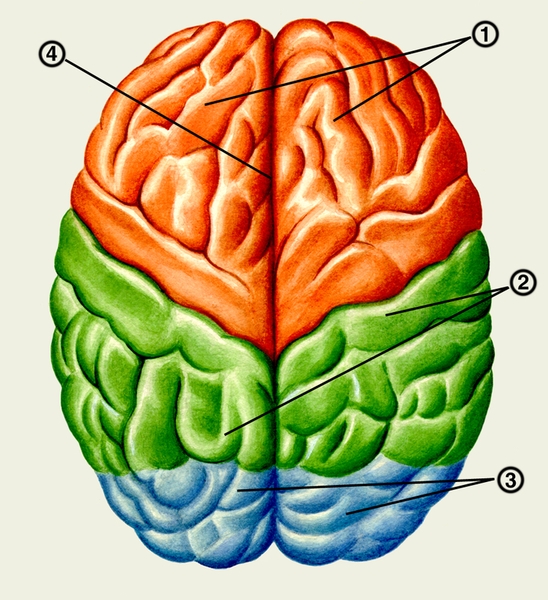
Рис. 4. Головной мозг (вид сверху): 1 — лобные доли; 2 — теменные доли; 3 — затылочные доли; 4 — продольная щель большого мозга.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.