Функционально различают непроизвольную и произвольную мускулатуру. Непроизвольная мускулатура образована гладкой (неисчерченной) мышечной тканью. Она формирует мышечные оболочки полых органов, стенок кровеносных и лимфатических сосудов. Структурной единицей гладкой мышечной ткани является миоцит, в цитоплазме которого находятся тонкие волокна — миофибриллы. Гладкая мышечная ткань обеспечивает перистальтику полых органов, тонус кровеносных и лимфатических сосудов.
Произвольная мускулатура образована поперечнополосатой (исчерченной) мышечной тканью, которая составляет активную часть двигательного аппарата и обеспечивает перемещение тела в пространстве. Особое место занимает миокард, состоящий из поперечнополосатой мышечной ткани, но сокращающийся непроизвольно (см. Сердце). Структурной и функциональной единицей скелетной мышечной ткани служит поперечнополосатое мышечное волокно, представляющее собой многоядерное симпластическое образование (рис. 1). Длина мышечных волокон колеблется от нескольких миллиметров до 10—12 см, диаметр — от 12 до 100 мкм. Мышечное волокно имеет цитоплазму, именуемую саркоплазмой; снаружи окружено тонкой оболочкой — сарколеммой. Специфический сократительный аппарат мышечного волокна составляют миофибриллы. Поперечная исчерченность мышечного волокна определяется особым строением миофибрилл, в которых чередуются участки с различными физико-химическими и оптическими свойствами — так называемые анизотропные и изотропные диски. Различные оптические свойства этих дисков обусловлены разным сочетанием в них тонких и толстых миофиламентов — тончайших белковых нитей, входящих в состав миофибрилл. Тонкие миофиламенты построены из белка актина, а толстые — из миозина. При взаимодействии этих белков происходит укорочение миофибриллы, и, как следствие этого процесса, синхронно протекающего почти во всех миофибриллах, возникает сокращение мышечного волокна.
В мышечных волокнах содержится специфический белок миоглобин, который осуществляет накопление кислорода, поступающего в процессе дыхания в мышцы, и отдает его по мере необходимости при сокращении мышц.
Мышечные волокна объединяются в пучки различных порядков. Рыхлая соединительная ткань внутри мышечных пучков называется эндомизием. Между собой пучки мышечных волокон соединяются рыхлой волокнистой соединительной тканью — внутренний перимизий. Снаружи М. покрыты более плотной соединительной тканью — наружный перимизий.
В местах прикрепления скелетных М. к костям они нередко переходят в Сухожилия, особенно хорошо выраженные у длинных М. Все сухожилия построены из плотной соединительной ткани и отличаются большой сопротивляемостью растяжению. Мышечные волокна соединяются с сухожилиями посредством коллагеновых волокон, а волокна эндомизия и перимизия непосредственно вплетаются в ткань сухожилия.
Снаружи М. окружены фасциями (Фасции), представляющими собой плотные фиброзные оболочки. Фасции могут окружать не только отдельные М., но и целые группы М.; местами они утолщаются до сильно выраженных соединительнотканных прослоек. Наряду с фасциями к вспомогательным аппаратам М. относят синовиальные влагалища (см. Сухожилия), Синовиальные сумки, мышечные блоки и сесамовидные кости.
У человека насчитывают около 600 скелетных М., которые составляют в среднем до 40% массы тела М. имеют различные местоположение, форму, архитектонику мышечных пучков, характер прикрепления к костям, отношение к суставам, по-разному участвуют в выполнении тех или иных движений (рис. 2, 3).
Различают М. головы, шеи, туловища, верхних и нижних конечностей. По топографическому признаку описывают поверхностные и глубокие, наружные и внутренние, медиальные и латеральные мышцы. В зависимости от размеров и формы различают длинные и короткие, плоские, веретенообразные, ромбовидные, квадратные, трапециевидные мышцы (рис. 4). М. туловища обычно имеют плоскую форму, М. конечностей — веретенообразную. Форма М. тесно связана с их функциональными особенностями. Длинные тонкие М., имеющие незначительную площадь прикрепления к кистям (например, длинный сгибатель пальцев руки), как правило, участвуют в точных движениях, выполняемых с большой амплитудой. Движения, в которых участвуют короткие толстые М. (например, квадратная мышца поясницы), имеют небольшой размах, но могут быть произведены с большой силой.
По архитектонике мышечных пучков различают М. прямые, косые, поперечные, круговые. М. с косым направлением мышечных пучков обладают большой силой. Мышечные пучки, прикрепленные к одной стороне сухожилия, называются одноперистыми, прикрепленные с двух сторон — двуперистыми. Круговые М. образуют жомы (сфинктеры), замыкающие отверстия и каналы.
Названия М. могут быть обусловлены их формой (дельтовидная, ромбовидная, зубчатая, камбаловидная, грушевидная, червеобразные): особенностями строения (двубрюшная, полуперепончатая, полусухожильная, двуглавая, трехглавая); местоположением (межреберные, подколенная, поясничная); направлением мышечных волокон (прямая, косая) и др.
По функции М. делят на сгибатели и разгибатели, отводящие и приводящие, супинаторы (вращатели кнаружи) и пронаторы (вращатели кнутри) В зависимости от количества суставов, на которые они непосредственно действуют, различают односуставные, двухсуставные и многосуставные мышцы.
Кровоснабжение М. осуществляется многочисленными мышечными ветвями, отходящими от магистральных артерий. Внутри М. артерии образуют густое сетевидное сплетение, постепенно переходящее в микроциркуляторное русло, капилляры которого оплетают каждое мышечное волокно.
Мышцы сокращаются под влиянием нервных импульсов, поступающих из ц.н.с. На каждом поперечнополосатом мышечном волокне имеется специальное двигательное нервное окончание (концевая моторная бляшки), посредством которого нервный импульс передается с нервного волокна на мышечное. Один мотонейрон иннервирует до нескольких десятков мышечных волокон, расположенных в разных частях мышцы. В связи с этим мотонейрон и иннервируемые им мышечные волокна принято называть нейромоторной единицей. Чувствительная иннервация в М. осуществляется нервно-мышечными и сухожильно-мышечными веретенами, передающими в центральную нервную систему информацию о состоянии мышечных волокон и степени их напряжения.
Сила М. зависит от сократительной силы входящих в ее состав отдельных мышечных волокон, исходной длины М., площади ее прикрепления к костям, физиологического поперечника, соотношения быстрых и медленных, фазных и тонических волокон, частоты поступающих в М. нервных импульсов, тренированности испытуемых, степени утомления.
Выполнение любого двигательного акта представляет собой результат действия ряда отдельных М. Согласованная работа нескольких М., при которой действие одной М. противодействует действию другой, называется антагонизмом. Содружественная работа нескольких М., обусловливающая выполнение определенного движения, называется синергизмом. Антагонизм и синергизм М. представляют собой их временное функциональное объединение. М., являющиеся синергистами в одном движении, могут стать антагонистами в другом. Координация работы М. находится под контролем нервной системы.
Методы исследования
Оценка функционального состояния мышц осуществляется следующим образом: при осмотре сравнивают симметричные отделы туловища, определяют контуры М., измеряют окружность сегментов обеих конечностей на одном уровне в покое и во время максимального напряжения М. Пальпаторно исследуют тонус М., выявляют зоны болезненности, наличие локальных уплотнений, дефектов мышечной ткани. Устанавливают объем активных, а затем пассивных движений (после исключения переломов, вывихов), используя стандартный угломер. Мышечную силу определяют с помощью динамометра Коплена, а также при активных движениях в суставе с сопротивлением, оказываемым рукой исследующего. Электромиография позволяет более объективно судить о функциональном состоянии мышц.
Патология
Патология включает пороки развития, повреждения, воспалительные и дистрофические изменения, опухоли.
Пороки развития мышц встречаются почти во всех областях тела, но чаще наблюдаются на верхних конечностях. Аномалии М. можно разделить на три группы: 1) полное отсутствие отдельных мышц; 2) появление дополнительных мышц; 3) различные изменения формы, включающие отсутствие или недоразвитие какой-либо части М. или наличие дополнительных сухожилий и головок, расщепление М. и др. Чаще встречается врожденное недоразвитие грудино-ключично-сосцевидной мышцы, приводящее к кривошее (Кривошея), а также дефект развития диафрагмы, что ведет к образованию диафрагмальных грыж (см. Диафрагма). Лечение этих пороков, как правило, оперативное.
Повреждения разделяют на закрытые и открытые. К закрытым повреждениям М. относят Ушибы, полные и неполные разрывы М. и их сухожилий, образование мышечных грыж. При ушибе и частичном разрыве в толще М. определяют болезненное уплотнение без четких границ. В результате повреждения мелких кровеносных сосудов развивается подкожная и межмышечная гематома, нарушается сократительная способность М. По мере нарастания отека возникает сокращение и укорочение М. Активные движения становятся резко болезненными, что приводит к возникновению болевой контрактуры, или анталгической позы; пассивные движения сохранены. Исходом обширной межмышечной гематомы может быть рубцовое замещение, или оссификация поврежденного участка М. Закрытые (подкожные) разрывы М. возникают при резком напряжении мышц и в ряде случаев при прямой травме. Разрыв чаще возникает в месте перехода М. в сухожилие, что обусловлено дистрофическими процессами. В момент травмы больные ощущают внезапный щелчок, сопровождающийся резкой болью и потерей активных движений. В случаях полного разрыва М. можно определить западение в месте повреждения и выбухание сократившихся краев мышцы.
Мышечная грыжа является результатом частичного повреждения М. и полного разрыва покрывающей ее фасции. Она может быть также следствием оперативного вмешательства. Чаще мышечная грыжа встречается на наружной поверхности бедра и голени. При осмотре и пальпации определяют опухолевидное образование эластической консистенции, увеличивающееся при напряжении М. и уменьшающееся при ее расслаблении. На границе выбухающей М. можно пропальпировать края грыжевых ворот фасции.
При травме М. конечности для выявления возможного повреждения кости необходимо провести рентгенографию в двух проекциях. Ушибы и частичные разрывы М. лечат консервативно. Показания к госпитализации в травматологические (хирургические) отделения определяют индивидуально в зависимости от тяжести повреждения. В первые 2 сут. показаны лечебная иммобилизация в положении максимального расслабления поврежденной М., локальная гипотермия. При наличии флюктуации выполняют пункцию и эвакуацию гематомы, накладывают давящую повязку. С 3-го дня после травмы проводят физиотерапевтические, в т.ч. тепловые процедуры. Срок иммобилизации при ушибах — 7—10 дней, при частичных закрытых повреждениях и образовании мышечных грыж — до 4 нед. Затем назначают ЛФК с постепенным увеличением нагрузки. При возникновении мышечной грыжи в отдаленные сроки после травмы лечение оперативное — пластика дефекта фасции.
Позиционное сдавление, синдром длительного сдавления — наиболее тяжелый вид закрытых повреждений М. (см. Синдром длительного сдавления).
Открытые повреждения М. возникают при ранениях (см. Раны) и открытых переломах (Переломы). Диагноз устанавливают при осмотре (по нарушению функции М.) и уточняют при ревизии раны. Лечение заключается в первичной хирургической обработке с удалением нежизнеспособных участков и восстановлением анатомической целости М. Чаще на М. накладывают П-образные кетгутовые или капроновые швы.
Воспалительные заболевания — см. Миозит.
Дистрофические заболевания мышечной ткани носят прогрессирующий характер и часто имеют наследственную (см. Миопатии, Миастения, Миатония) или аутоиммунную (Дерматомиозит и др.) природу.
Опухоли могут возникать в любом органе, где имеются мышечные элементы. Они развиваются как из поперечнополосатых, так и из гладких мышц. Могут быть доброкачественными и злокачественными.
Доброкачественные опухоли. Лейомиома возникает чаще у лиц в возрасте 30—50 лет. Встречается во всех органах, где есть гладкомышечные волокна (в матке, желудочно-кишечном тракте, мочевом пузыре, предстательной железе, коже и др.). Лейомиомы имеют округлую форму, плотноэластическую консистенцию, четко отграничены от окружающих тканей. Нередко лейомиомы бывают множественными.
Лейомиомы кожи — см. Кожа, опухоли. Рабдомиома наблюдается чаще у детей. Обычно располагается в толще мышц и в области крупных суставов. Опухоль представляет собой узел, достигающий иногда 10—15 см в диаметре, плотноэластической консистенции, подвижный и хорошо отграниченный от окружающих тканей, имеет выраженную капсулу. Растет медленно.
Диагноз доброкачественных опухолей мышечной ткани устанавливают на основании клинических данных, результатов морфологического и дополнительных методов исследования — ультразвуковой и компьютерной томографии, ангиографии. В связи со скудной клинической картиной трудно дифференцировать доброкачественные и злокачественные опухоли. Рабдомиомы конечностей дифференцируют с миогенными саркомами и синовиомой. Миомы, исходящие из стенок внутренних органов, — с другими новообразованиями этих органов.
Лечение хирургическое. Радикальное иссечение опухоли обеспечивает излечение. При лейомиомах кожи может быть применена электроэксцизия или криодеструкция. Прогноз благоприятный.
Злокачественные опухоли. Лейомиосаркома локализуется, так же как и лейомиома, наиболее часто в матке, реже в органах желудочно-кишечного тракта, мочевом пузыре. В мягких тканях конечностей и туловища встречается редко. Составляет 4% от всех сарком мягких тканей. Опухоль имеет форму узла мягкоэластической консистенции, может достигать 15—20 см в диаметре. Протекает крайне злокачественно. Характерны множественные ранние метастазы в легкие. Метастазы в регионарных лимфатических узлах обнаруживаются примерно у 2% больных.
Рабдомиосаркомы встречаются относительно редко — составляют 4,1%, занимая пятое место среди злокачественных опухолей мягких тканей. Наблюдаются преимущественно в зрелом и пожилом возрасте, у мужчин — в 2 раза чаще, чем у женщин. Локализуются в основном на конечностях, в области головы и шеи, в малом тазу. Полиморфная рабдомиосаркома встречается преимущественно у лиц пожилого возраста и локализуется на конечностях; альвеолярная рабдомиосаркома — у подростков и лиц молодого возраста, встречается в любых участках тела; эмбриональная рабдомиосаркома — у новорожденных и детей младшего возраста, типичная ее локализация в области малого таза. Рабдомиосаркомы могут развиваться и вне связи с мышечной тканью (в забрюшинной клетчатке, средостении, носоглотке и др.). Основной симптом рабдомиосаркомы — наличие в толще мышц единичного (иногда множественных) быстрорастущего узла. Болей и нарушения функции конечности, как правило, не бывает. Новообразование склонно к прорастанию кожи и изъязвлению. Характерно раннее гематогенное метастазирование в легкие. Метастазы в регионарных лимфатических узлах встречаются в 6—8% наблюдений. В ранних стадиях диагностика трудна. Для правильной трактовки природы поражения следует учитывать типичную локализацию в толще мышц, быстрый рост опухоли, поражение кожи и изъязвление. Окончательный диагноз устанавливают с помощью ультразвуковой и компьютерной томографии, ангиографии.
Лечение хирургическое — широкое иссечение опухоли. При рецидивах опухоли на конечностях показана ампутация (экзартикуляция). Лучевую терапию применяют с паллиативной целью при неудалимых опухолях или в послеоперационном периоде. Рабдомиосаркомы, как правило, резистентны к лучевым воздействиям. Химиотерапию используют для лечения диссеминированных форм и включают в план комбинированной терапии первичной опухоли. Наиболее активным препаратом является противоопухолевый антибиотик адриамицин. Прогноз неблагоприятный.
Операции
Операции на М. проводят с целью удаления патологического очага, опухоли, вскрытия абсцесса, опорожнения гематомы или для сшивания разрыва, пластики при контрактуре и др. Пересечение М. — миотомию или полное ее удаление применяют для устранения контрактур, вызванных необратимым укорочением М., в тех случаях, когда не может быть проведена тенотомия. В ряде случаев мышцу используют как пластический материал для закрытия дефектов тканей, например для заполнения костных полостей при остеомиелите и др.
Для наложения швов на М. используют, как правило, рассасывающийся Шовный материал. Швы на М. накладывают без большого натяжения, чтобы не вызвать нарушения их питания (см. Швы хирургические).
Библиогр.: Анатомия человека, под ред. М.Р. Сапина, т. 1, с. 162, М., 1986; Даниель-Бек К.В. и Колобяков А.А. Злокачественные опухоли кожи и мягких тканей, М., 1979, библиогр.; Клиническая онкология, под ред. Н.Н. Блохина и Б.Е. Петерсона, т. 1. с. 385, М., 1979; Кованов В.В. и Травин А.А. Хирургическая анатомия конечностей человека, М., 1983: Мовшович И.А. Оперативная ортопедия, М., 1983, Руководство по патологоанатомической диагностике опухолей человека, под ред. Н.А. Краевского и др., с. 43, М., 1982; Трубникова Ф. Травматология и ортопедия, Киев, 1986; Хэм А. и Кормак Л. Гистология, пер. с англ., т. 3, с. 241, М., 1983.
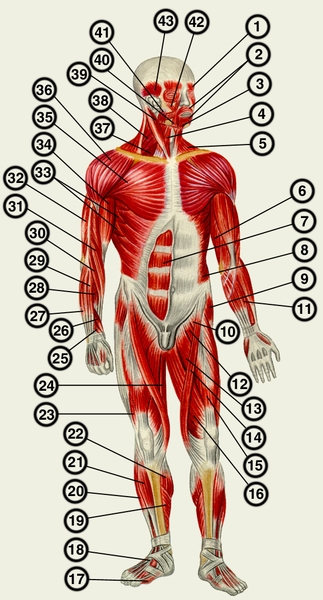 палец стопы; 18 — сухожилия длинного разгибателя пальцев стопы; 19— камбаловидная мышца; 20 — длинный разгибатель пальцев стопы; 21 — передняя большеберцовая мышца; 22 — икроножная мышца; 29 — латеральная широкая мышца; 24 — тонкая мышца; 25 — короткий разгибатель большого пальца кисти; 26 — длинная мышца, отводящая большой палец кисти; 27 — локтевой разгибатель кисти; 28 — короткий лучевой разгибатель кисти; 29 — разгибатель пальцев; 30 — длинный лучевой разгибатель запястья; 31 — плечелучевая мышца; 32 — трехглавая мышца плеча; 33 — передняя зубчатая мышца; 34 — двуглавая мышца плеча; 35 — большая грудная мышца; 36 — дельтовидная мышца; 37 — передняя лестничная мышца; 38 — средняя лестничная мышца; 39 — грудино-ключично-сосцевидная мышца; 40 — мышца, опускающая угол рта; 41 — жевательная мышца; 42 — большая скуловая мышца; 43 — височная мышца">
палец стопы; 18 — сухожилия длинного разгибателя пальцев стопы; 19— камбаловидная мышца; 20 — длинный разгибатель пальцев стопы; 21 — передняя большеберцовая мышца; 22 — икроножная мышца; 29 — латеральная широкая мышца; 24 — тонкая мышца; 25 — короткий разгибатель большого пальца кисти; 26 — длинная мышца, отводящая большой палец кисти; 27 — локтевой разгибатель кисти; 28 — короткий лучевой разгибатель кисти; 29 — разгибатель пальцев; 30 — длинный лучевой разгибатель запястья; 31 — плечелучевая мышца; 32 — трехглавая мышца плеча; 33 — передняя зубчатая мышца; 34 — двуглавая мышца плеча; 35 — большая грудная мышца; 36 — дельтовидная мышца; 37 — передняя лестничная мышца; 38 — средняя лестничная мышца; 39 — грудино-ключично-сосцевидная мышца; 40 — мышца, опускающая угол рта; 41 — жевательная мышца; 42 — большая скуловая мышца; 43 — височная мышца">Рис. 2. Мышцы человека» (вид спереди): 1 — лобное брюшко затылочно-лобной мышцы; 2 — круговая мышца рта; 3 — мышца, опускающая нижнюю губу; 4 — грудино-подъязычная мышца; 5 — трапециевидная мышца; 6 — трехглавая мышца плеча; 7 — прямая мышца живота; 8 — наружная косая мышца живота; 9 — мышца, натягивающая широкую фасцию бедра; 10 — подвздошно-поясничная мышца; 11 — лучевой сгибатель запястья; 12 — гребенчатая мышца; 13 — длинная приводящая мышца; 14 — портняжная мышца; 15 — прямая мышца бедра; 16 — внутренняя широкая мышца; 17 — мышца, отводящая большой палец стопы; 18 — сухожилия длинного разгибателя пальцев стопы; 19— камбаловидная мышца; 20 — длинный разгибатель пальцев стопы; 21 — передняя большеберцовая мышца; 22 — икроножная мышца; 29 — латеральная широкая мышца; 24 — тонкая мышца; 25 — короткий разгибатель большого пальца кисти; 26 — длинная мышца, отводящая большой палец кисти; 27 — локтевой разгибатель кисти; 28 — короткий лучевой разгибатель кисти; 29 — разгибатель пальцев; 30 — длинный лучевой разгибатель запястья; 31 — плечелучевая мышца; 32 — трехглавая мышца плеча; 33 — передняя зубчатая мышца; 34 — двуглавая мышца плеча; 35 — большая грудная мышца; 36 — дельтовидная мышца; 37 — передняя лестничная мышца; 38 — средняя лестничная мышца; 39 — грудино-ключично-сосцевидная мышца; 40 — мышца, опускающая угол рта; 41 — жевательная мышца; 42 — большая скуловая мышца; 43 — височная мышца.

Рис. 4. Скелетные мышцы различной формы: а — дельтовидная; б — ромбовидная; в — квадратная; г — трапециевидная; д — зубчатая (передняя зубчатая); е — камбаловидная; ж — грушевидная; з — червеобразные; и — круговая мышца глаза.
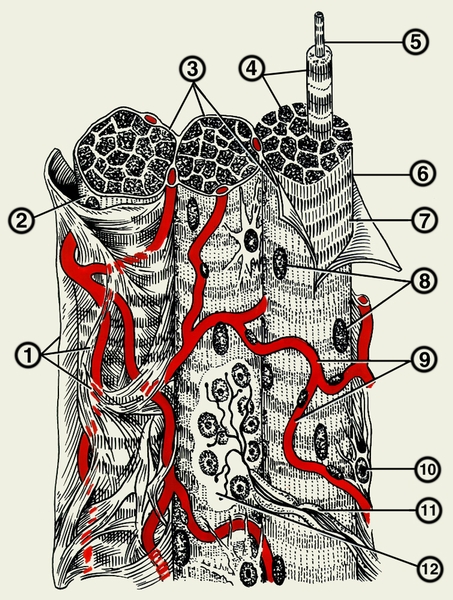 эндомизий; 2 — мышечные волокна; 3 — сарколемма; 4 — пучки миофибрилл; 5 — миофибрилла; 6 — анизотропный диск; 7 — изотропный диск; 8 — ядра; 9 — кровеносные капилляры; 10 — соединительнотканные клетки эндомизия; 11 — моторное нервное волокно; 12 — моторное нервное окончание">
эндомизий; 2 — мышечные волокна; 3 — сарколемма; 4 — пучки миофибрилл; 5 — миофибрилла; 6 — анизотропный диск; 7 — изотропный диск; 8 — ядра; 9 — кровеносные капилляры; 10 — соединительнотканные клетки эндомизия; 11 — моторное нервное волокно; 12 — моторное нервное окончание">Рис. 1. Схема строения поперечнополосатой мышечной ткани: 1 — эндомизий; 2 — мышечные волокна; 3 — сарколемма; 4 — пучки миофибрилл; 5 — миофибрилла; 6 — анизотропный диск; 7 — изотропный диск; 8 — ядра; 9 — кровеносные капилляры; 10 — соединительнотканные клетки эндомизия; 11 — моторное нервное волокно; 12 — моторное нервное окончание.
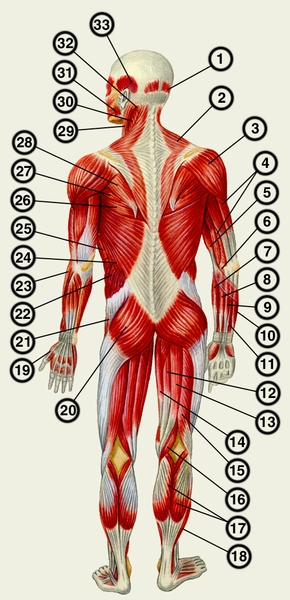 пронатор; 7 и 23 — плечелучевая мышца; 8 — лучевой сгибатель запястья; 9 — длинная ладонная мышца; 10 — локтевой сгибатель запястья: 11 — поверхностный сгибатель пальцев; 12 и 16 — полуперепончатая мышца; 13 — полусухожильная мышца; 14 — тонкая мышца; 15 — двуглавая мышца бедра; 17 — икроножная мышца; 18 — камбаловидная мышца; 19 — короткая мышца, отводящая большой палец; 20 — большая ягодичная мышца; 21 — средняя ягодичная мышца; 22 — наружная косая мышца живота; 24 — широчайшая мышца спины; 25 — передняя зубчатая мышца; 26 — большая круглая мышца; 27 — малая круглая мышца; 28 — подостная мышца; 29 — грудиноключично-сосцевидная мышца; 30 — ременная мышца головы; 31 — жевательная мышца; 32 — полуостистая мышца головы; 33 — височная мышца">
пронатор; 7 и 23 — плечелучевая мышца; 8 — лучевой сгибатель запястья; 9 — длинная ладонная мышца; 10 — локтевой сгибатель запястья: 11 — поверхностный сгибатель пальцев; 12 и 16 — полуперепончатая мышца; 13 — полусухожильная мышца; 14 — тонкая мышца; 15 — двуглавая мышца бедра; 17 — икроножная мышца; 18 — камбаловидная мышца; 19 — короткая мышца, отводящая большой палец; 20 — большая ягодичная мышца; 21 — средняя ягодичная мышца; 22 — наружная косая мышца живота; 24 — широчайшая мышца спины; 25 — передняя зубчатая мышца; 26 — большая круглая мышца; 27 — малая круглая мышца; 28 — подостная мышца; 29 — грудиноключично-сосцевидная мышца; 30 — ременная мышца головы; 31 — жевательная мышца; 32 — полуостистая мышца головы; 33 — височная мышца">Рис. 3. Мышцы человека (вид сзади): 1 — затылочное брюшко затылочно-лобной мышцы; 2 — трапециевидная мышца; 3 — дельтовидная мышца; 4 — трехглавая мышца плеча; 5 — двуглавая мышца плеча; в — круглый пронатор; 7 и 23 — плечелучевая мышца; 8 — лучевой сгибатель запястья; 9 — длинная ладонная мышца; 10 — локтевой сгибатель запястья: 11 — поверхностный сгибатель пальцев; 12 и 16 — полуперепончатая мышца; 13 — полусухожильная мышца; 14 — тонкая мышца; 15 — двуглавая мышца бедра; 17 — икроножная мышца; 18 — камбаловидная мышца; 19 — короткая мышца, отводящая большой палец; 20 — большая ягодичная мышца; 21 — средняя ягодичная мышца; 22 — наружная косая мышца живота; 24 — широчайшая мышца спины; 25 — передняя зубчатая мышца; 26 — большая круглая мышца; 27 — малая круглая мышца; 28 — подостная мышца; 29 — грудиноключично-сосцевидная мышца; 30 — ременная мышца головы; 31 — жевательная мышца; 32 — полуостистая мышца головы; 33 — височная мышца.
II
Мы́шцы
являются важнейшим элементом двигательной системы человеческого организма, состоящей из пассивной части (кости, связки, суставы и фасции) и активной — мышц, образованных преимущественно мышечной тканью. Обе эти части тесно связаны между собой как по развитию, так и функционально.
Различают гладкую и поперечнополосатую мышечную ткань. Из гладких мышц образуются мышечные оболочки стенок внутренних органов, кровеносных и лимфатических сосудов, а также мышцы кожи. Сокращение гладких мышц происходит непроизвольно. Поперечнополосатая мышечная ткань образует М., которые в основном прикрепляются к различным частям скелета, в связи с чем их еще называют скелетными (рис.). Сокращения этих М. подчинены воле, т. е. произвольны. Утолщенная средняя часть мышцы называется брюшком, которое переходит с обоих концов в сухожилия, с помощью которых она прикрепляется к костям скелета. М. могут иметь различную форму: двуглавые (имеющие два брюшка), трехглавые (состоящие из трех частей), четырехглавые, квадратные, треугольные, круглые и др. По направлению волокон различают прямые, косые и круговые мышцы. В зависимости от функции, которую они выполняют, М. делят на сгибатели, разгибатели, приводящие, отводящие, вращающие, напрягающие, мимические, жевательные, дыхательные и др.
Поперечнополосатые М. имеют вспомогательный аппарат: фасции, фиброзно-костные каналы, синовиальные влагалища и сумки. М. хорошо кровоснабжаются, имеют обширную лимфатическую сеть сосудов. К каждой из них подходят двигательный и чувствительный нервы, через которые осуществляется связь с центральной нервной системой.
Поперечнополосатые мышцы подразделяют на М. туловища, головы, шеи, верхних и нижних конечностей.
Мышцы туловища представлены М. спины, груди и живота. М. спины разделяют на поверхностные и глубокие. М. спины поднимают, приближают и приводят, лопатку, разгибают шею, тянут плечо и руку назад и внутрь, участвуют в акте дыхания. Глубокие М. спины вращают и выпрямляют позвоночник.
Мышцы груди разделяют на наружные и внутренние, межреберные и М., связанные с плечевым поясом и верхней конечностью — большая и малая грудные, подключичная и передняя зубчатая. Наружные межреберные М. поднимают, а внутренние опускают ребра при вдохе и выдохе. Остальные мышцы груди поднимают, приводят руку и вращают внутрь, оттягивают лопатку вперед и вниз, тянут ключицу вниз.
Мышцы живота представлены наружными и внутренними косыми, поперечными и прямыми М. живота, а также квадратными мышцами поясницы. Прямые мышцы живота участвуют в сгибании туловища вперед, косые обеспечивают наклон в сторону. Эти М. образуют брюшной пресс, основной функцией которого является удержание органов живота в функционально выгодном положении.
Мышцы лица и головы делят на мимические и жевательные. Мимические М. располагаются группами вокруг глаз, носа, рта. Они представляют собой тонкие мышечные пучки, которые при сокращении соответствующим образом изменяют выражение лица. Жевательные М. осуществляют акт жевания и обеспечивают движения нижней челюсти.
Мышцы верхней конечности подразделяют на мышцы плечевого пояса и верхней конечности. М. плечевого пояса (дельтовидная, надостная, подостная, малая и большая круглые, подлопаточная) окружают плечевой сустав, обеспечивая различные движения в нем. М. руки разделяют на М. плеча (двуглавая, клювовидно-плечевая, плечевая и трехглавая), М. предплечья, расположенные на передней и задней поверхности и М. кисти, лежащие преимущественно на ладонной поверхности. Благодаря этим М. возможны движения в локтевом, лучезапястном суставах и суставах кисти и пальцев.
Мышцы ноги разделяют на М. тазобедренной области и М. нижней конечности. Движения в тазобедренном суставе производит ряд М., среди них различают внутренние (подвздошно-поясничная, близнецовые, грушевидная, внутренняя запирательная) и наружные (большая, средняя и малая ягодичные, наружная запирательная, квадратная и напрягающая широкую фасцию бедра). К мышцам нижней конечности относятся М. бедра, голени и стопы. М. ноги обеспечивают движения в коленном, голеностопном суставах и суставах стопы и пальцев.
Мышцы, выполняющие одно и то же движение, называют синергистами, а противоположное — антагонистами. Обычно действие мышцы сопряжено с одновременным расслаблением соответствующего антагониста, такая согласованность мышечной деятельности называется координацией. Это имеет большое значение для таких сложнокоординированных движений, как ходьба, бег, спортивные и профессиональные действия, в которых участвуют многие мышцы.
В большинстве случаев функция каждой мышцы многообразна, например, прямая мышца бедра (часть четырехглавой) разгибает голень и одновременно сгибает бедро. При нарушении функции отдельной мышцы ее подчас берет на себя синергист, например, при разрыве ахиллова сухожилия (относится к трехглавой мышце голени) функцию сгибания стопы выполняют расположенные рядом сгибатели пальцев и другие мышцы.
Основным свойством всех видов М. является их способность к сокращению, что сопровождается выполнением определенной работы. Уменьшение их длины связано с изменением эластичности под влиянием нервных импульсов. На это тратится энергия, доставка которой обеспечивается поступающими к мышце с током крови веществами. Сила М. зависит от количества миофибрилл в мышечных волокнах: в хорошо развитых М. их больше, в слабо развитых меньше. Систематическая тренировка сопровождается увеличением мышечной массы, нарастанием миофибрилл в мышечных волокнах, что ведет к возрастанию мышечной силы.
Сокращение гладких М. стенок внутренних органов происходит медленно и волнообразно (так называемая перистальтическая волна), благодаря чему перемещается их содержимое, в частности желудка, кишечника. Сокращение таких М. — рефлекторное, но на него оказывает регулирующее воздействие и центральная нервная система.
В отличие от поперечнополосатой и гладкой мышечной ткани, сердечная мышца обладает свойством, у них отсутствующим, — автоматизмом сокращений, которые имеют определенный ритм и силу.
Патология М. многообразна, но поводом для оказания первой помощи, как правило, бывают воспалительные процессы в мышцах (миозит), синовиальных влагалищах сухожилий (тендовагиниты), воспаление окружающей их жировой клетчатки (паратенонит), воспаления в месте прикрепления сухожилий к надкостнице (инсерциит), острое и хроническое перенапряжение мышц, а также частичные и полные разрывы мышц и сухожилий.
Воспаление скелетных М. — миозит, может возникать как осложнение различных заболеваний, например гриппа. Частой его причиной является травма или перенапряжение мышц вследствие непривычной физической нагрузки. Так, миозит может спровоцировать занятие сельскохозяйственными работами непривычного к ним городского жителя, большая ручная стирка, занятия спортом без предварительной тренировки или после продолжительного перерыва, особенно в холодное время года и с плохо подобранным инвентарем. Появляются ноющие боли в мышцах рук или ног, туловища, которые усиливаются при движениях. Ощупывание мышц резко болезненно, в них определяются плотные узелки и тяжи. Активные движения, в которых принимают участие перегруженные М., усиливают боль. При пассивном их растягивании (движение в направлении, обратном тому, что производит мышца активно) также нарастает болезненность, особенно если это делается слишком быстро. Нередко жалобы после нагрузки появляются не сразу, а через некоторые время, например на следующий день. Для того чтобы расслабить и уменьшить болезненность мышц, рекомендуется принять теплый душ, избегать повторных перегрузок, теплее одеться. При ограниченном миозите такого типа, например в мышцах предплечья, можно сделать теплую ванночку (температура воды до 37—39° или криомассаж с помощью кусочка льда. Для этого из холодильника берут небольшой кусочек льда (например, кубик со стороной около 2 см) оборачивают его вокруг тканью или тонкой кожей (чтобы лед не слишком быстро таял в руках), оставляя одну из граней кубика свободной. Затем прикладывают лед к наиболее болезненному месту, и некоторое время держат до появления небольшого онемения или ломоты, после чего начинают плавно перемещать его на соседние участки, в которых ощущается боль. Постепенно легкое онемение, ломота и покраснение кожи должны распространяться на весь болезненный участок. Процедура занимает 10—15 мин, при необходимости (по мере таяния) лед можно заменить. После окончания процедуры болезненную мышцу нужно аккуратно растянуть, выполняя пассивное движение в направлении, обратном тому, которое производит мышца активно. Делать это следует очень медленно, не усиливая боль в мышце, постепенно увеличивая амплитуду движений. Так, при перенапряжении мышц-сгибателей пальцев кисти после большой стирки выполняют криомассаж ладонной поверхности предплечья от локтевого сустава до лучезапястного, а затем кладут на стол ладонь перегруженной руки, выпрямляют пальцы, прижимают их сверху и пассивно (можно за счет движений туловища) приподнимают предплечье вверх. Иногда во время пассивных движений боль чуть усиливается, но затем ее интенсивность существенно уменьшается или она исчезает вовсе. В более тяжелых случаях миозита после перегрузки можно дополнительно растереть болезненную область разогревающей растиркой, наложить компресс или втереть мазь с обезболивающими или противовоспалительными лекарственными препаратами (например, бутадиеновая мазь, индометациновая мазь). Можно принять одну или две таблетки ацетилсалициловой кислоты (аспирина). В дальнейшем следует обратиться к врачу, т.к. при несвоевременном лечении процесс может стать хроническим.
При открытой острой травме миозит может развиться вследствие попадания в рану возбудителей инфекции. В этом случае начинается гнойный процесс (гнойный миозит), который сопровождается повышением температуры тела, ознобом, постепенным усилением боли, припуханием, уплотнением и напряжением мышцы, покраснением кожи над ней. В этом случае самолечение крайне опасно. Пострадавшему нужно создать покой, обеспечить транспортную иммобилизацию (Иммобилизация), для того чтобы предотвратить распространение инфекции и уменьшить боль в период транспортировки.
Большую группу воспалительных заболеваний, сопровождающихся нарушением мышечной деятельности, составляют воспаления синовиальных влагалищ сухожилий мышц (тендовагиниты), мест перехода брюшка мышцы в сухожилие (миоэнтезиты) и окружающей сухожилия жировой клетчатки (паратенониты). Наиболее часто встречаются тендовагиниты. Многие сухожилия мышц на протяжении покрыты синовиальным влагалищем, которое представляет собой два листка соединительнотканной оболочки, образующих замкнутую полость, в которой между листками содержится небольшое количество синовиальной жидкости, облегчающей скольжение сухожилия. Внутренний листок этой оболочки сращен с сухожилием.
Тендовагинит возникает преимущественно в области кисти и лучезапястного сустава, реже коленного и локтевого суставов, еще реже в области стопы. Воспаление обычно развивается в результате проникновения гноеродных микробов в сухожильные влагалища при ранах, гнойных заболеваниях окружающих тканей (фурункул, флегмона и т.п.). Тендовагинит может возникнуть и без участия инфекции, например от чрезмерной нагрузки на сухожилия — постоянной, связанной с профессией (тендовагиниты пальцев кисти у машинисток, доярок при ручном доении), или кратковременной, но необычной, например тендовагинит лучезапястного сустава после стирки и выжимания белья у людей, не привычных к такой работе, или тендовагинит в области голеностопного сустава после бега в неудобной обуви, особенно по жесткому грунту.
Острый гнойный тендовагинит чаще наблюдается в пальцах руки — так называемый сухожильный панариций, при котором нагноение может быстро перейти на сухожильное влагалище предплечья, грозя тяжелейшими осложнениями. Признаками такого тендовагинита являются: острые резкие боли, усиливающиеся при малейшем движении, припухлость по ходу сухожилия, лихорадочное состояние. В отличие от него при тендовагините, обусловленном перегрузкой, боли менее резкие, движения болезненны, но сопровождаются ощущением хруста и скрипа (так называемый крепитирующий тендовагинит). Если своевременно не начать правильно его лечить, то он становится хроническим и существенно нарушает функцию. Общее состояние при перегрузочных тендовагинитах обычно не нарушается, и температура тела остается нормальной.
Лечение любого тендовагинита должен проводить врач. При гнойном тендовагините больного нужно срочно доставить к хирургу. Нельзя «парить» область воспаления, прикладывать к ней грелку. Пораженную область нужно обездвижить на время транспортировки, не сдавливая воспаленные сухожилия и не нарушая крово- и лимфообращение. В ряде случаев при гнойном тендовагините может потребоваться операция. При тендовагинитах, связанных с перегрузкой, обычно назначают покой до исчезновения боли, тепло (ванночки), компрессы (например, полуспиртовые, с противовоспалительными мазями), в некоторых случаях назначают противовоспалительные препараты внутрь.
Миоэнтезит, паратенонит и т.п., как правило, являются результатом хронического перенапряжения мышцы после неадекватной по интенсивности нагрузки, особенно если она сочетается с общим утомлением, каким-либо хроническим заболеванием, охлаждением и другими неблагоприятными факторами. Проявляются они болью и припухлостью в соответствующей мышечной зоне. Так, миоэнтезит в месте перехода мышечного брюшка в сухожилие, паратенонит — в клетчатке вокруг сухожилия, а инсерцит — в месте прикрепления к кости. При длительном существовании этого заболевания и продолжающихся нагрузках нередко возникают разрывы мышц и отрывы их от места прикрепления. Первая помощь, если боль возникла, а нагрузку прерывать нельзя, например при занятиях спортом, во время спектакля, в походных условиях, заключается в местном обезболивании, например холодом, и в наложении специальной разгружающей повязки из лейкопластыря — тейпировании. В дальнейшем рекомендуется обратиться к врачу — специалисту, который назначит курс лечения (разгрузка, физиотерапия и др.), порекомендует и поможет подобрать соответствующий ортез (наколенник, напульсник, налокотник, наплечник, стельки в обувь и т.п.).
Первую помощь при разрывах сухожилий и мышц — см. Растяжения и разрывы связок, сухожилий, мышц.
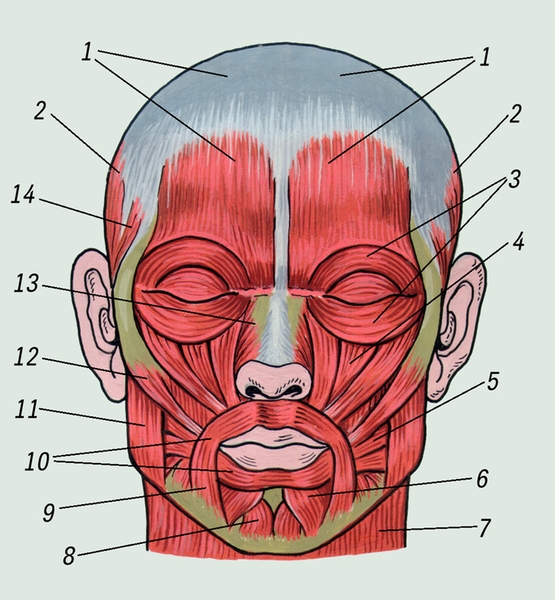 система человека: а — мышцы лица и жевательные мышцы: 1 — сухожильный шлем и надчерепные мышцы; 2 — височные мышцы; 3 — круговая мышца глаза; 4 — мышца, поднимающая угол рта; 5 — щечная мышца; 6 — мышца, опускающая нижнюю губу; 7 — подкожная мышца шеи; 8 — подбородочная мышца; 9 — мышца, опускающая угол рта; 10 — круговая мышца рта; 11 — жевательная мышца; 12 — большая скуловая мышца; 13 — носовая мышца; 14 — мышца ушной раковины">
система человека: а — мышцы лица и жевательные мышцы: 1 — сухожильный шлем и надчерепные мышцы; 2 — височные мышцы; 3 — круговая мышца глаза; 4 — мышца, поднимающая угол рта; 5 — щечная мышца; 6 — мышца, опускающая нижнюю губу; 7 — подкожная мышца шеи; 8 — подбородочная мышца; 9 — мышца, опускающая угол рта; 10 — круговая мышца рта; 11 — жевательная мышца; 12 — большая скуловая мышца; 13 — носовая мышца; 14 — мышца ушной раковины">Рис. 1. Мышечная и костная система человека: а — мышцы лица и жевательные мышцы: 1 — сухожильный шлем и надчерепные мышцы; 2 — височные мышцы; 3 — круговая мышца глаза; 4 — мышца, поднимающая угол рта; 5 — щечная мышца; 6 — мышца, опускающая нижнюю губу; 7 — подкожная мышца шеи; 8 — подбородочная мышца; 9 — мышца, опускающая угол рта; 10 — круговая мышца рта; 11 — жевательная мышца; 12 — большая скуловая мышца; 13 — носовая мышца; 14 — мышца ушной раковины.
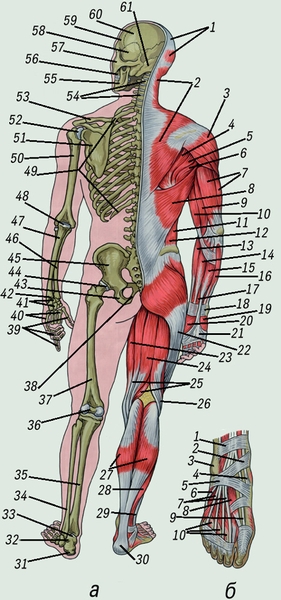
Рис. 3. Мышечная и костная система человека:
а — кости скелета и скелетные мышцы (вид сзади): 1 — сухожильный шлем и затылочное брюшко черепной мышцы; 2 — трапециевидная мышца; 3 — дельтовидная мышца; 4 — подостная мышца; 5 — малая круглая мышца; 6 — большая круглая мышца; 7 — трехглавая мышца плеча; 8 — широчайшая мышца спины; 9 — плечевая мышца; 10 — двуглавая мышца плеча; 11 — наружная косая мышца живота; 12 — внутренняя косая мышца живота; 13 — плечелучевая мышца; 14 — лучевой сгибатель зарястья; 15 — длинная ладонная мышца; 16 — локтевой сгибатель запястья; 17 — поверхностный сгибатель пальцев кисти; 18 — удерживатель сгибателей пальцев кисти; 19 — мышцы возвышения мизинца; 20 — мышцы возвышения большого пальца кисти; 21 — ладонный апоневроз; 22 — утолщенная часть широкой факции бедра; 23 — тонкая мышца; 24 — полуперепончатая мышца; 25 — полусухожильная мышца; 26 — двуглавая мышца бедра; 27 — икроножная мышца; 28 — камбаловидная мышца; 29 — короткая и длинная малоберцовые мышцы; 30 — пяточное (ахиллово ) сухожилие; 31 — пяточная кость; 32 — таранная кость; 33 — голеностопный сустав; 34 — малоберцовая кость; 35 — большеберцовая кость; 36 — коленный сустав; 37 — бедренная кость; 38 — копчик; 39 — фаланги пальцев кисти; 40 — пястные кости; 41 — кости запястья; 42 — лучезапястный сустав; 43 — седалищная кость; 44 — тазобедренный сустав; 45 — подвздошная кость; 46 — лучевая кость; 47 — локтевая кость; 48 — локтевой сустав; 49 — ребра; 50 — плечевая кость; 51 — лопатка; 52 — плечевой сустав; 53 — ключица; 54 — шейные позвонки; 55 — нижняя челюсть; 56 — верхняя челюсть; 57 — скуловая кость; 58 — височная кость; 59 — лобная кость; 60 — теменная кость; 61 — затылочная кость.
б — мышцы и сухожилия тыльной поверхности стопы: 1 — верхний удерживатель сухожилий разгибателей пальцев; 2 — медиальная лодыжка; 3 — латеральная лодыжка; 4 — сухожилие передней большеберцовой мышцы; 5 — нижний удерживатель сухожилий разгибателей пальцев; 6 — сухожилие длинного разгибателя большого пальца стопы; 7 — сухожилие короткого разгибателя пальцев; 8 — короткий разгибатель пальцев стопы; 9 — сухожилие длинного разгибателя большого пальца стопы; 10 — короткий разгибатель пальцев стопы.
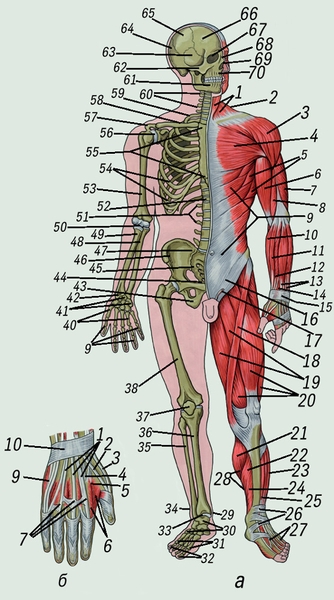
Рис. 2. Мышечная и костная система человека:
а — кости скелета и скелетные мышцы (вид спереди): 1 — грудино-ключично-сосцевидная мышца; 2 — трапециевидная мышца; 3 — дельтовидная мышца; 4 — большая грудная мышца; 5 — передняя зубчатая мышца; 6 — двуглавая мышца плеча; 7 — трехглавая мышца плеча; 8 — плечевая мышца; 9 — наружная косая мышца живота; 10 — плечелучевая мышца; 11 — длинный лучевой разгибатель кисти; 12 — длинная мышца, отводящая большой палец кисти; 13 — разгибатель пальцев кисти; 14 — короткий разгибатель большого пальца кисти; 15 — связка, удерживающая сухожилия разгибателей пальцев кисти; 16 — паховая связка; 17 — семенной канатик, выходящий через наружное отверстие пахового канала; 18 — портняжная мышца; 19 — мышца, приводящая бедро; 20 — четырехглавая мышца бедра; 21 — икроножная мышца; 22 — камбаловидная мышца; 23 — длинный разгибатель пальцев стопы; 24 — длинный сгибатель пальцев стопы; 25 — передняя большеберцовая мышца; 26 — верхняя и нижняя связки, удерживающие сухожилия разгибателей пальцев стопы; 27 — сухожилия длинного разгибателя пальцев стопы; 28 — трехглавая мышца голени; 29 — внутренняя лодыжка; 30 — кости предплюсны; 31 — плюсневые кости; 32 — фаланги пальцев стопы; 33 — голеностопный сустав; 34 — наружная лодыжка; 35 — малоберцовая кость; 36 — большеберцовая кость; 37 — надколенник; 38 — бедренная кость; 39 — фаланги пальцев кисти; 40 — пястные кости; 41 — кости запястья; 42 — лучезапястный сустав; 43 — седалищная кость; 44 — лобковая кость; 45 — крестец; 46 — подвздошная кость; 47 — крестцово-подвздошное сочленение; 48 — локтевая кость; 49 — лучевая кость; 50 — локтевой сустав; 51 — поясничные позвонки; 52 — грудные позвонки; 53 — плечевая кость; 54 — ребра; 55 — грудина; 56 — плечевой сустав; 57 — плечевой отросток лопатки; 58 — ключица; 59 — 1 ребро; 60 — шейные позвонки; 61 — нижняя челюсть; 62 — скуловая кость; 63 — височная кость; 64 — затылочная кость; 65 — теменная кость; 66 — лобная кость; 67 — глазница; 68 — носовая кость; 69 — грушевидное отверстие (вход в носовую полость); 70 — верхняя челюсть.
б — мышцы и сухожилия тыльной поверхности кисти: 1 — сухожилия разгибателей пальцев; 2 — сухожилие длинного разгибателябольшого пальца; 3 — сухожилие короткого лучевого разгибателя пальцев; 4 — сухожилие длинного лучевого разгибателя пальцев; 5 — сухожилие короткого разгибателя большого пальца; 6 — первая тыльная межкостная мышца; 7 — межсухожильные соединеия; 8 — тыльные межкостные мышцы; 9 — сухожилие разгибателя мизинца; 10 — удерживатель разгибателя пальцев.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.