образуют замкнутую систему, по которой осуществляется транспорт крови от сердца на периферию ко всем органам и тканям и обратно к сердцу. Артерии несут кровь от сердца, а по венам кровь возвращается к сердцу. Между артериальным и венозным отделами кровеносной системы располагается соединяющее их микроциркуляторное русло, включающее артериолы, венулы, капилляры (см. Микроциркуляция).
АНАТОМИЯ И ГИСТОЛОГИЯ
Кровоснабжение всех органов и тканей в организме человека осуществляется по сосудам большого круга кровообращения (рис. 1). Он начинается от левого желудочка сердца (Сердце) самым крупным артериальным стволом — аортой (Аорта) и заканчивается в правом предсердии, в которое впадают самые крупные венозные сосуды тела — верхняя и нижняя полые вены. Артерии — сосудистые трубки, выстланные изнутри эндотелиальными клетками, вместе с подлежащим слоем ткани (субэндотелием) образующими внутреннюю оболочку. Средняя, или мышечная, оболочка артерий отделена от внутренней очень тонкой внутренней эластичной мембраной. Мышечная оболочка построена из гладких мышечных клеток. Ближе к внутренней эластической мембране лежат мышечные клетки почти циркулярного направления. Затем они следуют все более косо и наконец многие из них приобретают продольное направление. Совокупность всех мышечных элементов имеет вид тяжей, идущих по спирали (рис. 2). При этом у детей число слоев спирали меньше, чем у взрослых. Степень наклона витков спирали также увеличивается с возрастом. Такое строение мышечной оболочки обеспечивает движение крови по спирали (закрученный кровоток), что способствует повышению эффективности гемодинамики и является экономичным в энергетическом отношении.
Поверх мышечной оболочки лежит наружная эластическая мембрана, состоящая из пучков эластических волокон. Она не обладает барьерными функциями и интимно связана с адвентицией (наружной оболочкой), богатой мелкими сосудами, питающими стенку артерии, и нервными окончаниями Наружная оболочка окружена рыхлой соединительной тканью. Магистральные артерии вместе с венами-спутницами и сопровождающим их нервом (сосудисто-нервный пучок) обычно окружены фасциальным влагалищем.
В зависимости от степени выраженности тканевых элементов стенки различают артерии эластического типа (аорта), мышечного типа (например, артерии конечностей) и смешанного (сонные артерии) По характеру ветвления выделяют артерии магистрального и рассыпного типов. Топография артериальных стволов подчинена определенным правилам, имеющим значение законов. Прежде всего, артерии следуют по кратчайшему пути, т.е. отличаются прямолинейностью. Число магистральных артерий часто коррелирует с числом осевых костей скелета. В области суставов конечностей от магистральных артерий отходят множественные ветви, образующие вокруг суставов сплетения. Чем больше объем органа и его функциональная нагрузка, тем крупнее сосуд, доставляющий ему кровь. Например, головной мозг потребляет максимум кислорода, поэтому доставка крови к нему должна быть непрерывной и значительной по объему. Высокий артериальный индекс характерен для почек, через которые проходит большая масса крови.
терминальные артерии постепенно переходят в артериолы, стенка которых утрачивает деление на 3 оболочки. Эндотелий артериол граничит с одним слоем мышечных клеток, которые обвивают сосуд по спирали. Снаружи от мышечных клеток лежит слой рыхлой соединительной ткани, состоящей из пучков коллагеновых волокон и адвентициальных клеток. Отдавая прекапилляры или теряя мышечные клетки, артериола переходит в типичный капилляр. Прекапилляр, или прекапиллярная артериола, — сосудистая трубочка, соединяющая капилляр с артериолой. Иногда эту часть микроциркулярного русла называют прекапиллярным сфинктером. Артериолы и прекапилляры регулируют заполнение капилляров кровью, в связи с чем их называют «кранами регионарного кровообращения».
Капилляры — самые тонкостенные сосуды; они являются основными единицами периферического кровотока. Пройдя капилляры, кровь теряет кислород и забирает из тканей углекислоту. По венулам она устремляется в вены, сначала в собирающие, а затем в отводящие и магистральные. Кроме магистральных выделяют сплетениевидные вены (например, в стенке желудка), аркадные (например, вены брыжейки кишки), спиральные (в частности, в слизистой оболочке матки), дроссельные, снабженные дополнительными мышечными манжетками (например, в надпочечнике), ворсинчатые (в сосудистых сплетениях желудочков мозга), безмышечные (диплоические, геморроидальные, синусоидные) и др. Стенка вен не имеет отчетливой слоистости, границы между оболочками слабо выражены. Средняя оболочка бедна мышечными клетками. Лишь воротная вена имеет массивную мышечную оболочку, поэтому ее называют «артериальной веной». В целом стенка вены более тонкая, не отличается упругостью и легко растягивается. Скорость кровотока по венам и давление в них значительно ниже, чем в артериях.
В просвете многих вен имеются клапаны — складки внутренней оболочки, напоминающие по форме ласточкино гнездо (рис. 3). Обычно створки клапанов располагаются напротив друг друга. Особенно многочисленны клапаны в венах нижней конечности. Разделение струи крови на межклапанные сегменты способствует ее движению к сердцу и препятствует ее рефлюксу.
Все вены за исключением магистральных за счет множественных соустий (анастомозов) соединяются в сплетения, которые могут располагаться снаружи органов (экстраорганные венозные сплетения) и внутри них, что создает благоприятные условия для перераспределения крови. Внутриорганное венозное сплетение печени отличается тем, что в ней встречаются две венозные системы. Воротная вена доставляет в печень кровь, богатую питательными веществами. Ее ветви заканчиваются синусоидальными капиллярами, в которых происходит соединение венозной и артериальной крови. В дольках печени эти капилляры сливаются в центральные вены, которыми начинается система печеночных вен, отводящих венозную кровь из печени в нижнюю полую вену, а по ней в сердце.
Малый круг кровообращения начинается легочным стволом от правого желудочка сердца. В результате деления легочного ствола образуются правая и левая легочные артерии, доставляющие в легкие венозную кровь, которая отдает в легких углекислоту и насыщается кислородом воздуха, проходя по капиллярам альвеол. Венулы собирают из капилляров артериальную кровь, которая заполняет систему легочных вен, впадающих в левое предсердие,
Сердце снабжается кровью через правую и левую венечные (коронарные) артерии (первые ветви аорты), отток крови от тканей сердца по нескольким венам совершается в венечный синус — приток правого предсердия.
В сосудистой системе организма кроме артериальных и венозных соустий встречаются анастомозы между ветвями артерий и притоками вен. Их называют артериовенозными анастомозами, что не совсем точно, т.к. такие коммуникации находятся на уровне артериол и венул и должны называться артериоловенулярными анастомозами. Их наличие создает условия для внекапиллярного (юкстакапиллярного) кровотока, имеющего вспомогательное значение в микрогемодинамике. Движение крови по этим анастомозам способствует разгрузке капиллярного русла, увеличивает пропульсивную силу вен и улучшает терморегуляцию.
Сосудистые коллатерали — отдельные сосуды или их группы, способные нести кровь обычно в том же направлении, в котором она следует по основным сосудам. Это добавочное, вспомогательное кровеносное русло, обеспечивающее коллатеральное, или окольное, кровообращение. Существуют окольные артериальные, венозные и лимфатические сосуды. Их не следует представлять в виде одиночных, прямолинейных артерий или вен, идущих вблизи главных сосудистых магистралей, параллельно им. Нередко коллатеральный ток крови совершается по цепочкам артерий или вен, соединяющихся (анастомозирующих) между собой на различных условиях. Классическим примером коллатеральных сосудов могут служить соединения ветвей глубокой артерии плеча с ветвями лучевой артерии, позволяющие компенсировать последствия сдавления или обтурации плечевой артерии ниже уровня отхождения глубокой артерии плеча (рис. 4). В случае затруднения кровотока по нижней полой вене кровь находит чрезвычайно сложные пути к сердцу. Включаются многие каво-кавальные и портокавальные анастомозы, например расширяются вены передней стенки живота («голова медузы»), где встречаются притоки верхней и нижней полых вен. Сосудистые коллатерали можно разделить на внутрисистемные (через анастомозы ветвей одной и той же артерии или притоков одной и той же вены) и межсистемные (например, через анастомозы передних и задних межреберных артерий).
В случае окклюзии главного сосудистого ствола сосудистые коллатерали развиваются в первую очередь внутри мышц, несколько позже они обнаруживаются в фасциях, надкостнице, по ходу нервов. Мобилизуются все возможные окольные коммуникации и образуются новые коллатеральные пути. Развитие сосудистых коллатералей происходит под влиянием повышенного давления крови в артериях проксимальнее места перевязки или окклюзии сосуда. В венах при нарушении оттока крови давление возрастает дистальнее от места окклюзии. Недостаток крови в ишемизированной зоне также имеет значение для активации роста новых сосудов. На этом основывается так называемая тренировка коллатералей.
МЕТОДЫ ОБСЛЕДОВАНИЯ
Обследование больного с заболеванием К. с. начинается с изучения анамнеза, осмотра, пальпации и аускультации. При выяснении условий жизни и труда больного особое внимание обращают на факторы, которые могут способствовать развитию заболеваний К. с., особенно курение, переохлаждение, работа, связанная с длительным пребыванием на ногах. При анализе жалоб отмечают наличие ощущения зябкости нижних конечностей, быстрой утомляемости при ходьбе, появление болей в ногах, парестезии, отеки на ногах к концу дня.
Больного осматривают в положении лежа и стоя, сравнивая при этом симметричные участки тела и особенно конечностей, отмечая их конфигурацию, цвет кожи, наличие участков пигментации и гиперемии, особенности рисунка подкожных вен, наличие расширения поверхностных вен и их характер, локализацию и распространенность.
Прощупывание пульса на магистральных артериях в каждом случае должно проводиться во всех доступных для пальпации точках сосудов с обеих сторон. Обычно определяют пульс на лучевых артериях и артериях стоп. При отеке исследование пульса бывает затруднено. Пальпация К. с. позволяет выявить аневризматическое расширение артериального сосуда. Аускультация К. с. представляет большую диагностическую ценность — при стенозах выслушивается систолический шум разной интенсивности. О наличии стенотического процесса также свидетельствует повышение градиента АД на конечностях свыше 20 мм рт. ст. При тромбозах и облитерирующих заболеваниях сосудов конечностей важно определить состояние периферического кровообращения. Для этого предложено несколько функциональных проб. Наиболее распространены пробы Оппеля, Самюэлса и Гольдфлама.
Проба Оппеля: лежащему больному предлагают поднять вытянутые нижние конечности на 45° и удерживать их в таком положении в течение 1 мин; при недостаточности периферического кровообращения в области подошвы появляется побледнение, которое в норме отсутствует.
Проба Самюэлса; лежащему больному предлагают поднять обе вытянутые нижние конечности на 45 ° и проделать 20—30 сгибательно-разгибательных движений в голеностопных суставах; побледнение подошв и время его наступления свидетельствуют о наличии и степени выраженности нарушения периферического кровообращения. Для проведения пробы Гольдфлама используют такую же методику; однако учитывают время появления утомляемости мышц на стороне поражения.
При наличии варикозного расширения вен (Варикозное расширение вен) нижних конечностей необходимо оценить состояние клапанного аппарата вен и проходимость глубоких вен. Проба Троянова — Тренделенбурга позволяет определитъ состояние входного клапана большой подкожной вены ноги: больной в положении лежа поднимает ногу до полного опорожнения подкожных вен. После этого на верхнюю треть бедра накладывают резиновый жгут. Затем больному предлагают встать, а жгут снимают. При наличии недостаточности клапана отмечается ретроградное заполнение варикозно-расширенных вен. Используют также пробу «кашлевого толчка», которая считается положительной, если во время покашливания больного пальпаторно определяется легкий толчок в проекции устья большой подкожной вены.
Состояние глубоких вен особенно важно оценить перед операцией иссечения варикозно-расширенных подкожных вен. Для этого проводят маршевую пробу Дельбе — Пертеса, сольного просят походить со жгутом, наложенным в верхнюю треть голени. При хорошей проходимости глубоких вен происходит опорожнение поверхностных вен.
Для более полного анализа состояния К. с. в стационаре применяют инструментальные методы исследования. Из неинвазивных методов наиболее важную роль в диагностике облитерирующих заболеваний артерий конечностей играют ультразвуковые методы: ультразвуковая допплерография, ультразвуковая ангиография со спектральным анализом допплеровского сигнала. Информативным является определение сегментарного давления на различных уровнях магистральных артерий, а также определение лодыжечного индекса — отношения сегментарного давления на стопе к давлению на лучевой артерии (в норме составляет 1—1,2).
При обследовании больных с заболеваниями вен конечностей применяют окклюзионную плетизмографию, флеботонометрию и радионуклидные методы исследования мышечного кровотока. Регистрируют венозное давление в положении больного лежа и при ходьбе. Это позволяет оценить функцию так называемой мышечно-венозной помпы голени.
Наиболее полную информацию о состоянии К. с. можно получить при рентгеноконтрастном исследовании — ангиографии (Ангиография), которую выполняют главным образом в хирургических отделениях. Изменения в аорте и ее крупных ветвях выявляют с помощью аортографии — рентгеноконтрастного исследования аорты. Рентгеноконтрастное вещество вводят в просвет аорты либо путем ее пункции чреспоясничным доступом (транслюмбальная аортография), либо (значительно чаще) с помощью чрескожной катетеризации через бедренную артерию. Для диагностики заболеваний крупных артерий (например, аневризмы аорты) применяют компьютерную томографию (Томография). Оценить состояние внутренней оболочки К. с. при различных заболеваниях в процессе операции в ряде случаев помогает ангиоскопия, проводимая с помощью специального эндоскопа.
ПАТОЛОГИЯ
Пороки развития (ангиодисплазии) возникают на ранних фазах формирования сосудистой системы эмбриона — в период от 4 до 6 нед. внутриутробного развития. Частота пороков развития сосудов, по данным различных авторов, колеблется от 1 на 50000 до 1 на 500000.
Капиллярные дисплазии — сосудистые пятна красного цвета, не возвышающиеся над кожей и не проявляющие тенденции к росту. От ангиом отличаются по строению и увеличению в размерах, синхронному с возрастом ребенка. Лечение капиллярных дисплазии представляет значительные трудности из-за стойкости капилляров к криогенному, химическому, радиационному, хирургическому, лазерному воздействиям.
В клинической картине пороков развития поверхностных вен наиболее важным симптомом является варикозное их расширение. Кожа над варикозными узлами может быть истончена, имеет синеватую окраску. В некоторых случаях конечность теряет естественные очертания. В области варикозных узлов иногда пальпируются флеболиты. Характерным для этих венозных дисплазий является симптом «губки» — уменьшение объема конечности при ее сдавливании в месте расположения порочно развитых сосудов, обусловленное оттоком крови из расширенных вен. Прогрессирование патологического процесса приводит к развитию контрактур, что связано с поражением мышечной ткани, а иногда и костей. При этом отсутствует пульсация вен и венозных узлов. Диагноз основывается на данных ангиографического исследования, с помощью которого выявляют расширенные извитые вены и скопления рентгеноконтрастного вещества в виде «озер», «лакун». Лечение пороков развития поверхностных вен только хирургическое, заключается в максимальном иссечении порочно развитых сосудов и пораженных тканей. Прогноз при своевременном лечении благоприятный.
Флебэктазия внутренней и наружной яремной вен, иногда двусторонняя, проявляется при физической нагрузке в виде выбуханий перед грудино-ключично-сосцевидной мышцей и за ней. По прекращении нагрузки венозные выбухания исчезают. При флебэктазиях наружных яремных вен иссекают патологически измененные участки. При флебэктазиях внутренних яремных вен расширенную часть вены окутывают капроновой сеткой или полиуретановой спиралью.
В клинической картине порока развития глубоких вен нижних конечностей преобладает триада симптомов — варикозное расширение поверхностных вен без их пульсации, удлинение и утолщение конечности, наличие на ее коже сосудистых или пигментных пятен. Иногда отмечается отек, возможны гипергидроз, гипертрихоз, гиперкератоз, а также трофические язвы. В диагностике ведущее место занимает ангиография, позволяющая выявить отсутствие глубоких вен, наличие широких латерально расположенных эмбриональных вен, за счет которых осуществляется отток венозной крови от пораженной конечности. Артериальные сосуды, как правило, не изменены.
Лечение пороков развития глубоких вен нижних конечностей хирургическое, направлено на восстановление в них кровотока. Проводить его следует в возрасте до 3—4 лет. В случаях, когда лечение начато позже, удастся лишь приостановить процесс формирования венозной недостаточности. При гипоплазии вен и наружном их сдавлении проводят флеболиз, что позволяет нормализовать кровоток. При резко выраженной гипоплазии или аплазии с помощью микрохирургической техники иссекают пораженный участок и замещают его трансплантатом большой подкожной вены, взятой с другой стороны. Возможны также перемещение поверхностной вены в сохранившийся фрагмент глубокой, пересадка фрагмента аутовены с клапаном. Все эти вмешательства способствуют нормализации кровотока, ликвидации или стабилизации процесса. Прогноз при своевременном лечении благоприятный.
Врожденные артериовенозные дисплазии проявляются местными и общими симптомами. Местно наблюдают увеличение конечности в объеме, ее удлинение, повышение температуры, пульсацию вен, синхронную с артериальным пульсом, наличие систоло-диастолического шума над проекцией артериовенозных коммуникаций. Часто возникают трофические язвы и кровотечения. На коже могут быть видны сосудистые пятна обычно ярко-розового цвета. Общие симптомы связаны с перегрузкой сначала правой, а затем и левой половины сердца — тахикардия, артериальная гипертензия, Сердечная недостаточность. Диагноз основывается на результатах ангиографического исследования: наряду с хорошо контрастированными расширенными артериями выявляют раннее контрастирование вен (без капиллярной фазы), расширение веночных сосудов, иногда резко укороченную во времени капиллярную фазу с ранним появлением венозной фазы кровотока. При реографии кривая характеризуется быстрым подъемом пульсовой волны и увеличенной скоростью артериального кровотока, снижением периферического сопротивления. Локальные артериовенозные свищи иссекают. Применяют эндоваскулярную окклюзию артериовенозных коммуникаций эмболизирующими веществами (гидрогель, желеф) или спиралью Гиантурко. Прогноз зависит от объема сброса артериальной крови в венозное русло и от компенсаторных возможностей сердечно-сосудистой системы.
Повреждения сосудов нередко сочетаются с переломами костей, травмой нервов, что отягощает клиническую картину и прогноз. Грозные проявления травмы сосудов (Кровотечение, Травматический шок, Эмболия, Гангрена и др.) обуславливают необходимость проведения таких экстренных мероприятий, как остановка кровотечения, профилактика и лечение шока, местных ишемических изменений, раневой инфекции (см. Раны).
Заболевания. В число наиболее опасных заболеваний аорты и артерий входят аневризмы (Аневризмы сосудов головного и спинного мозга). Опасность их заключается в возможном разрыве и возникновении массивного кровотечения. К развитию аневризм приводят врожденые (Коарктация аорты, Марфана синдром) и приобретенные (атеросклероз, сифилис, ревматизм) заболевания, а также травмы. Клиническая картина аневризмы зависит от ее локализации и размеров (см. Аневризма аорты, Аневризмы сосудов головного и спинного мозга). В области аневризм брюшной части аорты или периферических артерий определяется пульсирующее опухолевидное образование и ощущается своеобразное дрожание. При аускультации над областью аневризмы выслушивается систолический шум (см. Сосудистые шумы).
Часто встречаются окклюзионные поражения артерий, приводящие к сужению или полной закупорке просвета. Ведущие причины окклюзионных поражений — атеросклероз и неспецифический аортоартериит. При окклюзионных поражениях ветвей дуги аорты развивается ишемия головного мозга и верхних конечностей. Больные жалуются на головные боли, головокружение, шум в ушах, ухудшение памяти, пошатывание при ходьбе, двоение в глазах. Возможны заторможенность, афазия, слабость конвергенции, нистагм, изменения координации движений, моно- и гемипарезы. Лечение хирургическое. При поражении артерий, снабжающих кровью органы брюшной полости, развивается синдром хронической абдоминальной ишемии, который проявляется болями в животе, возникающими после приема пищи, нарушениями функции кишечника, похуданием. Лечение хирургическое.
При стенозе почечных артерий нарушается кровоснабжение почек, что ведет к развитии) вазоренальной гипертензии (см. Гипертензия артериальная). Лечение хирургическое.
Среди заболеваний периферических артерий ведущее место занимает облитерирующий атеросклероз магистральных артерий нижних конечностей (см. Облитерирующие поражения сосудов конечностей). Наиболее частое заболевание венозной системы — Варикозное расширение вен нижних конечностей, одним из осложнений которого является Тромбофлебит.
К частым поражениям К. с., относятся Тромбоз и эмболии. Тромбоз чаще возникает в венах. Оторвавшиеся фрагменты тромба (тромбоэмболы) являются источником эмболии. Наиболее тяжело протекает тромбоэмболия легочных артерий (Тромбоэмболия лёгочных артерий).
При нарушении оттока крови по полым венам вследствие тромбоза либо сдавления извне развиваются синдромы верхней или нижней полой вены. Синдром верхней полой вены наблюдается у больных с внутригрудными опухолями, аневризмой восходящей части аорты, реже при тромбозе полой вены. Проявляется отеком, цианозом лица, верхней половины туловища и верхних конечностей. Синдром нижней полой вены чаще возникает при восходящем тромбозе полой вены и при сдавлении ее опухолями. Проявляется отеком и цианозом нижней половины туловища и нижних конечностей.
Воспаление стенок К. с. наблюдается при различных заболеваниях — см. Васкулиты (Васкулиты кожи).
Опухоли. Различают доброкачественные и злокачественные опухоли сосудов.
Доброкачественные опухоли (ангиомы) могут возникать из кровеносных (гемангиомы) и лимфатических сосудов (лимфангиомы) Гемангиомы составляют около 25% всех доброкачественных опухолей и 45% всех опухолей мягких тканей. По микроскопическому строению различают доброкачественную гемангиоэндотелиому, капиллярную (ювенильную), кавернозную и рацемическую гемангиомы, гемангиоматоз. Доброкачественная гемангиоэндотелиома встречается редко, в основном в раннем детском возрасте. Локализуется преимущественно в коже и подкожной клетчатке Капиллярная (ювенильная) гемангиома также чаще встречается у детей. Располагается главным образом в коже, реже в слизистой оболочке рта, органов желудочно-кишечного тракта и в печени. Нередко обладает инфильтрирующим ростом. Кавернозная (пещеристая) гемангиома состоит из сосудистых полостей различной величины и формы, сообщающихся между собой. Локализуется в печени, реже в губчатых костях, мышцах, желудочно-кишечном тракте. Рацемическая гемангиома (венозная, артериальная, артериовенозная) представляет собой конгломерат порочно развитых сосудов. Встречается в области головы и шеи. Гемангиоматоз — распространенное диспластическое поражение сосудистой системы, при котором вовлекается в процесс, например, вся конечность, или ее периферический отдел.
В большинстве случаев источником развития гемангиом являются избыточные сосудистые зачатки, которые в эмбриональном периоде или вскоре после повреждения начинают пролиферировать Существует мнение, что доброкачественные сосудистые опухоли занимают как бы среднее положение между пороками развития и бластомами.
В зависимости от локализации выделяют гемангиомы покровных тканей (кожа, подкожная клетчатка, слизистые оболочки), опорно-двигательного аппарата (мышцы и кости) и паренхиматозных органов (печень). Наиболее распространены гемангиомы покровных тканей, особенно кожи лица. Обычно это розовое или багрово синее безболезненное пятно, несколько приподнятое над кожей. При надавливании пальцем гемангиома уплощается, бледнеет, а после отнятия пальца вновь наполняется кровью. Характерной особенностью гемангиомы является быстрый прогрессирующий рост: из точечной опухоли, обнаруживаемой при рождении ребенка, она может за несколько месяцев достигать больших размеров, приводя к косметическим дефектам и функциональным нарушениям. Иногда наблюдаются осложнения в виде изъязвления и инфицирования опухоли, кровотечения из нее, флебитов и тромбозов. Гемангиома языка может достигать больших размеров, затрудняя глотание и дыхание.
Гемангиомы подкожной клетчатки и мышц чаще обнаруживаются на конечностях, преимущественно на нижних. Кожный покров над опухолью может быть не изменен. При сообщении гемангиомы с крупным артериальным стволом определяется ее пульсация, над опухолью выслушивается шум. Возможен болевой синдром, обусловленный инфильтрацией окружающих тканей, сопутствующими флебитами и тромбозом. При длительном росте опухоли развивается атрофия мышц, отмечается нарушение функции конечности.
Гемангиомы костей (преимущественно кавернозные) встречаются редко, они составляют 0,5—1,0% всех доброкачественных новообразований кости. Одинаково часто возникают у мужчин и женщин в любом возрасте Излюбленная локализация — позвоночник, кости черепа, таза, реже длинные трубчатые кости конечностей. Поражение нередко бывает множественным. Возможно длительное бессимптомное течение. В дальнейшем при распространенных новообразованиях появляются боли, деформация кости, патологические переломы. Клинические проявления в большей степени связаны с локализацией. Чаще всего симптомы сдавления в виде корешковых болей, спинномозговых проявлений наблюдаются при поражении позвонков.
К доброкачественным опухолям сосудов относят и гломусную опухоль (гломангиома, опухоль Барре — Массона), которая встречается нечасто, обычно у лиц пожилого возраста, Локализуется она чаще в зоне ногтевого ложа пальцев кистей и стоп. Размеры опухоли небольшие — от 0,5 до 1—2 см в диаметре. Она имеет округлую форму, багрово-синюшную окраску. Характерным клиническим признаком гломусных опухолей является сильный болевой синдром, возникающий при различных внешних, даже минимальных, раздражениях.
Диагностика гемангиом покровов и мышц не представляет трудностей. Характерный цвет и способность сокращаться при сдавливании — основные их признаки. Наиболее достоверным способом диагностики гемангиомы костей является рентгенологическое исследование. При поражении позвоночника рентгенологически определяется вздутие тела позвонка, структура кости представлена грубыми вертикально направленными трабекулами, на фоне которых видны отдельные округлые просветления. Такие же изменения могут выявляться в дужках и поперечных отростках. При патологическом переломе структура позвонка изменяется за счет клиновидной деформации, и в этих случаях, если нет изменений в дужках и поперечных отростках, диагноз гемангиомы весьма затруднен. При гемангиомах длинных трубчатых костей наблюдается булавовидная деформация кости с изменениями ее структуры, края приобретает ячеистый рисунок. В этих случаях ценным диагностическим методом является ангиография, позволяющая выявить лакуны и полости в пораженном отделе кости.
Для лечения гемангиом применяют инъекции склерозирующих средств, лучевую терапию, оперативные и криотерапевтические методы. Среди склерозирующих веществ распространение получил 70% этиловый спирт. Лучевая терапия используется при кавернозных и капиллярных гемангиомах покровов и опорно-двигательного аппарата. При гемангиомах кости лучевую терапию проводят только при наличии клинических проявлений (боли, нарушения функции и др.). Доза излучения, величина и число дозных полей зависят от локализации новообразования и его размеров.
Иссечение гемангиомы является основным и наиболее радикальным методом лечения. Криотерапия (лечение снегом углекислоты) наиболее эффективна при небольших гемангиомах кожи.
Прогноз при доброкачественных сосудистых опухолях удовлетворительный. Удаление новообразования обеспечивает выздоровление.
Наилучшие результаты в косметическом и прогностическом плане дает радикальное иссечение гемангиомы в раннем детском возрасте, когда она имеет небольшие размеры. Менее благоприятен прогноз при больших гемангиомах, располагающихся в труднодоступных областях (внутренние органы, зоны крупных сосудов).
Злокачественные опухоли кровеносных сосудов по сравнению с доброкачественными встречаются очень редко. Различают гемангиоперицитому и гемангиоэндотелиому. Многие авторы, признавая справедливость выделения этих форм, объединяют их в одну группу ангаосарком. Основанием для этого являются редкость новообразований и большие трудности, а иногда и невозможность установления гистогенеза опухоли. Ангиосаркомы по частоте занимают второе место среди сарком мягких тканей. Заболевают одинаково часто лица обоего пола в возрасте 40—50 лет. Излюбленной локализацией являются конечности, преимущественно нижние. Больные обычно случайно прощупывают опухоль, располагающуюся в толще тканей. Опухолевый узел без четких контуров имеет бугристую поверхность (рис. 5). Иногда несколько узлов, сливаясь, приобретают характер диффузного инфильтрата. В отличие от других форм сарком мягких тканей ангиосаркомы растут бурно, имеют склонность к прорастанию кожи, изъязвлению, часто метастазируют в регионарные лимфатические узлы. Характерно метастазирование в легкие, внутренние органы, кости.
Диагностика ангиосарком в ранних стадиях заболевания трудна. В выраженных случаях правильному распознаванию помогают типичное расположение опухоли, бурное течение заболевания с коротким анамнезом, склонность опухоли к изъязвлению и обязательное цитологическое исследование пунктата. Окончательный диагноз ставят только после морфологического исследования опухоли.
Для лечения ангиосарком в ранних стадиях может быть использовано широкое иссечение опухоли вместе с окружающими тканями и ретонарными лимфатическими узлами. При больших размерах опухоли конечности показана ампутация (экзартикуляция). Лучевые методы используются преимущественно в комбинации с оперативным вмешательством. Как самостоятельный метод лучевая терапия применяется с паллиативной целью.
Ангиосаркома является одной из наиболее злокачественных опухолей. Прогноз при этом заболевании неблагоприятный — 5 лет переживает 9% больных. Абсолютное большинство умирает в первые 2 года от момента установления диагноза.
ОПЕРАЦИИ
Чаще всего показанием к операции являются варикозное расширение вен нижних конечностей, ранения сосудов, сегментарные стенозы и окклюзии аорты, ее ветвей (сонных, позвоночных, брыжеечных артерий, чревного ствола), почечных артерий и сосудов нижних конечностей. Операции на сосудах проводят также при артериовенозных свищах и аневризмах, портальной гипертензии, стенозах и окклюзиях полых вен, опухолевых поражениях сосудов, тромбоэмболиях различной локализации. Крупным успехом ангиохирургии являются реконструктивные операции на венечных артериях сердца, интракраниальных сосудах головного мозга и других сосудах диаметром менее 4 мм. Все большее распространение получают операции с использованием микрохирургической техники (см. Микрохирургия).
Различают лигатурные операции и восстановительные, или реконструктивные. Наиболее простыми восстановительными операциями являются наложение бокового сосудистого шва при ранении, эмболэктомия и «идеальная» тромбэктомия при остром тромбозе артерии, а также тромбэндартериэктомия — удаление пристеночного тромба вместе с соответствующим участком внутренней оболочки тромбированной артерии. При окклюзионных и стенотических поражениях артерий для восстановления магистрального кровотока производят артериэктомию, резекцию сосуда и шунтирование с использованием трансплантатов или синтетических протезов. Боковую пластинку стенки сосуда различными заплатами применяют реже. Все большее распространение получают эндоваскулярные вмешательства, заключающиеся в расширении стенозированных сосудов (аорты, артерий, вен) с помощью специальных баллонных катетеров.
При операциях на сосудах используют сосудистый шов. Он может быть круговым (циркулярным) и боковым. Круговой непрерывный сосудистый шов накладывают обычно при соединении сшиваемых сосудов конец в конец. Реже используют узловые швы. Боковой сосудистый шов накладывают на стенку сосуда в месте его повреждения.
В послеоперационном периоде необходимо тщательное наблюдение за больными, т.к. возможны кровотечение из оперированных сосудов или их острый тромбоз. Как правило, необходимо проведение целенаправленных реабилитационных мероприятий и длительное диспансерное наблюдение.
Различные вмешательства на периферических сосудах осуществляются не только в хирургической практике. Так, наиболее распространенным видом вмешательства на венах является Венопункция. В тех случаях, когда возникают трудности при выполнении венепункции или же когда необходимо установить катетер в одной из периферических вен, прибегают к веносекции (Веносекция). При необходимости длительной инфузионной терапии, а также в процессе катетеризации сердца, ангиокардиографии. при проведении эндокардиальной электрической стимуляции сердца (см. Кардиостимуляция) производят пункционную катетеризацию центральных (яремной, подключичной, бедренной) вен или артерий (см. Катетеризация, катетеризация сосудов пункционная). При этом, как правило, используют методику катетеризации сосудов, предложенную Сельдингером (S.I. Seldinger). Она заключается в чрескожной пункции артерии или вены с помощью специального троакара, через который в просвет сосуда проводят гибкий проводник, а по нему полиэтиленовый катетер.
Библиогр.: Исиков Ю.Ф. и Тихонов Ю.А. Врожденные пороки периферических сосудов у детей, с 144, М., 1974; Куприянов В.В. Пути микроциркуляции, Кишинев, 1969; Милованов А.П. Патоморфология ангиодисплазий конечностей, М., 1978; Патологоанатомическая диагностика опухолей человека, под ред. Н.А. Краевского и др. с. 59, 414, М., 1982; Покровский А.В. Заболевания аорты и ее ветвей; М., 1979, он же, Клиническая ангиология, М., 1979; Сердечно-сосудистая хирургия, под ред. В.И. Бураковского и Л.А. Бокерия, М., 1989; Трапезников Н.Н. и др. Злокачественные опухоли мягких тканей конечностей и туловища, Киев, 1981; Шошенко К.А. и др. Архитектоника кровеносного русла, Новосибирск, 1982.
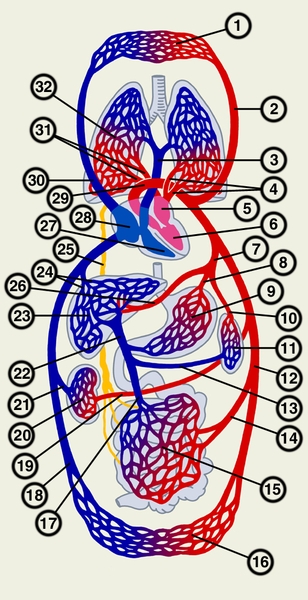 плечеголовной ствол; 3 — легочный ствол; 4 — левые легочные вены; 5 — левое предсердие; 6 — левый желудочек; 7 — чревный ствол; 8 — левая желудочная артерия; 9 — капилляры желудка; 10 — селезеночная артерия; 11 — капилляры селезенки; 12 — брюшная часть аорты; 13 — селезеночная вена; 14 — брызжеечная артерия; 15 — капилляры кишечника; 16 — капилляры отделов туловища и нижних конечностей; 17 — брызжеечная вена; 18 — нижняя полая вена; 19 — почечная артерия; 20 — капилляры почки; 21 — почечная вена; 22 — воротная вена; 23 — капилляры печени; 24 — печеночные вены; 25 — грудной проток; 26 — общая печеночная артерия; 27 — правый желудочек; 28 — правое предсердие; 29 — восходящая часть аорты; 30 — верхняя полая вена; 31 — правые легочные вены; 32 — капилляры легкого">
плечеголовной ствол; 3 — легочный ствол; 4 — левые легочные вены; 5 — левое предсердие; 6 — левый желудочек; 7 — чревный ствол; 8 — левая желудочная артерия; 9 — капилляры желудка; 10 — селезеночная артерия; 11 — капилляры селезенки; 12 — брюшная часть аорты; 13 — селезеночная вена; 14 — брызжеечная артерия; 15 — капилляры кишечника; 16 — капилляры отделов туловища и нижних конечностей; 17 — брызжеечная вена; 18 — нижняя полая вена; 19 — почечная артерия; 20 — капилляры почки; 21 — почечная вена; 22 — воротная вена; 23 — капилляры печени; 24 — печеночные вены; 25 — грудной проток; 26 — общая печеночная артерия; 27 — правый желудочек; 28 — правое предсердие; 29 — восходящая часть аорты; 30 — верхняя полая вена; 31 — правые легочные вены; 32 — капилляры легкого">Рис. 1. Схема кровообращения человека: 1 — капилляры головы, верхних отделов туловища и верхних конечностей; 2 — плечеголовной ствол; 3 — легочный ствол; 4 — левые легочные вены; 5 — левое предсердие; 6 — левый желудочек; 7 — чревный ствол; 8 — левая желудочная артерия; 9 — капилляры желудка; 10 — селезеночная артерия; 11 — капилляры селезенки; 12 — брюшная часть аорты; 13 — селезеночная вена; 14 — брызжеечная артерия; 15 — капилляры кишечника; 16 — капилляры отделов туловища и нижних конечностей; 17 — брызжеечная вена; 18 — нижняя полая вена; 19 — почечная артерия; 20 — капилляры почки; 21 — почечная вена; 22 — воротная вена; 23 — капилляры печени; 24 — печеночные вены; 25 — грудной проток; 26 — общая печеночная артерия; 27 — правый желудочек; 28 — правое предсердие; 29 — восходящая часть аорты; 30 — верхняя полая вена; 31 — правые легочные вены; 32 — капилляры легкого.
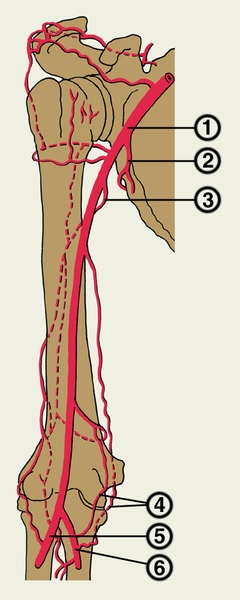
Рис. 4. Схематическое изображение развития коллатерального кровообращения после перевязки плечевой артерии (уровень перевязки указан стрелкой): 1 — плечевая артерия; 2 — подлопаточная артерия; 3 — глубокая артерия плеча; 4 — артериальное сплетение в области локтевого сустава; 5 — лучевая артерия; 6 — локтевая артерия; пунктиром обозначены сосудистые коллатерали.
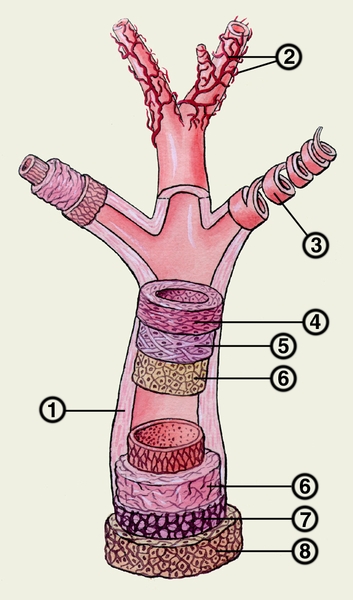 мышечная оболочка; 5 — внутренняя эластическая мембрана; 6 — эндотелий; 7 — наружная эластическая мембрана; 8 — наружная оболочка (адвентиция)">
мышечная оболочка; 5 — внутренняя эластическая мембрана; 6 — эндотелий; 7 — наружная эластическая мембрана; 8 — наружная оболочка (адвентиция)">Рис. 2. Схема строения стенок артерий: 1 — артерия мышечного типа; 2 — сосуды сосудистой стенки; 3 — мышечные тяжи стенки артерии (располагаются по спирали); 4 — мышечная оболочка; 5 — внутренняя эластическая мембрана; 6 — эндотелий; 7 — наружная эластическая мембрана; 8 — наружная оболочка (адвентиция).
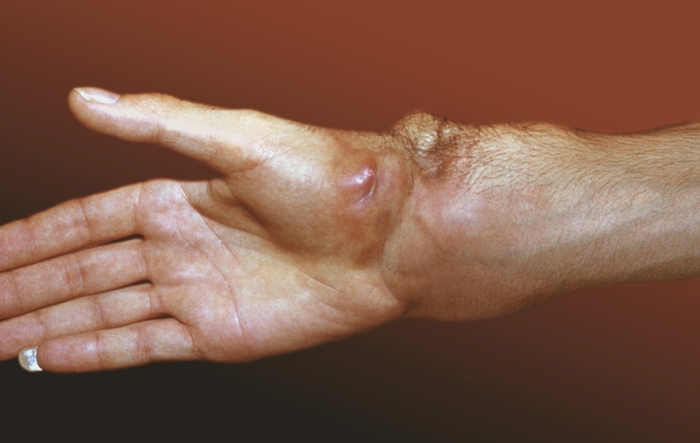
Рис. 5. Ангиосаркома мягких тканей правого предплечья.
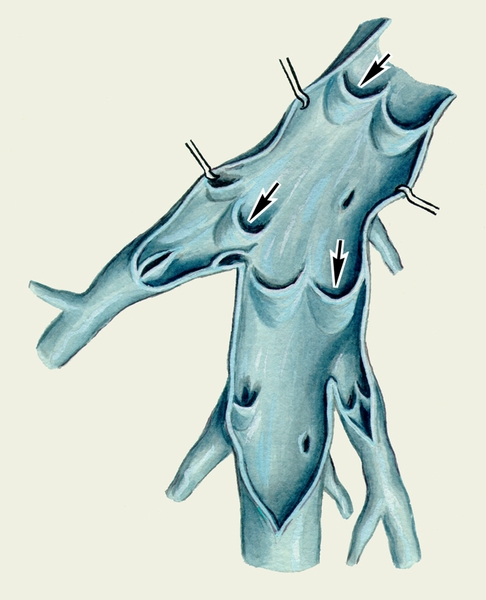
Рис. 3. Внутренняя поверхность вскрытых подключичной и подмышечной вен и их притоков: стрелками указаны клапаны.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.