непарный паренхиматозный орган брюшной полости; выполняет иммунную, фильтрационную и кроветворную функции, принимает участие в обмене веществ, в частности железа, белков и др. Селезенка не принадлежит к числу жизненно важных органов, но в связи с перечисленными функциями играет существенную роль в организме.
Анатомия и гистология. С. располагается в брюшной полости в области левого подреберья на уровне IX—XI ребер. Масса С. составляет у взрослых 150—200 г, длина — 80—150 мм, ширина — 60—90 мм, толщина — 40—60 мм. Наружная, диафрагмальная, поверхность С. выпуклая и гладкая, внутренняя — плоская, имеет борозду, через которую в С. входят артерии и нервы, выходят вены и лимфатические сосуды (ворота селезенки). С. покрыта серозной оболочкой, под которой находится фиброзная оболочка (капсула), более плотная в зоне ворот. От фиброзной оболочки отходят, соединяясь друг с другом, радиально направленные трабекулы, большая часть которых содержит внутритрабекулярные сосуды, нервные волокна и мышечные клетки. Соединительнотканный остов С. представляет собой опорно-двигательный аппарат, обеспечивающий значительные изменения объема С. и выполнение депонирующей функции.
Кровоснабжение С. осуществляет самая крупная ветвь чревного ствола — селезеночная артерия (a. leinalis), проходящая чаще по верхнему краю поджелудочной железы к воротам селезенки (рис.), где она делится на 2—3 ветви. В соответствии с количеством внутриорганных ветвей первого порядка в С. выделяют сегменты (зоны). Ветви внутриорганных артерий проходят внутри трабекул, затем внутри лимфатических фолликулов (центральные артерии). Из лимфатических фолликулов они выходят в виде кисточковых артериол, снабженных окутывающими их по окружности так называемыми гильзами, состоящими из ретикулярных клеток и волокон. Часть артериальных капилляров впадает в синусы (закрытое кровообращение), другая часть — непосредственно в пульпу (открытое кровообращение).
В селезенке различают белую (от 6 до 20% массы) и красную (от 70 до 80%) пульпу. Белая пульпа состоит из лимфоидной ткани, расположенной вокруг артерий: периартериально большинство клеток составляют Т-лимфоциты, в краевой (маргинальной) зоне лимфатических фолликулов — В-лимфоциты. По мере созревания в лимфатических фолликулах формируются светлые реактивные центры (центры размножения), содержащие ретикулярные клетки, лимфобласты и макрофаги. С возрастом значительная часть лимфатических фолликулов постепенно атрофируется.
Красная пульпа состоит из ретикулярного остова, артериол, капилляров, синусного типа венул и свободных клеток (эритроцитов, тромбоцитов, лимфоцитов, плазматических клеток), а также нервных сплетений. Сообщение синусов с пульпой через имеющиеся в их стенке щели при сжатии С. прерывается, плазма частично отфильтровывается, клетки крови остаются в синусах. Синусы (их диаметр от 12 до 40 мкм в зависимости от кровенаполнения) представляют собой первое звено венозной системы селезенки.
Нормальная и патологическая физиология. С. участвует в клеточном и гуморальном Иммунитете, контроле за циркулирующими форменными элементами крови, а также в кроветворении (Кроветворение) и др.
Наиболее важной функцией С. является иммунная. Она заключается в захвате и переработке макрофагами вредных веществ, очищении крови от различных чужеродных агентов (бактерий, вирусов). В селезенке разрушаются эндотоксины, нерастворимые компоненты клеточного детрита при ожогах, травмах и других тканевых повреждениях. С. активно участвует в иммунном ответе — ее клетки распознают чужеродные для данного организма антигены и синтезируют специфические Антитела.
Фильтрационная (секвестрационная) функция осуществляется в виде контроля за циркулирующими клетками крови. Прежде всего это относится к эритроцитам, как стареющим, так и дефектным. В селезенке происходит удаление из эритроцитов гранулярных включений (телец Жолли, телец Гейнца, гранул железа) без разрушения самих клеток. Спленэктомия и атрофия С. приводят к повышению содержания этих клеток в крови. Особенно четко выявляется нарастание числа сидероцитов (клеток, содержащих гранулы железа) после спленэктомии, причем эти изменения являются стойкими, что указывает на специфичность данной функции селезенки.
Селезеночные макрофаги реутилизируют железо из разрушенных эритроцитов, превращая его в трансферрин, т.е. селезенка принимает участие в обмене железа.
Существует мнение, что лейкоциты в физиологических условиях погибают в селезенке, легких и печени; тромбоциты у здорового человека также разрушаются главным образом в селезенке и печени. Вероятно, С. принимает еще какое-то участие в тромбоцитопоэзе, т.к. после спленэктомии по поводу повреждения С. наступает тромбоцитоз.
В селезенке не только разрушаются, но и накапливаются форменные элементы крови — эритроциты, лейкоциты, тромбоциты. В частности, в ней содержится от 30 до 50% и более циркулирующих тромбоцитов, которые при необходимости могут быть выброшены в периферическое русло. При патологических состояниях депонирование их иногда столь велико, что может привести к тромбоцитопении (Тромбоцитопения).
При нарушении оттока крови, например при портальной гипертензии (Портальная гипертензия), С. увеличивается и может вместить большое количество крови. Сокращаясь, С. способна выбрасывать в сосудистое русло депонированную в ней кровь. При этом ее объем уменьшается, а количество эритроцитов в крови увеличивается. Однако в норме С. содержит не более 20—40 мл крови.
Селезенка участвует в обмене белков и синтезирует альбумин, глобин (белковый компонент гемоглобина). Важное значение имеет участие С. в образовании иммуноглобулинов, которое обеспечивается многочисленными клетками, продуцирующими иммуноглобулины, вероятно, всех классов.
Селезенка принимает активное участие в кроветворении, особенно у Плода. У взрослого человека она продуцирует лимфоциты и моноциты. С. является главным органом экстрамедуллярного гемопоэза при нарушении нормальных процессов кроветворения в костном мозге, например при остеомиелофиброзе, хронической кровопотере, остеобластической форме рака, сепсисе, милиарном туберкулезе и др. Имеются косвенные данные, подтверждающие участие С. в регуляции костномозгового кроветворения.
Большую роль С. играет в процессах Гемолиза. В ней может задерживаться и разрушаться большое количество измененных эритроцитов, особенно при некоторых врожденных (в частности, микросфероцитарной) и приобретенных гемолитических (в т. ч. аутоиммунной природы) анемиях (Анемии). Большое количество эритроцитов задерживается в С. при застойном полнокровии, полицитемии (Полицитемия). Установлено также, что механическая и осмотическая резистентность лейкоцитов при прохождении их через С. снижается.
Дисфункция С. наблюдается при некоторых патологических состояниях (тяжелой анемии, некоторых инфекционных болезнях и др.), а также при гиперспленизме — хроническом увеличении С. и уменьшении в крови клеток двух либо, реже, одного или трех ростков кроветворения. При этом предполагается повышенное разрушение в селезенке соответствующих клеток крови. Гиперспленизм представляет собой прежде всего патологию красной пульпы С. и обусловлен гиперплазией макрофагальных элементов. После удаления С. при гиперспленизме состав крови обычно нормализуется или существенно улучшается.
При наследственных и приобретенных нарушениях обмена липидов в селезенке отмечается накопление большого количества липидов, что ведет к спленомегалии (Спленомегалия).
Пониженная функция С. (гипоспленизм) наблюдается при атрофии С. в пожилом возрасте, при голодании, гиповитаминозах. Она сопровождается появлением в эритроцитах телец Жолли и мишеневидных эритроцитов, сидероцитозом.
Патологическая анатомия. С функционально-морфологическими особенностями С., в частности с принадлежностью к органам иммуногенеза, связано многообразие ее структурных изменений при многих патологических процессах.
Увеличение размеров и массы (более 250—300 г) селезенки обычно связано с патологическими изменениями, которые, однако, могут наблюдаться и в неувеличенном органе. Цвет и консистенция С. зависят от ее кровенаполнения; они изменяются при гиперплазии пульпы, отложении амилоида, различных пигментов, фиброзе, поражении С. при острых и хронических инфекциях, анемиях, лейкозах, злокачественных лимфомах, гистиоцитозах.
Наиболее частым проявлением дистрофии С. служит гиалиноз мелких артерий и артериол, обычно наблюдающийся в норме в возрасте после 30 лет; реже гиалин откладывается в виде глыбок в лимфатических фолликулах и краевой пульпе. Мукоидное и фибриноидное набухание соединительной ткани С., в первую очередь стенок венозных синусов и мелких сосудов (вплоть до их фибриноидного некроза), выпадение белковых преципитатов в центрах лимфатических фолликулов отмечают при аутоиммунных заболеваниях. В результате происходит огрубение стенок синусов С., развивается периартериальный, так называемый луковичный, склероз, наиболее выраженный при системной красной волчанке (Красная волчанка).
Амилоидоз С. обычно наблюдается при общем Амилоидозе и по частоте занимает второе место после амилоидоза почек. Иногда при заболеваниях, вызывающих вторичный амилоидоз (туберкулез, хронические гнойные процессы), может возникать амилоидоз только селезенки. Лимфатические фолликулы при отложении в них амилоида на разрезе имеют вид стекловидных телец, сходных с зернами саго. В таких случаях говорят о «саговой» селезенке. Масса С. при этом увеличена незначительно. Диффузное выпадение амилоида в стенках синусов, сосудов и по ходу ретикулярных волокон сопровождается увеличением массы селезенки (до 500 г); ткань С. плотная, на разрезе сальная, желтовато-красного цвета («сальная», «ветчинная» селезенка). Возможно также сочетанное отложение амилоида в лимфатических фолликулах и красной пульпе.
При ряде заболеваний в С. обнаруживают рассеянные диффузно или лежащие в виде скоплений ксантомные клетки. Они образуются при нарушениях липидного обмена вследствие накопления липидов в макрофагах. Так, при сахарном диабете, атеросклерозе, семейном ксантоматозе в макрофагах С. (и других органов) в избыточном количестве откладывается холестерин; клетки, сходные с ксантомными, иногда встречаются при идиопатической тромбоцитопенической пурпуре; массивное накопление определенных видов липидов наблюдается в С. при тезаурисмозах, что приводит к образованию клеток, характерных для той или иной формы болезни, — клеток Гоше и Пика, к развитию значительных вторичных изменений в С. и увеличению ее размеров (см. Липидозы).
Гемосидероз С. — избыточное отложение гемосидерина — представляет собой проявление общего Гемосидероза и наблюдается при Гемохроматозе, заболеваниях и патологических состояниях, сопровождающихся усиленным гемолизом, в случае нарушения утилизации железа, особенно при гемолитических, апластической и рефракторных анемиях, малярии (Малярия), возвратном тифе (Возвратный тиф), сепсисе, хронических нарушениях питания (заболеваниях желудка и кишечника). При гемосидерозе С. имеет ржаво-бурую окраску, иногда несколько увеличена. В красной пульпе при гистологическом исследовании обнаруживают многочисленные сидерофаги, в эндотелии синусов, стенках сосудов, трабекулах, фиброзной оболочке С. — отложения гемосидерина. Местный гемосидероз С. часто находят в зонах кровоизлияний. В их центрах и обширных очагах некроза могут выявляться кристаллы гемотоидина. При малярии в С. встречаются отложения гемомеланина, которые при выздоровлении могут исчезать. Возможно также отложение в С. угольного пигмента, проникающего гематогенно из легких.
Часто в С. встречаются очаги Некроза. Мелкие очаги обычно возникают вследствие токсического воздействия при инфекциях, крупные очаги обусловлены циркуляторными расстройствами.
Нарушения кровообращения в С. выявляются часто. При общем венозном полнокровии вследствие сердечной недостаточности С. увеличена (масса ее 300—400 г), темно-красного цвета. Портальная гипертензия приводит к развитию значительных однотипных изменений в С. и ее выраженному увеличению (цирротическая спленомегалия, тромбофлебитическая спленомегалия). Масса С. при этом может быть увеличена до 1000 г и более, ткань ее мясистая, фиброзная оболочка утолщена, нередко содержит обширные фиброзно-гиалиновые участки («глазурная» селезенка), возможны сращения С. с окружающими тканями. Поверхность С. на разрезе пестрая из-за очаговых кровоизлияний, наличия множественных плотных узелков оранжево-коричневого цвета. Уменьшение кровенаполнения С. наблюдается при массивной острой или длительной повторной кровопотере (Кровопотеря), апластической анемии.
Воспалительные изменения в С. (спленит) постоянно обнаруживаются при инфекционных болезнях. Их характер и интенсивность зависят от особенностей возбудителя и иммунологического состояния организма.
Продуктивное воспаление в С. с образованием гранулем различного строения и развитием спленомегалии может наблюдаться при туберкулезе, саркоидозе, бруцеллезе, туляремии, висцеральных микозах, лепре. Гиперплазия лимфоидной ткани С. отражает ее участие в иммунных реакциях организма при антигенном раздражении различного происхождения.
Методы исследования. В клинической практике применяют перкуссию (Перкуссия) и пальпацию (Пальпация)С., лапароскопию (Лапароскопия), рентгенологическое, радионуклидное и ультразвуковое исследования (см. Ультразвуковая диагностика), спленоманометрию, пункционное исследование С., адреналиновую пробу.
Перкуссию С. проводят в вертикальном или горизонтальном (на правом боку) положении больного. Притупление над верхним краем С. по передней подмышечной линии дифференцируют с легочным звуком, притупление по краю реберной дуги или выше ее на 10—20 мм — с тимпаническим звуком над желудком. Верхняя граница тупости над С. проходит почти горизонтально, нижняя — сзади и сверху, вниз и вперед. При высоком стоянии верхненаружная поверхность С. может быть на уровне VIII ребра, при низком — XII ребра.
Определение размеров С. по Курлову производят в положении больного лежа при неполном повороте на правый бок, по возможности не смещая таз. Перкутируют по десятому межреберью, начиная от позвоночника, и по границам притупления определяют длину С. Если С. выступает из подреберья, то учитывают размер выступающей ее части. Ширину С. определяют, перкутируя сверху от передней подмышечной линии по направлению к задней подмышечной линии. Результаты исследования записывают в виде дроби, в которой в числителе указывают длину, а в знаменателе — ширину С. При увеличении С. длину ее выступающей части указывают перед дробью, например  см.
см.
 см.
см. Пальпацию С. производят в горизонтальном положении больного на спине и в правом боковом положении. При глубоком вдохе увеличенная С. опускается и «перекатывается» через пальцы исследующего. При значительном увеличении С. ее нижний край опускается в брюшную полость, при этом удается прощупать характерную вырезку на нем, переднюю поверхность С., определить ее консистенцию и болезненность. В норме селезенка не пальпируется.
Лапароскопия при отсутствии спаечного процесса дает возможность осмотреть С., которая в норме синевато-красного цвета: на ее поверхности можно увидеть рубцы, втяжения и другие патологические изменения.
Рентгенологическое исследование С. проводят в вертикальном и горизонтальном положении больного. При рентгеноскопии осматривают область левой половины диафрагмы, отмечая ее подвижность, расположенные рядом с С. органы брюшной полости, левое легкое. Для улучшения условий исследования используют введение газа в толстую кишку и желудок. Обзорные снимки выполняют в прямой и боковой проекциях. Специальными методами рентгенологического исследования являются компьютерная рентгеновская Томография, целиакография и лиенография, диагностические Пневмоперитонеум и пневморен, дополняемые томографией. В дифференциальной и топической диагностике изолированного поражения С. важная роль принадлежит артериографии (см. Ангиография), компьютерной томографии, диагностическому пневмоперитонеуму.
Получение радионуклидного изображения С. основано на свойстве клеток макрофагальной системы поглощать из крови поврежденные эритроциты или коллоиды. Для исследования применяют эритроциты, меченные 51Cr, 99mTc или 197Hg (см. Радиофармацевтические препараты). На сканограмме (см. Сканирование) или сцинтиграмме (см. Сцинтиграфия) площадь С. при равномерном накоплении радионуклида в норме составляет 35—80 см2; при заболеваниях С. накопление радионуклида неравномерное, площадь С. увеличивается.
Пункция С. показана в тех случаях, когда не установлена причина ее увеличения. Противопоказаниями к пункции являются Геморрагические диатезы, выраженная тромбоцитопения. Перед пункцией с помощью перкуссии и пальпации определяют размеры и положение С., проводят рентгенологическое и радионуклидное исследования.
Патология
Патология С. включает пороки развития, повреждения, заболевания и опухоли.
Пороки развития. К ним относят отсутствие С. (асплению), и необычное положение в брюшной полости (дистопию или эктопию), блуждающую С., изменение ее формы, добавочную С. Аспления встречается редко, обычно сочетается с пороками развития сердечно-сосудистой системы, клинически не выявляется и диагностируется по данным радионуклидных исследований. При дистопии или эктопии С. находится в забрюшинном пространстве, в грыжевом мешке при пупочной или диафрагмальной грыже, в правой половине брюшной полости. Блуждающая С. может возникать из-за слабости ее связочного аппарата, например при Спланхноптозе. С. может иметь неправильную форму с глубокими вырезками по краю или вытянутую, при которой ее нижний полюс иногда спускается в малый таз. Наиболее частой аномалией развития С. являются добавочные С. в количестве от одной до нескольких сотен, располагающиеся в различных отделах брюшной полости.
Блуждающая С. может перекручиваться на сосудистой ножке. При этом отмечается картина острого живота, необходимы лапаротомия (см. Живот) и спленэктомия. Добавочная С. выявляется с помощью радионуклидного исследования. При некоторых заболеваниях, например при аутоиммунной гемолитической анемии, лимфогранулематозе, если есть добавочные селезенки, их удаляют вместе с основным органом. Другие пороки развития С. не имеют клинической симптоматики; в лечении нет необходимости.
Повреждения бывают открытыми и закрытыми. Открытые повреждения возникают при огнестрельных, колотых, резаных ранах живота, а также при оперативных вмешательствах на органах брюшной полости (желудке, толстой кишке, поджелудочной железе).
Причинами закрытых повреждений С. чаще являются удар в левое подреберье, падение на живот, сдавление живота и нижних отделов груди, перелом ребер слева. При резком ударе или сдавлении С. подковообразно изгибается, полюса ее сближаются, вследствие чего фиброзная оболочка разрывается по выпуклой поверхности. При переломе ребер их обломки могут внедряться в паренхиму С., разрывая фиброзную оболочку. При падении с высоты, резком сотрясении могут возникнуть надрывы фиброзной оболочки С. в местах прикрепления связок, сосудистой ножки, спаек. Разрывы С. часто осложняются кровотечением в брюшную полость. Пострадавший бледен, жалуется на головокружение, чувство распирания в левом подреберье и ноющие боли, иррадиирующие в левое плечо и левую лопатку, усиливающиеся при глубоком вдохе и кашле. Возможны тошнота и рвота, обморочное состояние. Характерен симптом «ваньки-встаньки» — больной стремится принять сидячее положение, при котором боли в животе уменьшаются. При пальпации наблюдается напряжение мышц передней брюшной стенки, в левой половине живота, левом подреберье. Отмечаются положительные симптомы раздражения брюшины. При перкуссии может определяться притупление в левой половине живота. При ректальном исследовании могут выявляться болезненность и нависание передней стенки прямой кишки, при влагалищном — болезненность в заднем своде влагалища.
Вторичные разрывы могут возникать через несколько часов и даже дней после травмы, вызывая клиническую картину внутрибрюшного кровотечения (Внутрибрюшное кровотечение).
При затруднениях в диагностике закрытых повреждений С. могут быть полезными данные рентгенологических исследования и компьютерной томографии. Наиболее информативны лапароскопия и диагностическая лапаротомия. При подозрении на повреждение С. за больным можно наблюдать не более двух часов. При этом необходимо ориентироваться на общее состояние, показатели гемоглобина и гематокрита, данные дополнительных исследований. При открытых повреждениях С. производят первичную хирургическую обработку раны с последующей лапаротомией. При закрытых повреждениях оперативное вмешательство начинают с лапаротомии.
При повреждениях С., как открытых, так и закрытых, чаще производят спленэктомию. При одиночных разрывах, небольших надрывах и трещинах С. при сохранившемся кровообращении в ней, проводят органосохраняющие операции. Прогноз зависит от тяжести повреждения и своевременности оперативного вмешательства.
Заболевания. В патологический процесс С. вовлекается при многих инфекционных болезнях — брюшном и сыпном тифе (см. Брюшной тиф, Сыпной тиф эпидемический), Сепсисе, сибирской язве (Сибирская язва), мононуклеозе инфекционном (Мононуклеоз инфекционный), остром вирусном гепатите (см. Гепатиты вирусные), инфекционном лимфоцитозе (см. Лимфоцитоз острый инфекционный), цитомегалии (см. Цитомегаловирусная инфекция), малярии, висцеральном лейшманиозе (см. Лейшманиозы), туляремии (Туляремия), листеризи (Листериоз), бруцеллезе (Бруцеллёз), Сифилисе. С. обычно также поражается при гистиоцитозах (Леттерера — Сиве болезнь, Хенда — Крисчена — Шюллера болезнь — см. Гистиоцитозы X (Гистиоцитозы Х)).
Нарушение оттока крови по селезеночной вене приводит к прогрессирующему увеличению С. При длительной блокаде оттока возможны кровотечения из варикозно-расширенных вен желудка, прямой кишки, пищевода. Острая облитерация ствола воротной вены сопровождается симптомами, напоминающими непроходимость кишечника. Диагноз устанавливают на основании клинической картины и данных спленопортографии. Лечение оперативное: наложение спленоренального анастомоза, а при выраженной спленомегалии и цитопении спленэктомия.
Инфаркт селезенки может развиться в результате тромбоэмболии ветвей селезеночной артерии или локального ее тромбоза при лейкозах, диффузных болезнях соединительной ткани, ряде инфекций, атеросклерозе, а также нередко при субэндотелиальной инфильтрации сосудов С. опухолевыми клетками в терминальной стадии хронического миелолейкоза, лимфосаркомы, при метастазах опухолей. Инфаркты С. часто наблюдаются при гемолитических анемиях, например серповидно-клеточной, иногда при болезни Маркиафавы — Микели, а также хроническом миелолейкозе, периартериите узелковом (Периартрит).
Клиническая картина инфаркта С. зависит от его величины. Диагностика небольших инфарктов С. затруднена из-за скудности клинической симптоматики. При более обширных поражениях в результате напряжения фиброзной оболочки, развития периспленита появляются боли а левом подреберье, часто иррадиирующие в спину и усиливающиеся на вдохе. Слева определяется выраженный френикус-симптом. В зоне периспленита может выслушиваться шум трения брюшины. Лечение направлено на устранение причин, вызвавших инфаркт. Организация инфаркта С. обычно завершается формированием рубца, изредка образуется киста. При нагноении инфаркта С. показана спленэктомия.
Абсцесс селезенки. Мелкие, бессимптомно протекающие абсцессы С. нередко обнаруживаются при генерализованных не поддающихся лечению инфекционных болезнях. Наиболее важную в клиническом отношении группу представляют крупные изолированные абсцессы С., которые могут наблюдаться при бактериемии на фоне эндокардита или сальмонеллеза, при инфицировании инфарктов С., субкапсулярных гематом и др. Причиной развития абсцесса С. может служить прорыв в нее поддиафрагмального абсцесса.
При абсцессе С. обычно наблюдаются лихорадка и боли в верхней левой половине живота и грудной клетке (за счет реактивного плеврита). Боль может иррадиировать в левое плечо. Довольно часто выявляются напряжение мышц передней брюшной стенки и спленомегалия. Шум трения фиброзной оболочки С. выслушивается редко. При рентгенографии можно обнаружить зону затемнения в левом верхнем квадранте живота, смещение других органов, например толстой кишки, почки, желудка, смещение левого купола диафрагмы, а также левостороний плеврит.
При сканировании С. и печени могут быть обнаружены абсцессы диаметром 20—30 мм. Абсцесс С. выявляют также с помощью ультразвукового исследования. В пользу абсцесса С. свидетельствует и обнаружение неваскуляризированной ткани органа при артериографии на фоне соответствующей клинической картины. Абсцесс С. может осложниться кровоизлиянием в полость гнойника, прорывом в брюшную полость или плевральную полость, почку.
Лечение абсцесса С. обычно проводят антибиотиками широкого спектра действия. При неэффективности антибактериальной терапии выполняют спленэктомию. Прогноз, как правило, определяется осложнениями, например развитием Перитонита при прорыве абсцесса С. в брюшную полость или Плеврита при прорыве в плевральную полость.
Туберкулез селезенки. Чаще С. вовлекается в процесс при общем милиарном туберкулезе. Изолированный туберкулез С. нередко протекает со скудной клинической симптоматикой. Наиболее часто отмечаются спленомегалия различной степени выраженности, асцит, субфебрильная температура тела. В крови обнаруживают лейкопению (иногда лейкоцитоз), лимфоцитопению. в некоторых случаях нейтропению, тромбоцитопению, анемию. Иногда развивается апластический синдром, при котором необходимо исключить туберкулезное поражение костного мозга. При рентгенологическом исследовании брюшной полости могут быть выявлены петрифицированные очаги в области селезенки.
Диагноз туберкулеза С. затруднен, если отсутствуют признаки свежего или ранее имевшегося туберкулеза других органов. Он основывается на результатах цитологического исследования пунктата С., однако достоверным критерием является лишь обнаружение микобактерий туберкулеза в мазке или высевание их из пунктата. Необходимо учитывать, что при сопутствующем амилоидозе С. неоднократные ее пункции могут оказаться неинформативными. При подозрении на туберкулез С. даже при отсутствии надежных доказательств проводят специфическую туберкулостатическую терапию ех juvantibus.
Сифилис селезенки. При приобретенном первичном сифилисе С. имеет обычные размеры; при врожденном и приобретенном вторичном и третичном сифилисе она увеличена. Лечение направлено на основное заболевание (см. Сифилис).
Эхинококкоз селезенки. Чаще встречается его гидатидозная форма (однокамерный эхинококк), распознавание которой представляет известные трудности. В диагностике важную роль играют ультразвуковое исследование и компьютерная томография. В некоторых случаях возможен разрыв пузыря эхинококка и обсеменение дочерними сколексами брюшной полости (см. Эхинококкоз).
Спонтанный разрыв селезенки наблюдается при инфекционном мононуклеозе, лимфосаркомах, хроническом миелолейкозе. Причиной его развития могут быть распад опухоли, быстрое увеличение С. и перерастяжение ее фиброзной оболочки при спленомегалии. Клиническая картина характеризуется внезапными сильными болями в левом подреберье, признаками раздражения брюшины, быстро нарастающей анемией. Лечение оперативное; как правило, производят спленэктомию, однако в последнее время, особенно у детей, стали чаще осуществлять частичную резекцию и ушивание разрыва С. (спленорафию). Прогноз зависит от основного заболевания.
Опухоли С. встречаются редко, могут быть доброкачественными и злокачественными.
Среди доброкачественных опухолей выявляются гемангиомы, лимфангиомы, липомы, гамартомы; среди злокачественных -— лимфосаркомы, ретикулосаркомы, возможны также ангиосаркомы, гемангиоэндотелиомы, фибросаркомы. Поражение С. при лимфосаркомах редко бывает изолированным; чаще одновременно со спленомегалией обнаруживают лимфаденопатию, гепатомегалию, изменения в крови и костном мозге. Диагностировать природу изолированной опухоли С. клинически невозможно.
Симптомы всех опухолей сводятся к увеличению органа, ощущению тяжести в области левого подреберья, иногда появлению тупых, реже острых (инфаркт) болей. При пальпации С. плотноэластичная, иногда бугристая. При лимфосаркомах и ангиосаркомах возможны лихорадка, усиленное потоотделение, похудание, гиперспленизм (анемия, лейко- и тромбоцитопения). При ангиосаркоме (в одной трети случаев) отмечается разрыв селезенки. Диагноз может быть установлен при цитологическом исследовании пунктата С. Предпочтение следует отдать спленэктомии, являющейся одновременно диагностическим и лечебным мероприятием. В случаях доброкачественных опухолей лечение на этом заканчивается; при лимфомах в зависимости от гистологического строения опухоли спленэктомию дополняют соответствующей химиотерапией; при нелимфоидных злокачественных опухолях химиотерапию назначают при наличии метастазов. Прогноз при доброкачественных опухолях и лимфогранулематозе благоприятный; при других лимфомах он зависит от гистологического строения опухоли, при злокачественных нелимфоидных опухолях прогноз неблагоприятный.
Библиогр.: Алмазов В.А. и др. Лейкопении, с. 157, Л., 1981; Барта И. Селезенка, пер. с венгер., Будапешт, 1976; Бородин И.Ф. и Орлянская В.Ф. Некоторые вопросы диагностики и лечения закрытых повреждений селезенки, Клин. хир., № 4, с. 29, 1980; Гланц Р.М. и Рожинский М.М. Сберегательная хирургия повреждений селезенки, М., 1973, библиогр.; Карр Я. и др. Лимфоретикулярные болезни, пер. с англ., М., 1980; Линденбратен Л.Д. и Наумов Л.Б. Методы рентгенологического исследования органов и систем человека, Ташкент, 1976; Руководство по гематологии, под ред. А.И. Воробьева, т. 1, М., 1985; Физиология системы кровообращения, Физиология эритропоэза, под ред. В.Н. Черниговского, с. 256, Л., 1979; Фолков Б. и Нил Э. Кровообращение, пер. с англ., М., 1976; Хирургическое лечение заболеваний системы крови, под ред. О.К. Гаврилова и Д.М. Гроздова, М., 1981.
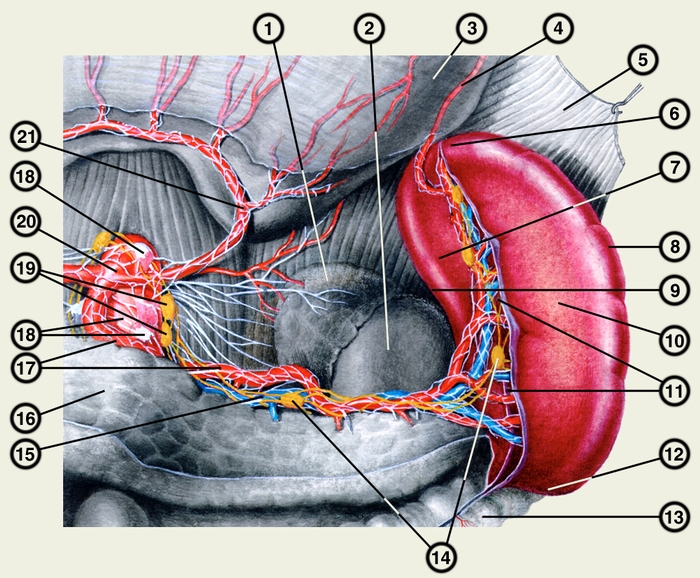 кишка удалена, желудок отвернут вверх, брюшина частично удалена; обнажены часть поджелудочной железы, левый надпочечник, верхний полюс левой почки, аорта и отходящий от нее чревный ствол с ветвями): 1 — левый надпочечник; 2 — левая почка; 3 — желудок; 4 — левая желудочно-сальниковая артерия; 5 — диафрагма; 6 — задний конец селезенки; 7 — почечная поверхность селезенки; 8 — верхний край селезенки; 9 — нижний край селезенкия; 10 — желудочная поверхность селезенки; 11 — ворота селезенки; 12 — передний конец селезенки; 13 — поперечная ободочная кишка; 14 — панкреатические и селезеночные лимфатические узлы; 15 — селезеночная вена; 16 — поджелудочная железа; 17 — селезеночная артерия и селезеночное сплетение; 18 — чревное сплетение; 19 — чревные лимфатические узлы; 20 — чревный ствол; 21 — левая желудочная артерия">
кишка удалена, желудок отвернут вверх, брюшина частично удалена; обнажены часть поджелудочной железы, левый надпочечник, верхний полюс левой почки, аорта и отходящий от нее чревный ствол с ветвями): 1 — левый надпочечник; 2 — левая почка; 3 — желудок; 4 — левая желудочно-сальниковая артерия; 5 — диафрагма; 6 — задний конец селезенки; 7 — почечная поверхность селезенки; 8 — верхний край селезенки; 9 — нижний край селезенкия; 10 — желудочная поверхность селезенки; 11 — ворота селезенки; 12 — передний конец селезенки; 13 — поперечная ободочная кишка; 14 — панкреатические и селезеночные лимфатические узлы; 15 — селезеночная вена; 16 — поджелудочная железа; 17 — селезеночная артерия и селезеночное сплетение; 18 — чревное сплетение; 19 — чревные лимфатические узлы; 20 — чревный ствол; 21 — левая желудочная артерия">Топография селезенки, ее сосуды и нервы (вид спереди; селезенка отвернута влево, тонкая кишка удалена, желудок отвернут вверх, брюшина частично удалена; обнажены часть поджелудочной железы, левый надпочечник, верхний полюс левой почки, аорта и отходящий от нее чревный ствол с ветвями): 1 — левый надпочечник; 2 — левая почка; 3 — желудок; 4 — левая желудочно-сальниковая артерия; 5 — диафрагма; 6 — задний конец селезенки; 7 — почечная поверхность селезенки; 8 — верхний край селезенки; 9 — нижний край селезенкия; 10 — желудочная поверхность селезенки; 11 — ворота селезенки; 12 — передний конец селезенки; 13 — поперечная ободочная кишка; 14 — панкреатические и селезеночные лимфатические узлы; 15 — селезеночная вена; 16 — поджелудочная железа; 17 — селезеночная артерия и селезеночное сплетение; 18 — чревное сплетение; 19 — чревные лимфатические узлы; 20 — чревный ствол; 21 — левая желудочная артерия.
II
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.