парный железистый орган, продуцирующий у женщин после родов молоко, у мужчин остается недоразвитым и не функционирует.
Анатомия. У женщин М.ж. занимает большую часть передней поверхности грудной клетки на уровне от III до VI или VII ребра между передней подмышечной и окологрудинной линиями. Форма, размеры, положение, а также функция М.ж, связаны с половым развитием женщины, беременностью и имеют индивидуальные особенности. Она лежит на передней поверхности большой грудной и частично на передней зубчатой мышцах.
Молочная железа женщины состоит из 15—25 долек, представляющих собой отдельные железки, радиально сходящиеся по направлению к соску. Между дольками залегают прослойки рыхлой волокнистой соединительной и жировой ткани с проходящими в них сосудами и нервами. Выводные протоки открываются на вершине соска. Перед впадением они расширяются и образуют млечные синусы, в которых накапливается молоко, образовавшееся в альвеолах. В них впадают многократно ветвящиеся млечные протоки, формирующие дольки М.ж. Железа расположена между листками поверхностной фасции, образующими ее капсулу. Между фасциальной капсулой железы и собственной фасцией груди находится ретромаммарная клетчатка, благодаря которой железа легко смещается относительно грудной стенки. Эпидермис соска М.ж. и околососкового кружка (ареолы) пигментирован и имеет ростковый слой, дерма богата нервными окончаниями. На бугорках кружка открываются потовые и сальные железы.
Кровоснабжение молочной железы (рис. 1) обеспечивают ветви внутренней грудной, латеральной грудной и 3—7 задних межреберных артерий. Отток крови происходит по одноименным венам.
Лимфоотток от наружных отделов М.ж. осуществляется по лимфатическим сосудам, впадающим в лимфатические узлы, расположенные на боковой поверхности грудной клетки (от II до VI ребра), и далее в подмышечные лимфатические узлы. От задних отделов железы лимфа оттекает в субпекторальные лимфатические узлы, находящиеся под малой грудной мышцей. Лимфоотток от верхних и задних отделов М.ж. происходит транспекторальным и интерпекторальным путем в подключичные лимфатические узлы. Из глубоких отделов медиальной части железы лимфа оттекает в парастернальные лимфатические узлы, анастомозирующие с лимфатическими сосудами, следующими по ходу внутренней грудной артерии и вены. Из парастернальных лимфатических узлов лимфа отводится к надключичным узлам. Лимфатические сосуды обеих М.ж. анастомозируют между собой. Иннервация осуществляется передними ветвями II—VII межреберных нервов.
Методы исследования. Тщательный сбор анамнеза должен включать сведения о течении периода полового созревания, количестве беременностей и родов, кормлении грудью, прерывании беременности, течении менструального цикла, о травмах М.ж. и выделениях из соска, о наличии опухолей М.ж. у больной и родственников. Осмотр М.ж. производят вначале в вертикальном, затем в горизонтальном положении тела. Отмечают величину, форму, положение желез, их симметричность, характер соска, состояние околососкового кружка и кожи (экзематозные изменения, втяжение кожи), смещаемость желез при активных движениях верхних конечностей, состояние сосудистой сети.
Обеими руками одновременно проводят скользящую пальпацию обеих желез, выясняя отношение железы к коже и подлежащим тканям, ее подвижность, степень дольчатости, наличие или отсутствие патологических выделений из соска, определяют симптомы Кенига (см. Мастопатия), Прибрама (при потягивании за сосок опухоль смещается за ним), Краузе (утолщение кожи ареолы вследствие поражения лимфатического сплетения подареолярной зоны). При исследовании соска отмечают наличие деформации и уплотнения ареолы, втяжение соска, кровянистые выделения из него. Тщательной пальпации подлежит область подмышечных, подключичных лимфатических узлов с обеих сторон.
Доступным методом исследования является трансиллюминация молочной железы. В зависимости от плотности патологических очагов можно видеть тени различной интенсивности, по которым судят о характере образования.
Среди инструментальных методов исследования особое значение имеет Маммография, диагностическая достоверность которой достигает 92—95%. На рентгенограммах могут выявляться затемнения, соответствующие характеру и расположению патологических очагов в железе.
Ультразвуковое исследование М.ж. в значительной степени позволяет визуализировать патологическое образование, уточнить его локализацию, размеры и структуру. Ультразвуковое исследование целесообразно проводить женщинам моложе 30 лет, в более старшем возрасте показана маммография.
Радиоизотопное исследование осуществляют путем наружной радиометрии после введения в организм радионуклида (32Р) или с помощью радиоизотопного сканирования (Сканирование). Диагностику злокачественных опухолей М.ж. осуществляют с применением дополнительных методов исследования.
Патология М.ж. включает пороки развития, повреждения, дисгормональные и воспалительные заболевания, опухоли.
Пороки развития. Полителия и полимастия проявляются наличием добавочных, иногда множественных сосков и желез, располагающихся по так называемой молочной линии, проходящей от подмышечных впадин до пахово-бедренных складок (рис. 2). Наиболее часто добавочные железы находятся в подмышечных впадинах, в период лактации они набухают, могут сецернировать молоко. В добавочных железах возможно развитие воспалительных процессов, дисгормональной гиперплазии, доброкачественных и злокачественных опухолей. Лечение заключается в оперативном удалении добавочных сосков и желез. Ателия и амастия — отсутствие соска и М.ж. с одной или с обеих сторон. Двусторонняя амастия наблюдается крайне редко; для исключения врожденной дистопии М.ж. необходимо тщательное исследование молочной линии.
Повреждения. Среди повреждений наиболее часто встречаются ушибы или ожоги. При присоединении вторичной инфекции возможно нагноение интрамаммарных гематом; в последующем могут развиться псевдокисты. Диагноз ставят на основании данных анамнеза и клинического исследования; при необходимости проводят маммографию и биопсию. Лечение осуществляется по общим правилам (см. Ушиб). При развитии осложнений гнойник вскрывают, пораженный участок М.ж. резецируют. Лечение ранений М.ж. проводится по общим правилам (см. Раны). В период лактации могут образоваться молочные свищи, которые обычно закрываются после прекращения лактации.
Заболевания. Гипомастия (недоразвитие М.ж.) и гипермастия (гипертрофия М.ж.) обычно сочетаются с другими эндокринными нарушениями. Пубертатная гипертрофия М.ж. наблюдается как у девочек, так и у мальчиков в период полового созревания. Характеризуется часто асимметричным набуханием, увеличением в объеме и болезненностью М.ж. Лечение пубертатной гипертрофии М.ж. консервативное. При повышенной болезненности местно применяют холод.
Гинекомастия — дисгормональное заболевание М.ж. у мужчин, проявляющееся увеличением М.ж. вследствие гиперплазии железистых ходов и соединительной ткани (см. Гинекомастия). К дисгормональным нейроэндокринным заболеваниям относят мастопатию (Мастопатия).
Галакторея — самопроизвольное выделение молока из сосков в перерывах между кормлениями или истечение молока из соска второй М.ж. в момент кормления. Выделение молока вне периода лактации связано с нарушениями функции эндокринных органов. При длительном истечении молока возможно развитие мацерации кожи и экземы. Лечение общеукрепляющее, производят фарадизацию сосков. Для предупреждения мацерации к соскам прикладывают сухие марлевые салфетки.
Телит — воспаление соска М.ж., наблюдается редко, т.к. обычно воспалительный процесс с соска распространяется на окружающие ткани железы и сопровождается маститом.
Гипертелия (гипертрофия одного или обоих сосков) развивается в результате хронического воспаления крупных млечных протоков. Больные в лечении не нуждаются, подлежат наблюдению, Липогранулема М.ж. является следствием перенесенной травмы и гематомы, может развиться после инъекции лекарственных веществ при лечении мастита и мастопатии. Обычно наблюдается у полных женщин. Характерно наличие в подкожной клетчатке уплотнения, спаянного с кожей и имеющего нечеткие контуры. Дифференциальный диагноз проводят со злокачественными опухолями М.ж. Лечение оперативное — резекция участка железы.
Тромбофлебит М.ж. редко бывает изолированным, чаще наблюдается при тромбофлебите подкожных вен переднебоковой области грудной клетки (болезнь Мондора). Лечение включает применение повязок с гепариновой мазью, согревающих компрессов, пиявок, антикоагулянтов, антибиотиков.
Трещины сосков образуются после родов в первые месяцы и особенно в первые дни лактации. Их образованию способствуют особенности строения сосков, легкая ранимость кожи, недостаточный гигиенический уход за сосками и др. Трещины могут быть множественными, достаточно глубокими, возможны кровотечения. Боли, значительно усиливающиеся во время кормления, заставляют отказаться от него, что приводит к лактостазу. В случае присоединения инфекции и лактостаза развивается Мастит, который является самым распространенным воспалительным заболеванием М.ж. Для лечения трещин местно применяют прижигающие и дубящие вещества (спирт, танин, перманганат калия, бриллиантовый зеленый, нитрат серебра и др.). При сухости сосков рекомендуют обмывать соски после каждого кормления и прикладывать марлевую салфетку с вазелином, ланолином, 5% метилурациловой мазью. Применяют УФ-облучение, аэроионизацию, дарсонвализацию. В случае инфицирования трещины на сосок накладывают эмульсии и мази, содержащие антибиотики. При мелких трещинах следует продолжать кормление ребенка. Профилактика трещин сводится к мытью сосков теплой и холодной водой без мыла, осторожному вытягиванию сосков и бережному растиранию их грубой тканью, ношению лифчиков из хлопчатобумажных и льняных тканей.
Туберкулез М.ж. встречается редко. Различают узловую (опухолевидную), свищевую, абсцедирующую и склерозирующую формы. При узловой форме отмечают некоторое увеличение и деформацию М.ж.; при пальпации определяют плотноэластические болезненные узелки, имеющие нечеткие границы. Регионарные лимфатические узлы плотные, увеличенные, умеренно болезненные. В дальнейшем узелки сливаются между собой, образовавшееся опухолевидное образование размягчается, нагнаивается, возникает туберкулезный абсцесс (абсцедирующая форма). После вскрытия абсцесса образуется один или несколько гнойных свищей или язв (свищевая форма). При локализации язвы в области соска и ареолы клиническая картина сходна с проявлениями рака Педжета. Склерозирующая форма характеризуется образованием плотных бугристых узлов с нечеткими границами, спаянных с окружающими тканями и кожей, возможно втяжение соска. Клиническая картина заболевания напоминает панцирную форму рака М.ж. Диагноз туберкулеза М.ж. устанавливают на основании анамнеза, течения заболевания (общая интоксикация, субфебрильная температура), положительных кожных проб. Диагноз подтверждается данными цитологического и гистологических исследований. Лечение проводят противотуберкулезными средствами.
Сифилис М.ж. встречается крайне редко. В первичной стадии развивается твердый шанкр, обычно в области соска и ареолы; отмечается значительное увеличение лимфатических узлов. Для вторичного сифилиса характерно образование папул. Третичный сифилис М.ж. проявляется в виде диффузного сифилитического мастита и солитарной гуммозной опухоли. При пальпации определяется плотный, сращенный с тканями, малоболезненный узел с четкими границами. В случае гнойного расплавления узла образуется сифилитическая язва. Диагноз основан на данных анамнеза и особенностях клинической картины заболевания, подтверждается положительной реакцией Вассермана, результатами цитологического и гистологического исследований. Дифференциальный диагноз проводят с туберкулезом и раком М.ж. Лечение заключается в применении противосифилитических средств.
Актиномикоз М.ж. бывает первичным и вторичным. При первичном возбудитель проникает через сосок или кожу. Вторичный развивается вследствие прорыва свищей из плевры или лимфогенным путем. Характерно возникновение очень плотных узлов, в последующем образуется диффузный бугристый инфильтрат со свищевыми ходами, из которых выделяется желтоватый жидкий гной с крупинками. После заживления вследствие склероза тканей отмечается сморщивание, деформация М.ж. Диагноз подтверждается данными микроскопического исследования гноя, положительной серологической реакцией с актинолизатом. Лечение чаще оперативное (резекция пораженного участка железы), применяют также рентгенотерапию, антибиотики, актинолизат.
Эхинококкоз М.ж. — очень редкое заболевание, характеризующееся образованием солитарной кисты, имеющей округлую форму и плотноэластическую консистенцию. Кожа над ней не изменена, регионарные лимфатические узлы не увеличены. Диагноз ставят на основании клинических данных, результатов маммографии, наличия в анамнезе эхинококкоза печени и других органов. Лечение оперативное — удаление кисты с капсулой без ее вскрытия.
Опухоли М.ж. бывают доброкачественными и злокачественными. Большинство доброкачественных опухолей М.ж. имеет эпителиальное происхождение. К ним относят аденомы М.ж. и соска, папилломы протока. Наиболее часто встречающаяся доброкачественная опухоль М.ж. — фиброаденома, состоящая из эпителиальных элементов и соединительнотканной стромы. Наблюдается в любом участке М.ж., имеет вид округлого, отграниченного от окружающих тканей и хорошо смещаемого узла. При папилломе М.ж. возможны кровянисто-серозные выделения из соска (рис. 3). Диагноз основан на данных пальпации и результатах маммографии (Маммография). Рак на фоне фиброаденомы развивается реже. чем на фоне дисгормональных гиперплазий. Лечение доброкачественных опухолей М.ж. оперативное. Производят секторальную резекцию железы с обязательным срочным гистологическим исследованием удаленного образования.
Злокачественные новообразования М.ж. занимают одно из первых мест среди злокачественных опухолей у женщин. Рак М.ж. — заболевание старших возрастных групп. Важным фактором в его генезе считают срок первой беременности и первых родов. Риск рака М.ж. вдвое выше у женщин, имевших первую беременность в возрасте 35 лет и старше, по сравнению с теми, кому при первой беременности было до 20 лет. Позднее появление менструаций (17 лет и старше) и поздняя менопауза (у женщин в возрасте 50 лет и старше) увеличивают риск рака М.ж. в 1,5—2 раза. Установлена также обратная связь между числом рожденных детей и частотой рака М.ж.; риск заболевания у нерожавших женщин выше, чем у рожавших. Выявлено увеличение относительного риска заболевания раком М.ж. при частом употреблении говядины, свинины, сладостей, алкоголя. Результаты большого числа исследований показывают, что рак М.ж. у кровных родственников больных женщин с этой патологией возникает в 6—7 раз чаще, чем у женщин с неотягощенной наследственностью. Риск возникновения рака молочной железы в 2—3 и более раз выше при наличии пролиферирующей кистозной мастопатии и доброкачественных опухолей молочных желез.
По международной клинической классификации рака М.ж. различают четыре стадии распространенности опухолевого процесса. При этом учитывают степень распространения первичной опухоли (Т), поражение регионарных лимфатических узлов (N) и наличие отдаленных метастазов (М). В случае нескольких опухолей одной М.ж. категория Т определяется по размеру наибольшей опухоли.
Т — первичная опухоль
TIS — преинвазивная карцинома (carcinoma in situ), неинфильтративная внутрипротоковая карцинома или рак соска (рак Педжета), когда пальпаторно опухоль в М.ж. не определяется
То — опухоль в М.ж. не определяется
Т1 — опухоль 2 см или менее в ее наибольшем диаметре
Т1а — не фиксированная к подлежащей грудной фасции и (или) мышце
Т1b — фиксированная к подлежащей грудной фасции и (или) мышце
Т2 — опухоль более 2 см, но не более 5 см в ее наибольшем диаметре
Т2a — не фиксированная к подлежащей грудной фасции и (или) мышце
T2b — фиксированная к подлежащей грудной фасции и (или) мышце
Т3 — опухоль более 5 см в ее наибольшем диаметре
Т3a — не фиксированная к подлежащей груднойфасции и (или) мышце
Т3b — фиксированная к подлежащей грудной фасции и (или) мышце
Т4 — опухоль любых размеров с прямым распространением на грудную стенку (включая ребра, межреберные мышцы и переднюю зубчатую мышцу, не включая грудные мышцы) или кожу
T4a — фиксированная к грудной клетке
Т4b — с отеком, инфильтрацией или изъязвлением кожи М.ж. (включая симптом апельсиновой корки) или дочерними узелками (сателлитами) на коже железы
Примечание: морщинистость кожи, ретракция соска или любые другие кожные изменения, за исключением перечисленных в Т4b могут иметь место также при Т1, Т2 и Т3. Наличие их не влияет на классификацию.
N — регионарные лимфатические узлы
No — подмышечные лимфатические узлы на стороне поражения не пальпируются
N1 — подмышечные лимфатические узлы на стороне поражения пальпируются
N1а — лимфатические узлы оцениваются как неметастатические
N1b — лимфатические узлы оцениваются как метастатические
N2 — подмышечные лимфатические узлы на стороне поражения спаяны друг с другом или с другими структурами
N3 — пальпируются лимфатические узлы над или под ключицей или имеется отек руки на стороне поражения
Примечание; может быть дополнительная информация о состоянии регионарных лимфатических узлов (N_ — характеристика узлов, в которых гистологически доказано отсутствие метастазов: N+ — узлов, в которых гистологически доказано наличие метастазов).
М — отдаленные метастазы
Мо — признаков отдаленных метастазов нет
М1 — имеются отдаленные метастазы, включая поражение кожи за пределами М.ж.
Руководствуясь этой классификацией, отдельные стадии рака М.ж. можно охарактеризовать следующим образом:
I стадия — Т1a, Т1b, No, N1a, Мо
II стадия — То, Т1a, Т1b, N1b, Мо, Т2a, Т2b, No, N1a, N1b, Mo
III стадия — любая степень T3, T4, любая степень N, Мо, любая степень T, N2, N3, M0
IV стадия — любая степень T, любая степень N, M1
Примечание: степень Т и N уточняется гистологическим исследованием.
Наряду с международной классификацией в СССР, особенно в практической работе, широко используется клинико-анатомическая классификация, в которой также выделяется четыре стадии распространенности опухолевого процесса:
I стадия — опухоль менее 3 см в наибольшем диаметре, располагающаяся в толще М.ж., не переходящая на окружающую клетчатку и покровы; поражение регионарных лимфатических узлов гистологически не установлено
IIa стадия — опухоль от 3 до 5 см в наибольшем диаметре, переходящая с ткани М.ж. на клетчатку, с наличием кожных симптомов, но без поражений лимфатических узлов
IIб стадия — опухоль того же размера и вида или меньших размеров, но с поражением одиночных подмышечных лимфатических узлов первого коллектора
IIIa стадия — опухоль от 5 до 10 см в диаметре или любого размера, прорастающая или изъязвляющая кожный покров или проникающая в подлежащие фасциально-мышечные слои, но без регионарных метастазов
Illб стадия — опухоль любого размера с множественными метастазами в подмышечной или подключичной и подлопаточной областях и ключично-грудных треугольниках
IIIв стадия — опухоль любого размера с метастазами в лимфатические узлы в области надключичной ямки
IV стадия — распространенное поражение М.ж. с диссеминацией в коже или обширным изъязвлением: опухоль любого размера, плотно фиксированная к грудной стенке, с метастазами в регионарные лимфатические узлы или без них; опухоль М.ж. с отдаленными метастазами.
Обе М.ж. примерно одинаково часто поражаются раком, двустороннее поражение встречается редко. Опухоли, возникающие во второй М.ж., нередко оказываются метастатическими. Наиболее часто опухоли локализуются в верхненаружном квадранте М.ж. Изредка опухоли развиваются из эктопированных железистых клеток за пределами М.ж., чаще по ходу молочных линий.
Вначале рак М.ж. протекает обычно бессимптомно, и опухоль обнаруживается случайно при мытье, смене одежды и т.д. При этом чаще всего в М.ж. выявляются узлы диаметром от 2 до 3 см. При диспансерном обследовании женщин с применением современных методов диагностики возможно обнаружение опухолей размером до 0,5 см в диаметре, которые еще не могут быть выявлены путем пальпации.
Наиболее частой злокачественной опухолью М.ж. является дольковый неинфильтрирующий рак. В 15—30% случаев встречается двустороннее поражение. В группу инфильтрирующих карцином входят все опухоли, имеющие строение железистого, солидного и скирастворозного рака. Последние два варианта составляют до 70—85% всех случаев рака М.ж. К особым гистологическим вариантам относят медуллярную (мозговидную) карциному с лимфоидной инфильтрацией стромы; папиллярную карциному (аденоидно-кистозный рак, криброзный рак, решетчатый рак, Цилиндрома), встречающуюся крайне редко; слизистый (коллоидный, желатинозный, перстневидно-клеточный) рак; дольковый (лобулярный) инфильтративный рак, который является более поздней стадией долькового рака; болезнь Педжета — особую разновидность рака М.ж., характеризующуюся экземоподобным поражением кожи соска с развитием в М.ж. опухоли. Среди редких форм рака описывают плоскоклеточный рак, рак с апокриновой метаплазией. Различают также анаплазированные формы рака: диффузный (круглоклеточный), веретеноклеточный, полиморфно-клеточный, гигантоклеточный.
Клинические варианты рака М.ж. различны, но чаще наблюдаются узловые и диффузные формы. Узловой рак встречается наиболее часто, локализуется в верхненаружном квадранте железы или в центральной зоне. Пальпаторно определяется четко очерченное, округлое, плотное, ограниченно подвижное образование. Над опухолью могут выявляться пастозность кожи, симптом лимонной корки, инфильтрация кожи (рис. 4), втяжение соска (рис. 5).
Диффузный рак объединяет отечно-инфильтративную, панцирную, рожеподобную и маститоподобную формы (рис. 6). Отечно-инфильтративная форма чаще возникает у молодых женщин, нередко в период беременности и лактации. М. ж. при этом увеличена, кожа пастозна и отечна, гиперемирована. Пальпируется инфильтрат без четких контуров. Панцирный рак характеризуется опухолевой инфильтрацией ткани железы и кожи. Кожа становится плотной, пигментированной, плохо смещаемой. Молочная железа уменьшается, подтягивается кверху, сморщивается. Опухолевая инфильтрация сдавливает грудную стенку в виде панциря. Рожеподобная и маститоподобная формы рака имеют острое течение, чрезвычайно злокачественны, быстро рецидивируют после радикальных мастэктомий и бурно метастазируют. При рожеподобной форме поражение кожи напоминает эритематозную рожу, отмечается высокая температура тела (39°—40°). При маститоподобной форме М.ж. значительно увеличена, напряжена, плотна, выражены гиперемия и гипертермия кожи, отмечается повышение температуры тела.
Рак М.ж. встречается у мужчин. При этом возможны все клинико-гистологические формы рака М.ж., включая рак Педжета. Клинически рак М.ж. у мужчин характеризуется более медленным прогрессированием заболевания.
Диагностика рака М.ж., особенно в начальных стадиях его развития, затруднена. Показано систематическое обследование женщин, составляющих группу риска — старше 35 лет, особенно страдающих предраковыми и другими заболеваниями молочной железы. Необходимо комплексное клиническое и специальное обследование больных, включающее маммографию и ультразвуковую эхолокацию М.ж. Дуктография показана при подозрении на внутрипротоковую папиллому и внутрипротоковый рак. Ультразвуковая эхолокация с точностью до 86% позволяет выявлять опухоли М.ж. диаметром более 1 см. Сочетание маммографии и ультразвукового исследования увеличивает выявляемость рака М.ж.
Термография является достаточно информативной в диагностике рака М.ж., однако она оказалась менее эффективной при выявлении его бессимптомных форм.
Особое значение в диагностике рака занимают цитологическое и гистологическое исследования материала, полученного при аспирационной биопсии опухоли, мазков выделений из сосков. Пункцию опухоли проводят тонкой иглой с помощью шприца, аспирацию повторяют 3—4 раза (рис. 7). При необходимости выполняют секторальную резекцию со срочным гистологическим исследованием (рис. 8). Эти методы технически просты, легко выполнимы в амбулаторных условиях, могут быть применены повторно. Следует учитывать, что отрицательные результаты исследований не исключают возможность злокачественного новообразования.
К дополнительным методам, разработанным в последнее время, следует отнести определение ферритиннесущих лимфоцитов, особенно у больных раком М.ж. в ранних стадиях. Исследование тканевого полипептидного и раково-эмбрионального антигена у больных раком молочной железы имеет относительное значение.
Количественное определение нуклеиновых кислот (ДНК и РНК), содержание которых в опухолевых клетках значительно повышено, позволяет судить о степени злокачественности опухоли М.ж. Изучение гормонального статуса помогает определить степень чувствительности опухоли к гормонам и тем самым выработать оптимальную тактику лечения. Когда перечисленные методы исследования не позволяют уточнить диагноз, выполняют инцизионную биопсию со срочным гистологическим исследованием.
Выбор метода лечения зависит от стадии опухолевого процесса. Только хирургическое лечение применяют в ранних (I и IIa) стадиях рака М.ж. Во всех остальных стадиях хирургическое лечение обязательно должно быть дополнено лучевой терапией, лекарственными методами или их сочетанием.
В онкологической практике применяют несколько типов оперативных вмешательств. Радикальная мастэктомия по Холстеду — Майеру — удаление М.ж. вместе с большой и малой грудными мышцами и регионарными лимфатическими узлами подмышечно-подлопаточно-подключичной зоны. Расширенная радикальная мастэктомия — это радикальная мастэктомия, дополненная удалением парастернальных лимфатических узлов по ходу внутренних грудных артерий и вен. Этот вид оперативного вмешательства показан при локализации опухоли в центральных и медиальных отделах М.ж., что связано с путями метастазирования в парастернальные лимфатические узлы. Радикальная модифицированная мастэктомия (операция Пейти) принципиально отличается от радикальной мастэктомии сохранением большой грудной мышцы, в которую редко прорастает опухоль. Операция Пейти менее травматична, что способствует лучшему заживлению раны. Ее выполняют при относительно ограниченном распространении процесса (T1,2, No, Mo), локализации опухоли в наружных отделах органа. Мастэктомию с удалением фасции большой грудной мышцы и подмышечных лимфатических узлов применяют как паллиативное вмешательство при запущенных формах заболевания либо при противопоказаниях к радикальной мастэктомии в связи с тяжелой сопутствующей патологией. Эта операция при противопоказаниях к наркозу может быть проведена под местной анестезией. Мастэктомию с удалением подмышечных лимфатических узлов выполняют, более широко при ограниченных по распространенности опухолях у больных пожилого возраста или при противопоказаниях к радикальной мастэктомии в связи с сопутствующими заболеваниями. Радикальная секторальная резекция М.ж. в одном блоке с лимфатическими узлами подключично-подмышечно-подлопаточной зоны допустима при ограниченных по распространенности узловых формах опухолей (Т1,2, No).
Лучевая терапия при раке М.ж. применяется как самостоятельно, так и в сочетании с другими методами лечения. Разнообразны цели и задачи, форма и методика лучевого лечения рака М.ж. В сочетании с химиотерапией и лечением гормональными препаратами облучение является ведущим компонентом лечения рака М.ж. в IIIв, IV стадиях. Уменьшение и ограничение опухолевого процесса у таких больных в ряде случаев создает возможность проведения оперативного вмешательства. Лучевую терапию успешно применяют при рецидивах опухоли и отдаленных метастазах. С целью улучшения непосредственных и отдаленных результатов используют комбинированное (лучевое и хирургическое) лечение рака молочной железы. Существуют три метода комбинированного лечения: облучение в предоперационном периоде с последующим оперативным вмешательством; операция с послеоперационной лучевой терапией; лучевая терапия как до, так и после операции.
В качестве самостоятельного метода лучевую терапию применяют во всех случаях, когда имеются противопоказания к оперативному лечению, и при отказе больных от операций. В комплекс лечебных мероприятий при распространенном раке М.ж. включают гормонотерапию: лечение физиологически неактивными антиэстрогенными препаратами (андрогенами), непосредственно воздействующими на опухолевую клетку и не затрагивающими центральные механизмы гормоногенеза. С целью подавления эстрогенемии при распространенных формах рака М.ж. проводят двустороннюю овариэктомию.
Для лечения злокачественных опухолей широко используют химиотерапию (Химиотерапия), которая оказывает местное и общее воздействие на опухолевые клетки. Ее применяют с целью профилактики рецидивов и метастазов после хирургического лечения или лучевой терапии, для лечения выявленных после радикального хирургического лечения метастазов и рецидивов заболевания. Как правило, химиотерапию проводят при далеко зашедших формах рака М.ж. Из противоопухолевых антибиотиков применяют адриамицин, который используют и в виде монохимиотерапии, и в качестве одного из компонентов комбинированной химиотерапии. В ее основе лежит принцип множественного блокирования разных звеньев биосинтеза опухолевой клетки. Наиболее распространена схема комбинированной химиотерапии, включающая еженедельные внутривенные вливания 5-фторура-цила (12 мг/кг), метотрексата (0,75 мг/кг), винкотористина (0,025 мг/кг). Циклофосфан (2 мг/кг) и преднизолон (0,25—0,75 мг/кг) назначают внутрь ежедневно. Курс химиотерапии проводят в течение 8 нед. с последующей поддерживающей терапией.
Проводят также дополнительную, или адъювантную, химиотерапию после операции при локальных опухолях молочной железы, т.к. она удлиняет сроки появления рецидивов и метастазов, снижая при этом их частоту на 7—18%, и тем самым увеличивает продолжительность жизни больных.
Наиболее высоких результатов лечения достигают в тех случаях, когда используют комплексный метод, т. е. сочетают как регионарные (операция, лучевая терапия), так и общие (химиотерапия, гормонотерапия) лечебные мероприятия.
После окончания лечения больного раком М.ж. разрабатывают программу его реабилитации с учетом общего состояния, возраста, стадии процесса, профессии и условий труда. Основной целью ее является устранение многочисленных осложнений, которые возникают в основном после оперативного лечения, например ограничение подвижности в плечевом суставе, плексит, лимфостаз верхней конечности и т.д. Чрезвычайно важны психологические проблемы, возникающие у больных после установления диагноза и операции. Реабилитацию больных с опухолями М.ж. осуществляет обычно группа специалистов (радиолог, химиотерапевт, психолог, физиотерапевт).
Отдаленные результаты лечения больных раком М.ж. зависят от стадии опухолевого поражения. Хирургический метод при ранних формах (I—IIa стадии) позволяет получить 5-летнюю выживаемость у примерно 90% больных. Использование комбинированного метода лечения, состоящего из хирургического вмешательства и последующей химиотерапии, который применяют начиная со IIб стадии, не приводит к улучшению показателей 5-летней выживаемости по различным стадиям и составляет 72,5%. Комплексный метод лечения (предоперационное облучение на фоне химиотерапии с последующей радикальной мастэктомией с сохранением большой грудной мышцы и проведением адьювантной химио- и гормонотерапии) применяют в основном у больных с III стадией заболевания. Он позволяет получить показатель 5-летней выживаемости в 42,9%.
Операции. С целью коррекции объема М.ж., улучшения ее формы при наличии врожденных и приобретенных аномалий и деформации применяют пластические операции (маммопластика). При гипомастии и атрофических процессах М.ж. применяют пластику местными тканями (мышечно-фасциальные лоскуты) и эксплантацию эндопротезов М.ж. из различных синтетических материалов (чаще силиконовые эндопротезы). При амастии и после радикальной мастэктомии по поводу рака М.ж. формируют новую М.ж. путем эксплантации эндопротеза под кожу передней грудной стенки или пластики собственными тканями (стебельчатый лоскут по Филатову и др). При гипермастии (вне периода беременности и лактации) применяют операции с целью уменьшения объема М.ж. Большинство методов предусматривает резекцию железистой ткани, избытка кожи и перемещение кверху ареолярной зоны на питающей ножке.
Библиогр.: Александров И.И. и др. Применение гипертермии и гипергликемии при лечении злокачественных опухолей. М., 1480; Анатомия человека, под ред. М.Р. Санина, т. 2, с. 472, М., 1986; Баженова А.П., Островцев Л.Д. и Шаханашвили Н.Н. Рак молочной железы, М., 1985; Герасименко В.Н. Реабилитация онкологических больных, М., 1977; Дегрель Н. Атлас заболеваний молочной железы, пер. с нем., с. 36, Будапешт, 1977: Дымирский Л.Ю. Рак молочной железы, М., 1980; Зедгенидзе Г.А. и Цыб А.Ф. Клиническая лимфография, М., 1977; Кукин Н.С. Диагностика и лечение заболеваний молочной железы. М., 1972. библиогр., Олиня А.Я. и Витола Г.Я. Эндокринные аспекты рака молочной железы, Рига, 1981; Сергеев С.И., Власов П.В. и Островская И.М. Комплексная рака молочной железы, М., 1978; Хэм А. и Кормак Д. Гистология, пер. с англ., т. 5, стр. 172, М,, 1983; Чухриенко Д.П. и Люлько А.В. Атлас операций на молочной железе, Киев, 1971.
 биопсия молочной железы: железа фиксирована левой рукой, игла введена в толщу опухоли">
биопсия молочной железы: железа фиксирована левой рукой, игла введена в толщу опухоли">Рис. 7. Пункционная биопсия молочной железы: железа фиксирована левой рукой, игла введена в толщу опухоли.
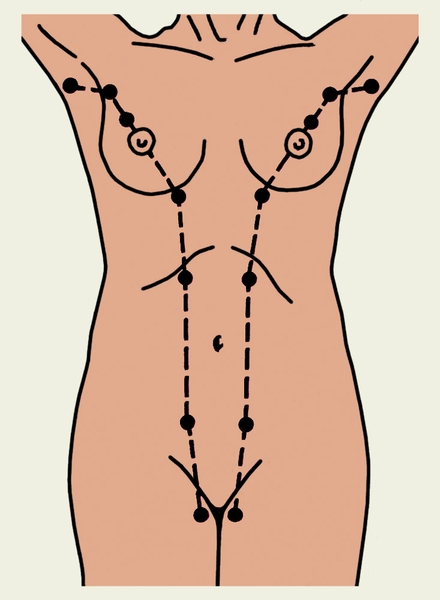
Рис. 2. Проекция молочных линий. Полителия.
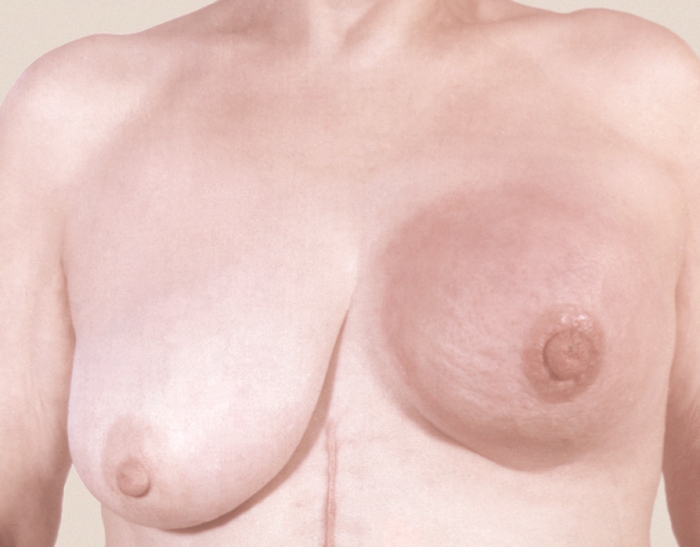
Рис. 6. Маститоподобная форма рака левой молочной железы.
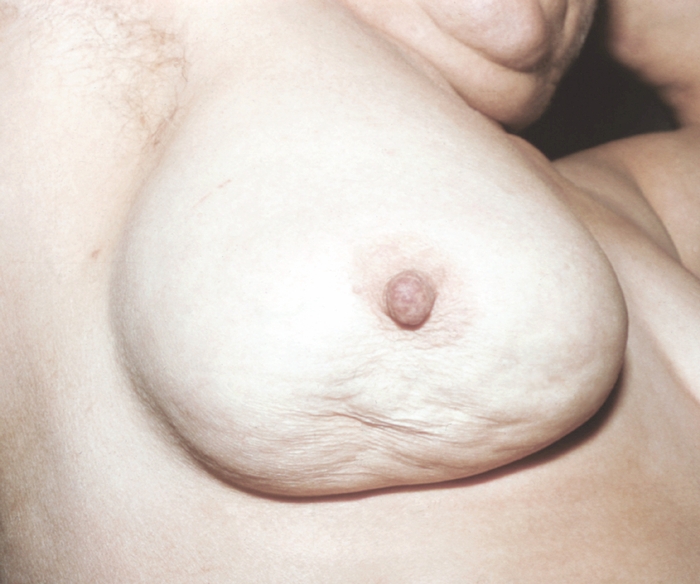
Рис. 4. Уплощение и втянутость кожи в области нижних квадрантов при раке молочной железы.
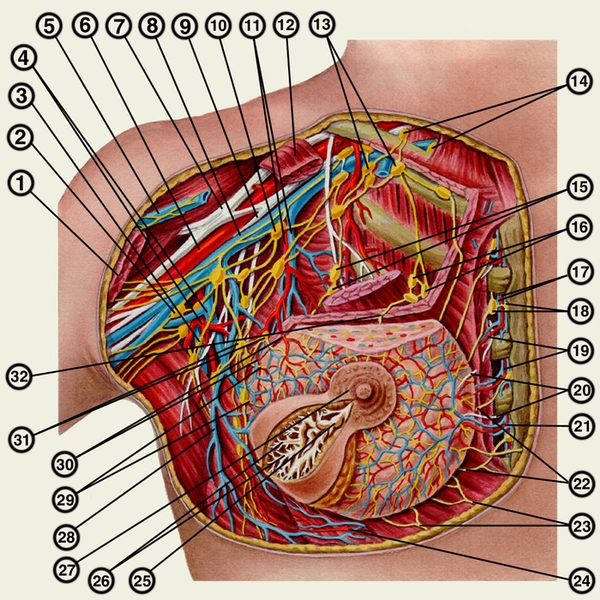 нервы и лимфатические узлы молочной железы: 1 — большая грудная мышца; 2 — латеральные лимфатические узлы; 3 — подлопаточный лимфатический узел; 4 — подлопаточные артерия и вена; 5 — латеральная подкожная вена руки; 6 и 8 — подмышечные артерия и вена; 7 и 9 — латеральный и медиальный пучки плечевого сплетения; 10 — центральные лимфатические узлы; 11 — латеральные грудные артерия и вена; 12 — малая грудная мышца; 13 — верхушечные лимфатические узлы; 14 — надключичные лимфатические узлы; 15 — подгрудные лимфатические узлы; 16 — межгрудные лимфатические узлы; 17 — внутренние грудные артерия и вена; 18 — окологрудинные лимфатические узлы: 19 — прободающие ветви внутренней грудной артерии; 20 — медиальные ветви к молочной железе от межреберных нервов; 21 — ветвь к молочной железе от внутренней грудной артерии; 22 — лимфатические сосуды молочной железы, направляющиеся к окологрудинным лимфатическим узлам; 23 — лимфатические сосуды молочной железы, направляющиеся к предбрюшинной клетчатке; 24 — ветвь к молочной железе от задней межреберной артерии; 25 — млечный синус доли молочной железы; 26 — млечные протоки; 27 — околососковый кружок молочной железы; 26 — грудонадчревная вена; 29 — лимфатические сосуды молочной железы, направляющиеся к грудным лимфатическим узлам; 30 — латеральные ветви к молочной железе от латеральной грудной артерии; 31 — грудные лимфатические узлы; 32 — лимфатический сосуд молочной железы, направляющийся к межгрудным лимфатическим узлам">
нервы и лимфатические узлы молочной железы: 1 — большая грудная мышца; 2 — латеральные лимфатические узлы; 3 — подлопаточный лимфатический узел; 4 — подлопаточные артерия и вена; 5 — латеральная подкожная вена руки; 6 и 8 — подмышечные артерия и вена; 7 и 9 — латеральный и медиальный пучки плечевого сплетения; 10 — центральные лимфатические узлы; 11 — латеральные грудные артерия и вена; 12 — малая грудная мышца; 13 — верхушечные лимфатические узлы; 14 — надключичные лимфатические узлы; 15 — подгрудные лимфатические узлы; 16 — межгрудные лимфатические узлы; 17 — внутренние грудные артерия и вена; 18 — окологрудинные лимфатические узлы: 19 — прободающие ветви внутренней грудной артерии; 20 — медиальные ветви к молочной железе от межреберных нервов; 21 — ветвь к молочной железе от внутренней грудной артерии; 22 — лимфатические сосуды молочной железы, направляющиеся к окологрудинным лимфатическим узлам; 23 — лимфатические сосуды молочной железы, направляющиеся к предбрюшинной клетчатке; 24 — ветвь к молочной железе от задней межреберной артерии; 25 — млечный синус доли молочной железы; 26 — млечные протоки; 27 — околососковый кружок молочной железы; 26 — грудонадчревная вена; 29 — лимфатические сосуды молочной железы, направляющиеся к грудным лимфатическим узлам; 30 — латеральные ветви к молочной железе от латеральной грудной артерии; 31 — грудные лимфатические узлы; 32 — лимфатический сосуд молочной железы, направляющийся к межгрудным лимфатическим узлам">Рис. 1. Сосуды, нервы и лимфатические узлы молочной железы: 1 — большая грудная мышца; 2 — латеральные лимфатические узлы; 3 — подлопаточный лимфатический узел; 4 — подлопаточные артерия и вена; 5 — латеральная подкожная вена руки; 6 и 8 — подмышечные артерия и вена; 7 и 9 — латеральный и медиальный пучки плечевого сплетения; 10 — центральные лимфатические узлы; 11 — латеральные грудные артерия и вена; 12 — малая грудная мышца; 13 — верхушечные лимфатические узлы; 14 — надключичные лимфатические узлы; 15 — подгрудные лимфатические узлы; 16 — межгрудные лимфатические узлы; 17 — внутренние грудные артерия и вена; 18 — окологрудинные лимфатические узлы: 19 — прободающие ветви внутренней грудной артерии; 20 — медиальные ветви к молочной железе от межреберных нервов; 21 — ветвь к молочной железе от внутренней грудной артерии; 22 — лимфатические сосуды молочной железы, направляющиеся к окологрудинным лимфатическим узлам; 23 — лимфатические сосуды молочной железы, направляющиеся к предбрюшинной клетчатке; 24 — ветвь к молочной железе от задней межреберной артерии; 25 — млечный синус доли молочной железы; 26 — млечные протоки; 27 — околососковый кружок молочной железы; 26 — грудонадчревная вена; 29 — лимфатические сосуды молочной железы, направляющиеся к грудным лимфатическим узлам; 30 — латеральные ветви к молочной железе от латеральной грудной артерии; 31 — грудные лимфатические узлы; 32 — лимфатический сосуд молочной железы, направляющийся к межгрудным лимфатическим узлам.
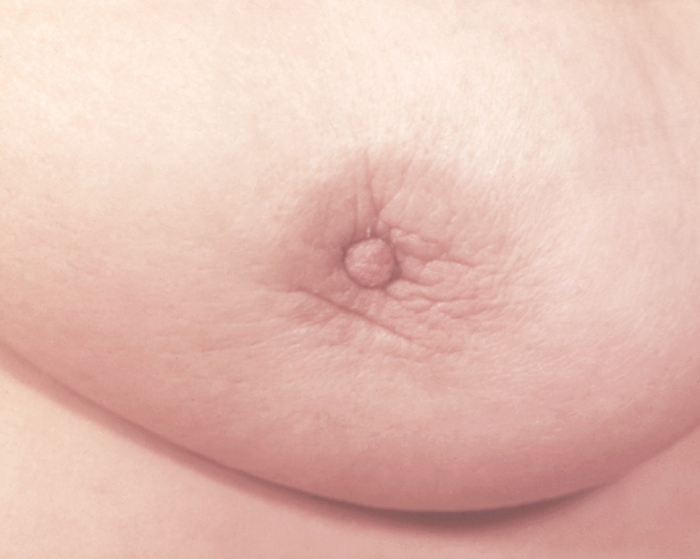 Инфильтрация ареолы и втянутый сосок при раке молочной железы">
Инфильтрация ареолы и втянутый сосок при раке молочной железы">Рис. 5. Инфильтрация ареолы и втянутый сосок при раке молочной железы.

Рис. 3. Кровянисто-серозные выделения из соска у больной с внутрипротоковой папилломой.
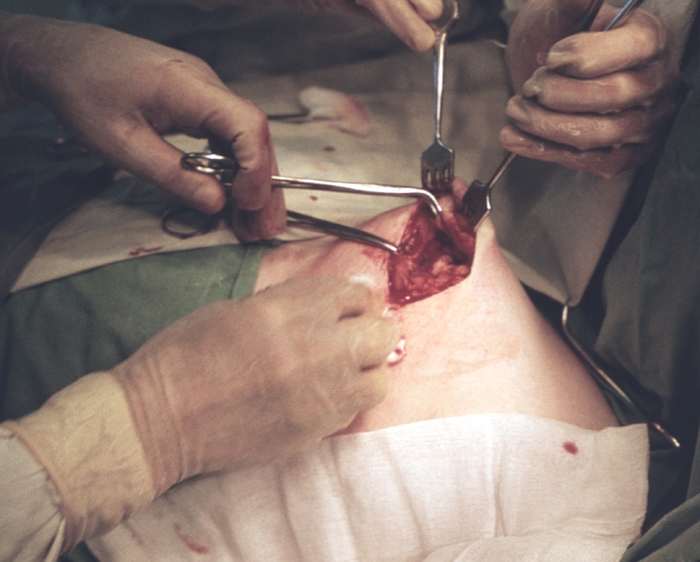
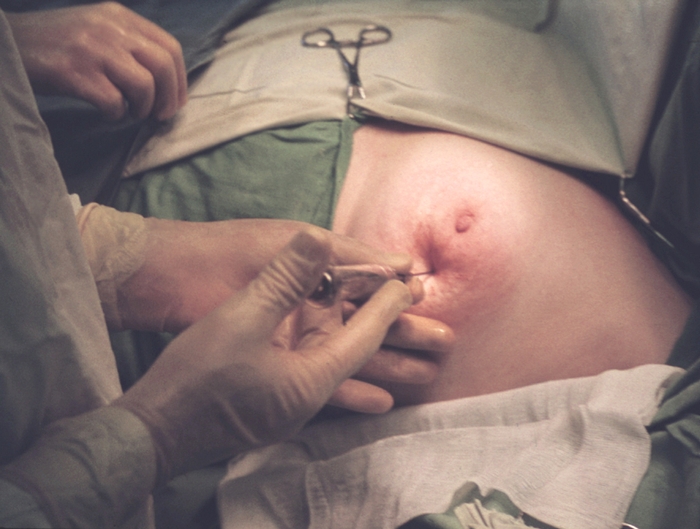
Рис. 8. Этап секторальной резекции молочной железы.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.