наружный мужской половой орган. Образован двумя пещеристыми телами и одним губчатым.
Различают головку, тело и корень П. ч. Пещеристые тела имеют цилиндрическую форму. Их задние концы заострены, расходятся в стороны в виде ножек, которые прикрепляются к нижним ветвям лобковых костей, образуя корень полового члена. Дистальные пещеристые тела сращены между собой и покрыты белочной оболочкой, от которой отходят соединительнотканные пучки, образующие перегородку П. ч. Передние концы пещеристых тел также заострены и прикрыты головкой П. ч. Головкой называется резко утолщенный передний конец губчатого тела. Различают расширенную часть головки (венец) и суженную (шейку головки). В заднем конце непарного губчатого тела П. ч. находится расширение — луковица П. ч. Губчатое тело также покрыто белочной оболочкой; на всем протяжении в его толще проходит Мочеиспускательный канал, открывающийся на головке наружным отверстием, имеющим вид вертикальной щели.
Основу пещеристых и губчатого тел составляют многочисленные ответвления от белочной оболочки пучков коллагеновых волокон, образующих перекладины — трабекулы, которые отграничивают систему сообщающихся между собой выстланных эндотелием полостей — каверн. При наполнении каверн кровью пещеристые и губчатое тела набухают и становятся плотными (Эрекция полового члена).
Пещеристые и губчатое тела покрыты общими глубокой и поверхностной фасциями. Кожа П. ч тонкая, легко сдвигается. На нижней поверхности П. ч. на коже имеется шов, который переходит на кожу мошонки (Мошонка) и промежности (Промежность). В области головки кожа образует складку — крайнюю плоть, которая прикрепляется к шейке головки, а на нижней стороне соединена с головкой уздечкой. Внутренний листок крайней плоти содержит железы. П. ч, прикрепляется к костям таза с помощью ножек и поверхностной и глубокой подвешивающей связок. Строение П. ч. показано на рис. 1 и 2.
Кожа и оболочки П. ч. снабжаются кровью передними мошоночными ветвями дорсальной артерии П. ч.; пещеристые и губчатое тела — ветвями глубокой и дорсальной артерий П. ч., а также артерией луковицы П. ч. Венозная кровь оттекает по одноименным венам. Лимфоотток происходит во внутренние подвздошные и поверхностные паховые лимфатические узлы. Иннервация осуществляется дорсальным нервом П. ч. Симпатическая иннервация исходит из нижнего подчревного сплетения.
Методы исследования. Традиционные методы (осмотр, пальпация) позволяют распознать почти все заболевания П. ч. Исследование инфильтративных изменений в толще П. ч. облегчается при пальпации его на металлическом буже, введенном в мочеиспускательный канал. При некоторых патологических процессах и заболеваниях П. ч. (оссификация, приапизм, тромбоз пещеристых тел) необходимы обзорная рентгенография, кавернозография (ее выполняют после введения в пещеристые тела рентгеноконтрастного вещества). Получают распространение компьютерная рентгеновская томография, ультразвуковое (см. Ультразвуковая диагностика в урологии) и радиоизотопное (см. Радионуклидная диагностика) исследования, Сцинтиграфия. Диагноз ряда заболеваний П. ч., характеризующихся сходной макроскопической картиной (язва, туберкулез, рак), подтверждается результатами биопсии.
Патология. Пороки развития. Наиболее частым пороком развития является Фимоз. Однако у детей так называемый физиологический фимоз бывает следствием не анатомической узости крайней плоти, а не наступившего отделения ее от головки полового члена.
Истинные изолированные пороки развития П. ч. встречаются редко. К ним относятся удвоение П. ч. — дифаллия (рис. 3), врожденное отсутствие П. ч., его эктопия. Удвоение П. ч. может быть полным, когда имеются отдельные пещеристые тела и мочеиспускательные каналы в каждом из двух органов, и неполным, когда две головки П. ч. с наружными отверстиями мочеиспускательного канала располагаются на теле одного П. ч. Крайне редко встречается гигантский П. ч. (мегалопенис), чаще малый П. ч. (микропенис) при гипогенитализме на почве эндокринных нарушений.
Наиболее частый из пороков развития П. ч. — укорочение уздечки, приводящее к неполному раскрытию препуциального мешка, к застою его содержимого и изгибу головки П. ч. при эрекции, что затрудняет половой акт, ведет к разрывам уздечки и кровотечениям из ее сосудов. Этот порок устраняют оперативным путем — производят рассечения уздечки П. ч. (френулотомию).
Значительно чаще встречаются сочетанные пороки развития П. ч., связанные с аномалиями мочеиспускательного канала. Так, при гипоспадии (Гипоспадия) наблюдается уменьшение, укорочение и искривление П. ч. кзади; при эписпадии (Эписпадия) П. ч. укорочен и подтянут к передней брюшной стенке. Лечение всегда оперативное, направленное на восстановление мочеиспускательного канала.
Повреждения П. ч. могут быть закрытыми и открытыми. Среди закрытых повреждений П. ч. наиболее часто наблюдаются ушиб, разрыв, вывих, ущемление. К открытым повреждениям относят резаные, колотые, укушенные раны, скальпирование П. ч., огнестрельные ранения, встречающиеся главным образом в военное время.
Ушиб — наиболее легкая степень повреждения П. ч., возникает при ударе твердым предметом по неэрегированному П. ч. и характеризуется отечностью, подкожной гематомой (рис. 4), которая вследствие рыхлости подкожной клетчатки может достигать больших размеров, распространяясь на мошонку. Лечение консервативное: постельный режим, покой (ношение суспензория (Суспензорий)), местно в первые 3—4 дня холод, затем тепло. При появлении признаков инфицирования гематомы назначают антибактериальную терапию.
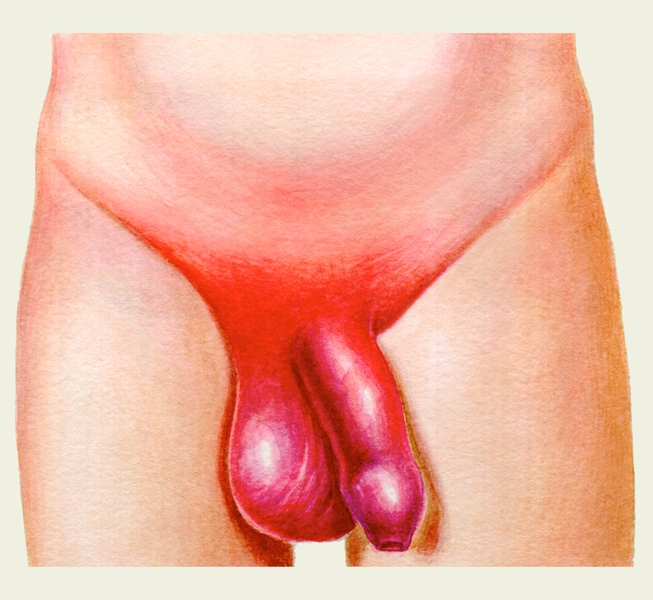
Разрыв пещеристых тел (так называемый перелом П. ч.) происходит вследствие травмы П. ч., находящегося в состоянии эрекции, чаще всего при сгибании его во время насильственного или бурного полового сношения. Это повреждение П. ч. сопровождается характерным хрустом, резкой болью, прекращением эрекции, после чего быстро развивается отек и возникает обширная подкожная гематома, кожа становится багрово-синюшной. Иногда гематома (урогематома) распространяется на мошонку, промежность, нижние отделы живота (рис. 5). В редких случаях, когда одновременно происходит разрыв мочеиспускательного канала, появляется уретроррагия и нарушается мочеиспускание.
Лечение оперативное: производят обнажение и ушивание дефекта белочной оболочки и пещеристых тел П. ч.: при одновременном разрыве мочеиспускательного канала — отведение мочи путем эпицистостомии (см. Мочевой пузырь) с одноэтапным или отсроченным восстановлением целости мочеиспускательного канала, дренирование гематомы и мочевого затека (Мочевой затёк). В послеоперационном периоде назначают постельный режим, местно холод, бромиды внутрь (для предотвращения эрекций), гемостатическую и антибактериальную терапию. Иногда после разрыва пещеристых тел возможно нарушение эрекций вследствие развития в них рубцовой ткани, что требует назначения длительной рассасывающей терапии.
Причины вывиха П. ч. те же, что и разрыва пещеристых тел. При этом происходит разрыв связок, фиксирующих П. ч. к лобковым костям, а корень его смещается в мошонку, под кожу лобкового симфиза, бедра или промежности. Нередко одновременно происходит отрыв (как бы скальпирование) кожи тела П. ч. от головки. Лечение оперативное: восстанавливают нормальное положение П. ч., соединяют разорванные связки, расправляют и сшивают кожу тела П. ч. с венцом головки.
Ущемление П. ч. наблюдается при перетягивании его шнуром, надевании на него кольцевидных предметов, что в детском возрасте может быть результатом шалости, а взрослыми нередко практикуется с целью мастурбации (Мастурбация), создания препятствия при недержании мочи, поддержания эрекции или в результате психического заболевания. Основной симптом — отечность П. ч. дистальнее места ущемления, при значительном и длительном ущемлении возникают некротические изменения вплоть до гангрены. При резкой отечности, скрывающей место ущемления, определить его и характер кольца помогает рентгенография.
Лечение — удаление ущемляющего предмета. При незначительной отечности П. ч. можно предпринять попытку удаления ущемляющего кольцевидного предмета по Хартманну (рис. 6). Половой член, начиная с дистального конца, туго затягивают узкой лентой или нитью, накладывая ее спиралеобразно по направлению к месту ущемления, что уменьшает отек. Доведя ленту или нить до ущемляющего предмета, ее подводят под кольцо с помощью тупой иглы, а затем сматывают в обратном направлении, смещая кольцо в сторону дистального конца. При резком отеке обычно необходимо оперативное вмешательство: вначале рассекают ущемленные ткани дистальнее и проксимальнее места ущемления, под него подводят зонд, по которому с помощью подобранного инструмента пересекают кольцо. После этого иногда приходится иссекать некротизированные ткани.
Резаные раны — наиболее частый вид открытых повреждений П. ч. Поверхностное ранение протекает легко, ранение пещеристых тел сопровождается сильным кровотечением. Лечение оперативное: производят первичную хирургическую обработку раны, перевязку кровеносных сосудов, накладывают швы на поврежденные ткани. Из-за обильного кровоснабжения и высоких репаративных способностей тканей П. ч. лечебная тактика должна быть максимально тканесохраняющей. При ампутации П. ч. возможно анатомическое и функциональное восстановление органа с помощью микрохирургии.
Колотые и укушенные раны, которые обычно характеризуются ограниченным повреждением тканей и незначительным кровотечением, требуют только первичной обработки раны и ушивания дефекта. При одновременном повреждении мочеиспускательного канала необходимы отведение мочи путем эпицистостомии, первичная или отсроченная пластика уретры.
Травматическое скальпирование, сопровождающееся обширным размозженном кожи П. ч., ее имбибицией и большой гематомой, требует закрытия оголенных пещеристых тел кожей, взятой с мошонки, бедра, живота. В ходе первого этапа операции П. ч., лишенный кожи, помещают под кожу надлобковой области или внутренней поверхности бедра и накладывают уретральный свищ в промежности для отведения мочи, В дальнейшем высвобождают П. ч., выкраивая кожный лоскут нужных размеров, края которого сшивают между собой и с головкой П. ч., окончательно закрывая все кожные дефекты. Позже восстанавливают целость мочеиспускательного канала.
Ожоги и отморожения П. ч. встречаются редко. Их лечение проводят по общим принципам (см. Ожоги, Отморожение), при больших дефектах кожи показана пересадка ее с других участков тела во избежание развития рубцов, деформирующих П. ч. и нарушающих его функции.
Среди огнестрельных ранений П. ч. различают касательные, ограничивающиеся поражением только кожи; касательные с нарушением целости белочной оболочки одного или обоих пещеристых тел; слепые ранения, при которых ранящий снаряд застревает в одном или обоих пещеристых телах; сквозные ранения с повреждением одного или обоих пещеристых тел; ампутацию П. ч.
Первая и доврачебная помощь заключается в наложении асептической повязки, временной остановке кровотечения с помощью давящей повязки, введения обезболивающих средств. При всех видах огнестрельных ран необходимы экономное иссечение погибших тканей и инфильтрация окружающих тканей антибиотиками. При рваных ранах свисающие по краям лоскуты кожи не иссекают, а прикрывают ими дефект и накладывают несколько направляющих швов. При обширных повреждениях кожи П. ч. иссекают ее размозженные безжизненные участки, останавливают кровотечение, и рану оставляют открытой для заживления вторичным натяжением. При повреждении пещеристых тел П. ч. накладывают кетгутовые швы с захватом белочной оболочки в поперечном направлении, избегая прошивания крупных артерий, что предотвращает запустевание ячеек пещеристых тел. Ампутацию П. ч. при значительных разрушениях обоих пещеристых тел производят только после установления демаркационной линии гангрены. Во всех сомнительных случаях при повреждениях П. ч., даже имеющих характер почти полной ампутации, рекомендуется органосохраняющее оперативное лечение: наложение сближающих швов на края дефектов тканей в расчете на обильное кровоснабжение П. ч. и хорошие репаративные способности всех его тканей. При наличии сочетанного повреждения П. ч. и мочеиспускательного канала накладывают надлобковый моче-пузырный свищ (см. Мочевой пузырь). В дальнейшем производят закрытие больших дефектов путем кожной пластики, реконструктивных операций, устраняют свищи и возникшие осложнения.
Заболевания. Наиболее распространены воспалительные заболевания П. ч. Кавернит — воспаление пещеристых тел П. ч., обычно вторичного происхождения. Для острого кавернита характерны лихорадка, общая слабость, боль и припухлость П. ч., его искривление и болезненные эрекции, возможно абсцедирование. требующее оперативного вмешательства, после которого может остаться стойкое искривление П. ч. Хронический кавернит чаще возникает при гонорейном уретрите, протекает со скудной симптоматикой, чаще поражает кавернозное тело уретры, требует длительного антибактериального, противовоспалительного, десенсибилизирующего лечения.
Herpes praeputialis по этиологии и морфологической картине не отличается от герпеса других локализаций (см. Герпес). На внутреннем листке крайней плоти, реже на головке и теле П. ч., появляются мелкие прозрачные пузырьки, которые затем лопаются с образованием поверхностных эрозий. Течение с частыми рецидивами. Лечение заключается в назначении мазей и эмульсий с антибиотиками и кортикостероидами (линимент синтомицина, преднизолоновая мазь, оксикорт и др.), ванночек, присыпок.
Рожистое воспаление (см. Рожа) обычно распространяется на П. ч. с соседних участков тела. Проявляется лихорадкой, гиперемией, отечностью кожи П. ч., иногда развивается гангрена П. ч. Лечение: назначают сульфанил-амидные препараты и антибиотики, в т.ч. местно; при значительной отечности П. ч. производят ранние разрезы кожи во избежание ее некроза; при развившейся гангрене необходимо иссечение некротизированных тканей.
Лимфангиит нередко сопутствует острому баланопоститу и Уретриту. Воспаленные лимфатические сосуды (см. Лимфангиит) прощупываются на дорсальной и боковых поверхностях П. ч. в виде плотных извитых болезненных тяжей, которые распространяются до симфиза. Паховые лимфатические узлы увеличены и болезненны. Кожа П. ч. над воспаленными лимфатическими сосудами гиперемирована и отечна; при резком отеке крайней плоти возникает фимоз. Спаяние воспаленного лимфатического сосуда с кожей, образование инфильтрата, а затем размягчение указывают на нагноение; возможен переход в флегмону П. ч. Лечение включает антибактериальную терапию, местное применение в острой стадии холода, затем тепла, при образовании гнойника необходимо его вскрытие.
Тромбофлебит встречается редко. Появляется плотный болезненный тяж на дорсальной поверхности П. ч. по ходу поверхностных вен. Клиническая картина такая же, как при лимфангиите П. ч., иногда возникают сильные боли, вследствие нарушения венозного оттока возможно возникновение патологической эрекции. Лечение заключается в местном применении тепла, назначении антикоагулянтов (см. Тромбофлебит).
Флегмона развивается как осложнение воспалительных заболеваний или повреждений П. ч. и мочеиспускательного канала в результате нагноения гематомы или мочевого затека. Общее состояние тяжелое, отмечаются высокая температура тела, отечность и гиперемия П. ч. Лечение оперативное: производят вскрытие и дренирование гнойных полостей, одновременно проводят антибактериальную терапию (см. Флегмона).
Гангрена П. ч. может быть первичной и вторичной Первичная гангрена встречается редко, в основном в молодом возрасте. Возбудителями инфекции являются гемолитический стрептококк, стафилококк, нередко анаэробные бактерии, фузоспирохеты. Воротами инфекции могут быть мельчайшие повреждения кожи П. ч. Нередко гангрена П. ч. сочетается с так называемой идиопатической гангреной мошонки (Мошонка) (гангрена Фурнье). Вторичная гангрена развивается при воспалительных заболеваниях и повреждениях П. ч. Вначале отмечаются гиперемия и болезненность кожи П. ч., затем повышается температура тела, ухудшается общее состояние, нарастают симптомы интоксикации. На фоне гиперемии появляются черные пятна с неправильными очертаниями. Через 2—3 сутки от начала заболевания формируется демаркационная линия, и начинается отторжение некротизированных участков кожи и подкожной клетчатки. Процесс гранулирования и эпителизации кожных дефектов продолжается 4—6 недель. Лечение включает антибактериальную и дезинтоксикационную терапию, ранние разрезы с удалением некротизированных тканей. При обширных дефектах кожи П. ч. в дальнейшем производят пластику, что предотвращает рубцовую деформацию органа.
Микробные и грибковые заболевания кожи П. ч. возникают чаще всего одновременно с поражением кожи мошонки. Клинические проявления, диагноз, лечение и прогноз такие же, как при поражении кожи мошонки.
Половой член поражается при Сифилисе, мягком шанкре (Мягкий шанкр), венерической гранулеме (см. Гранулема венерическая (Гранулёма венерическая)), паховом лимфогранулематозе (см. Лимфогранулема венерическая (Лимфогранулёма венерическая)).
Крауроз П. ч. — относительно редкое заболевание, характеризующееся прогрессирующим сморщиванием внутреннего листка крайней плоти и кожи головки П. ч. с потерей эластичности их поверхности и своеобразным изменением пигментации (побледнением), весьма похожим на изменение пигментации при лейкоплакии. У больных отмечается сильный зуд. В поздних стадиях болезни вследствие уплотнения и раздражения тканей образуются трещины и ссадины; возможно развитие опухоли. Лечение симптоматическое.
См. также Баланопостит, Парафимоз, Приапизм, Индурация полового члена фибропластическая.
Опухоли. Различают доброкачественные и злокачественные опухоли П. ч. Доброкачественные опухоли подразделяют на эпителиальные и неэпителиальные. К эпителиальным относят вирусные (прежнее название — остроконечные кондиломы) и невирусные напилломы. Вирусные папилломы передаются половым путем, инкубационный период 1—6 месяцев. Представляют собой сосочковые образования, которые локализуются чаще всего на внутреннем листке крайней плоти и при длительном сдавлении между головкой и крайней плотью приобретают остроконечный вид. Иногда они достигают значительных размеров, имея вид цветной капусты (так называемые опухоли Бушке — Левенштейна). Невирусные папилломы встречаются реже, исходят из венечной борозды, имеют грибовидную форму и широкое основание. Диагноз основывается на характерном внешнем виде и результатах гистологического исследования. Лечение оперативное: электро-эксцизия или циркумцизия.
Невирусные папилломы П. ч. представляют собой облигатный предрак. К нему относят также лейкоплакию (Лейкоплакия), эритроплазию Кейра (рис. 7), кожный рог, которые локализуются на головке П. ч. и встречаются обычно при фимозе. Лечение предопухолевых заболеваний (Предопухолевые заболевания) органосохраняющее: производят электроэксцизию в пределах здоровых тканей или резекцию головки полового члена, а при эритроплазии — близкофокусную рентгенотерапию
Неэпителиальные доброкачественные опухоли (гемангиома, лимфангиома, нейрофиброма, липома и т.д.) встречаются крайне редко. Для уточнения диагноза показана биопсия. Лечение заключается в иссечении в пределах здоровых тканей: при опухоли кавернозных тел необходимо наблюдение.
Рак П. ч. наблюдается преимущественно в возрасте 40—60 лет. Поражение локализуется на головке П. ч., венечной борозде, внутреннем листке крайней плоти. Чаще возникает при врожденном фимозе (60—80%) вследствие канцерогенного действия застойной смегмы (Смегма). По гистологическому строению рак П. ч. бывает плоскоклеточным ороговевающим или неороговевающим.
Первым признаком рака П. ч. является наличие на его головке или внутреннем листке крайней плоти трещины, язвочки, узелка или папиллярного разрастания (рис. 8). При фимозе наблюдается покраснение или отек крайней плоти, в толще которой можно прощупать плотный узел. По мере прогрессирования заболевания присоединяется вторичный воспалительный процесс, из препуциального мешка появляются серозно-гнойные выделения, отек и гиперемия усиливаются, образуются язвы с гнилостным запахом, свищевые ходы, мочевые затеки. Выход процесса за пределы первичной опухоли приводит к метастатическому поражению паховых и подвздошных лимфатических узлов, которые легко обнаруживаются при пальпации. Они плотные, подвижные или неподвижные, безболезненные, иногда сливаются; возможно прорастание кожи.
Общепринята следующая классификация рака полового члена: Т1 — опухоль размером до 2 см, поверхностная или экзофитная; Т2 — опухоль от 2 до 5 см или опухоль с незначительной глубиной распространения; Т3 — опухоль более 5 см или с глубоким распространением, включая уретру; Т4 — опухоль инфильтрирует соседние ткани; N1 — имеются смещаемые метастазы в регионарных лимф, узлах с одной стороны; N2 — имеются смещаемые метастазы с обеих сторон; N3 — несмещаемые метастазы: M0 — нет признаков отдаленных метастазов; М1 — имеются отдаленные метастазы.
Диагностика в типичных случаях не представляет трудностей, однако всегда требуется гистологическое или цитологическое подтверждение диагноза. Дифференциальный диагноз проводят с Актиномикозом, туберкулезом (Туберкулёз), сифилисом, Слоновостью, папилломатозом (см. Папиллома), хронической язвой.
Применяют хирургический, лучевой, лекарственный, комбинированный и комплексный методы лечения рака П. ч. Выбор метода лечения зависит от возраста больного, величины первичной опухоли и стадии заболевания. Применение только хирургического метода оправдано у больных пожилого возраста с выраженными сопутствующими заболеваниями или как паллиативная мера для санации первичного очага. В стадиях Т1, и Т2 эффективность лучевой и лекарственной терапии практически одинакова. Остаточная опухоль подлежит криодеструкции или иссечению. В случае инфильтрации кавернозных тел лечение начинают с предоперационного облучения первичного очага и зон регионарного метастазирования, затем производят ампутацию полового члена и операцию Дюкена с обеих сторон. В стадии Т4 проводят только паллиативную консервативную терапию. Отмечена некоторая чувствительность рака П. ч. к таким противоопухолевым препаратам, как блеомицин, винкристин, метотрексат, адриамицин, цисплатин. Прогноз тем лучше, чем раньше начато лечение. В стадии Т1 стойкое излечение отмечается почти у всех больных (5-летняя выживаемость до 97%). В стадии Т2 — 5-летняя выживаемость составляет 83%, а в стадии Т3 —около 25%.
Профилактика состоит в своевременном устранении фимоза, лечении баланопостита, раннем бескровном раскрытии препуциального мешка у детей, соблюдении личной гигиены.
Неэпителиальные злокачественные опухоли П. ч. встречаются редко; к ним относят сосудистые (эндотелиомы), пигментные (меланомы) и соединительнотканные (фибросаркомы и миосаркомы) опухоли. Лечение их комбинированное: пред- и послеоперационное облучение, ампутация П. ч. и лимфаденэктомия. Прогноз зависит от вида опухоли и стадии процесса, но в целом он значительно хуже, чем при раке.
Операции. При оперативных вмешательствах на П. ч. обычно применяют местную анестезию, реже ингаляционный наркоз (см. Анестезия местная, Анестезия общая).
Наиболее частая операция на П. ч.— круговое иссечение крайней плоти, или циркумцизия, которую производят главным образом по поводу фимоза, иногда при хроническом баланопостите, опухолях П. ч., локализующихся на крайней плоти. Рассечение ущемляющего кольца крайней плоти применяют при парафимозе. При гапоспадии перед пластикой дефекта мочеиспускательного канала производят выпрямление полового члена.
Френулотомию (рассечение уздечки крайней плоти) выполняют при врожденной короткой уздечке. Ее рассекают посредине в поперечном направлении на глубину 0,5—0,7 см. Края образовавшейся раны соединяют вдоль полового члена 2—3 узловыми швами, благодаря чему линия швов принимает продольное направление и происходит удлинение уздечки.
Фаллопластику — полное или частичное восстановление П. ч. — применяют при его врожденном отсутствии, недоразвитии или после ампутации П. ч. Фаллопластику осуществляют в несколько этапов: сначала выполняют формирование филатовского стебля на брюшной стенке и перемещение его на культю П. ч., затем пластику мочеиспускательного канала и шинирование П. ч. При приапизме рассекают пещеристые тела, удаляют сгустки крови и накладывают сафенокавернозный или спонгиокавернозный анастомоз. При фибропластической индурации П. ч. производят иссечение склерозированной ткани или дупликатуру белочной оболочки кавернозных тел П. ч. с противоположной стороны. В некоторых случаях импотенции прибегают к протезированию П. ч. (имплантация пластин из синтетических материалов).
Резекция головки П. ч. показана при доброкачественном новообразовании или раке в стадиях Т1 — Т2 с локализацией его только на головке. В стадии Т1 рака П. ч. может быть применено скальпирование П. ч. — операция Сапожкова. В стадии Т3 рака П. ч. производят полную или частичную ампутацию П. ч. в зависимости от распространенности опухоли. При частичной ампутации П. ч. по поводу рака желательно иссечение подкожной клетчатки на его протяжении, т.к. в ней проходят пути регионарного метастазирования. В первые дни послеоперационного периода устанавливают постоянный уретральный катетер. В случае полной ампутации П. ч. накладывают промежностную уретростому (так называемый бутоньер) для оттока мочи.
Библиогр.: Актуальные проблемы андрологии, под ред. В.В. Красулина. Ростов н/Д., 1986; Анатомия человека, под ред. М.Р. Сапина, т. 2, с. 112, М., 1986; Гистология, под ред. В.г. Елисеева, с. 557, М., 1983; Клиническая онкоурология, под ред. Е.Б. Маринбаха, с. 284, М., 1975; Руководство по клинической урологии, под ред. А.Я. Пытеля, с. 403, М., 1970; Чухриенко Д.П. и Люлько А.В. Атлас операций на органах мочеполовой системы, с. 274, М., 1972; Шабад А.л. Опухоли полового члена, Алма-Ата, 1967.
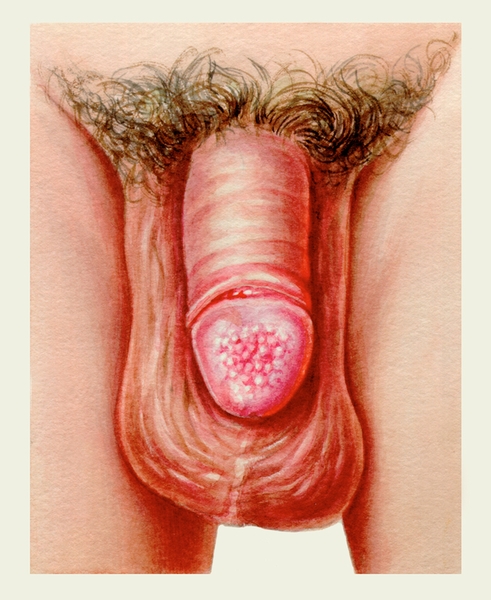
Рис. 8. Эндофитный рак головки полового члена.
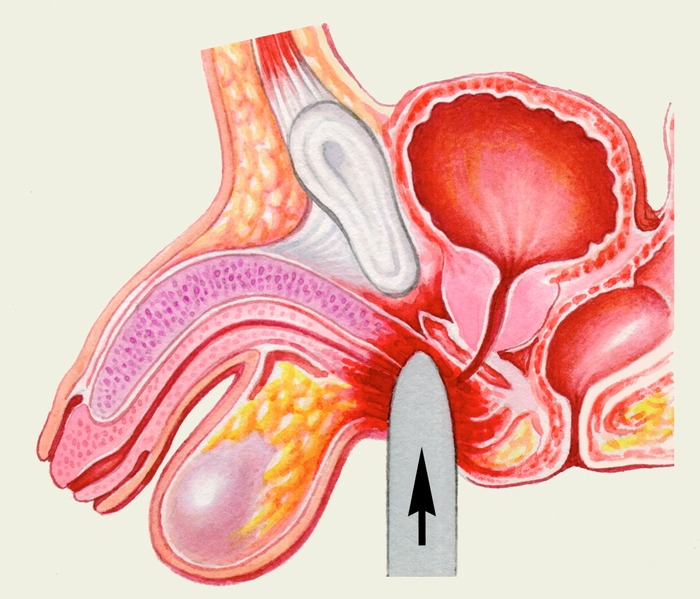
Рис. 5б). Наружные половые органы при проникающем повреждении полового члена, осложненном мочевым затеком: схематическое изображение механизма травмы.
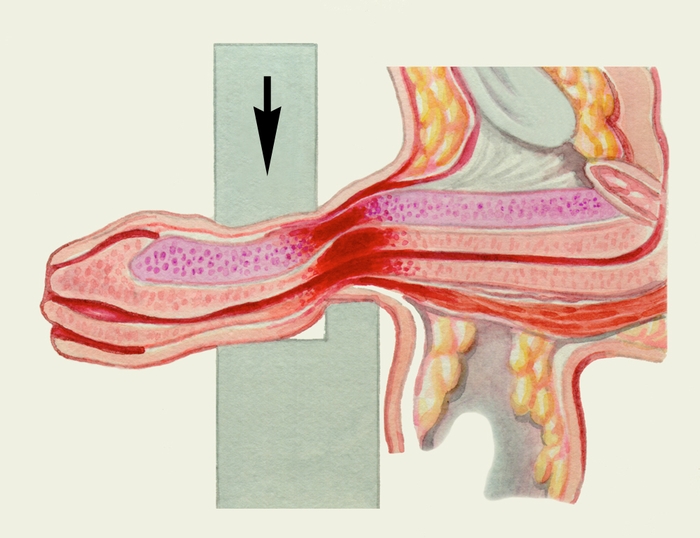
Рис. 4б). Наружные половые органы при травме полового члена без разрыва уретры: схематическое изображение механизма травмы.
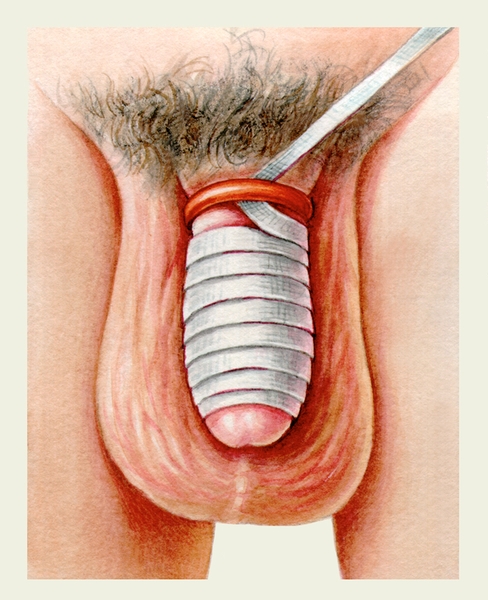
Рис. 6б). Удаление ущемляющего кольца с полового члена по Хартманну: разматывание ленты, при котором кольцо смещается дистально.
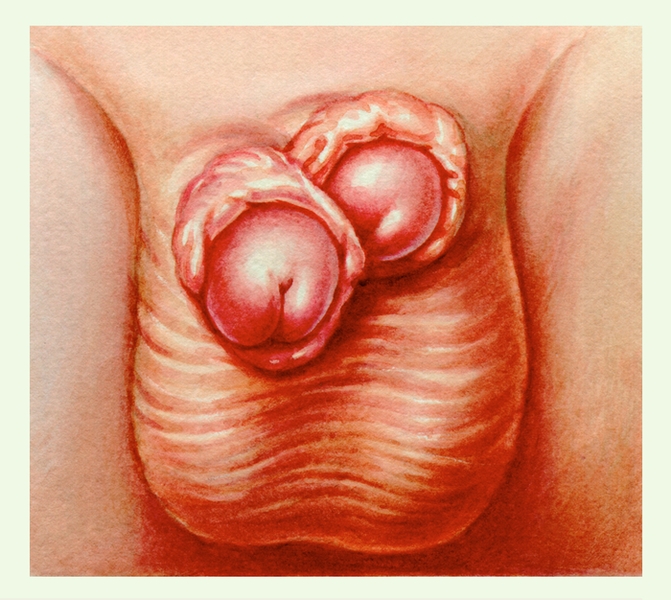
Рис. 3. Удвоение полового члена (дифаллия).
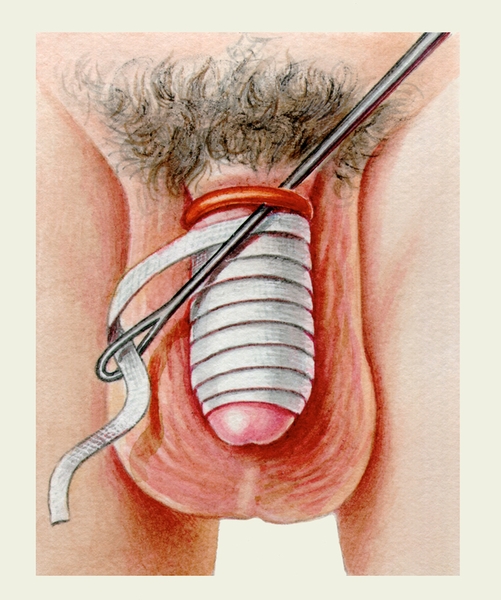
Рис. 6а). Удаление ущемляющего кольца с полового члена по Хартманну: наматывание узкой ленты на головку и тело полового члена до ущемляющего кольца, проведение проксимального конца ленты в ушко тупой иглы, подведение иглы под кольцо.
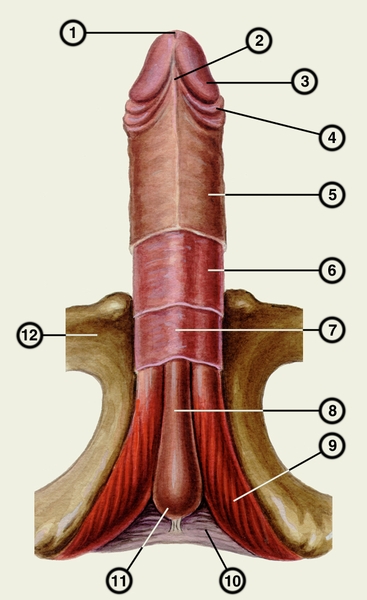 уздечка крайней плоти; 3 — головка полового члена; 4 — крайняя плоть; 5 — тело полового члена; 6 — поверхностная фасция полового члена; 7 — глубокая фасция полового члена; 8 — губчатое тело; 9 — ножка полового члена; 10 — мочеполовая диафрагма; 11 — луковица полового члена; 12 — лобковая кость">
уздечка крайней плоти; 3 — головка полового члена; 4 — крайняя плоть; 5 — тело полового члена; 6 — поверхностная фасция полового члена; 7 — глубокая фасция полового члена; 8 — губчатое тело; 9 — ножка полового члена; 10 — мочеполовая диафрагма; 11 — луковица полового члена; 12 — лобковая кость">Рис. 1. Строение полового члена: 1 — наружное отверстие мочеиспускательного канала; 2 — уздечка крайней плоти; 3 — головка полового члена; 4 — крайняя плоть; 5 — тело полового члена; 6 — поверхностная фасция полового члена; 7 — глубокая фасция полового члена; 8 — губчатое тело; 9 — ножка полового члена; 10 — мочеполовая диафрагма; 11 — луковица полового члена; 12 — лобковая кость.
 реакция кожи и окружающих тканей в результате пропитывания их мочой вследствие разрыва бульбарной части уретры">
реакция кожи и окружающих тканей в результате пропитывания их мочой вследствие разрыва бульбарной части уретры">Рис. 5а). Наружные половые органы при проникающем повреждении полового члена, осложненном мочевым затеком: воспалительная реакция кожи и окружающих тканей в результате пропитывания их мочой вследствие разрыва бульбарной части уретры.
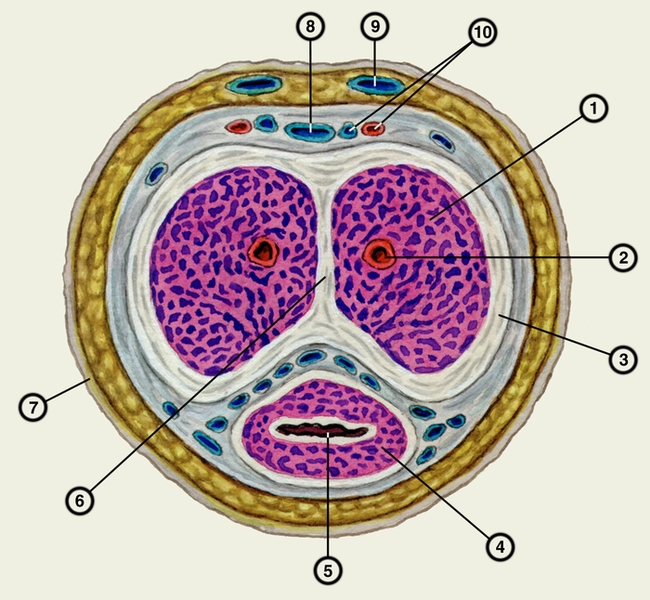 срез полового члена: 1 — пещеристое тело полового члена; 2 — глубокая артерия полового члена; 3 — белочная оболочка; 4 — губчатое тело; 5 — мочеиспускательный канал; 6 — перегородка полового члена; 7 — кожа; 8 — глубокая дорсальная вена полового члена; 9 — поверхностная дорсальная вена полового члена; 10 — дорсальная артерия и нерв полового члена">
срез полового члена: 1 — пещеристое тело полового члена; 2 — глубокая артерия полового члена; 3 — белочная оболочка; 4 — губчатое тело; 5 — мочеиспускательный канал; 6 — перегородка полового члена; 7 — кожа; 8 — глубокая дорсальная вена полового члена; 9 — поверхностная дорсальная вена полового члена; 10 — дорсальная артерия и нерв полового члена">Рис. 2. Поперечный срез полового члена: 1 — пещеристое тело полового члена; 2 — глубокая артерия полового члена; 3 — белочная оболочка; 4 — губчатое тело; 5 — мочеиспускательный канал; 6 — перегородка полового члена; 7 — кожа; 8 — глубокая дорсальная вена полового члена; 9 — поверхностная дорсальная вена полового члена; 10 — дорсальная артерия и нерв полового члена.
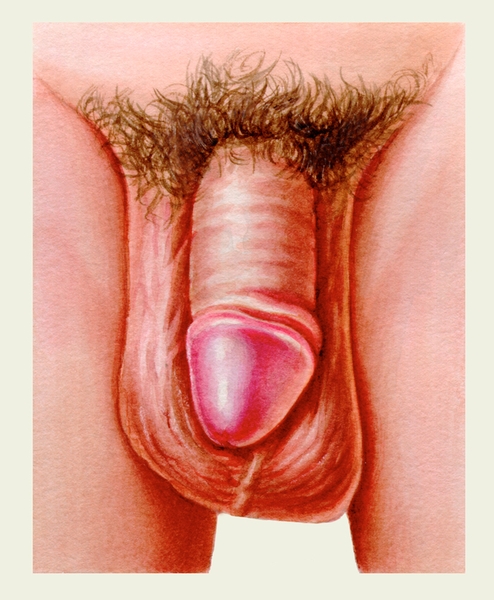 Эритроплазия головки полового члена">
Эритроплазия головки полового члена">Рис. 7. Эритроплазия головки полового члена.
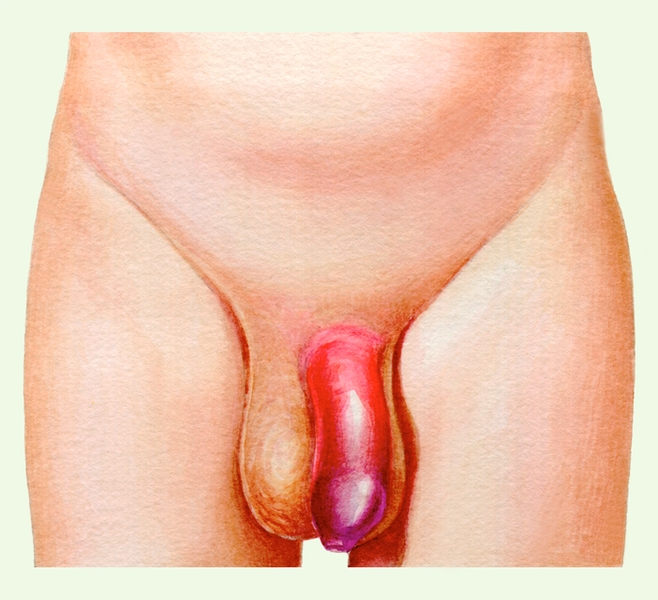
Рис. 4а). Наружные половые органы при травме полового члена без разрыва уретры: ограниченный отек и гиперемия кожи полового члена.
II
Полово́й член (penis, PNA, BNA, JNA)
мужской наружный половой орган, служащий для акта совокупления с выделением семени, а также для выведения мочи из мочевого пузыря.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.